Формы ээг. Методика проведения электроэнцефалографии
Электроэнцефалография (ЭЭГ) - метод исследования головного мозга, основанный на регистрации его биоэлектрических потенциалов . Конкретно, в каждом канале измеряется разность потенциалов между активным и референциальным электродами – т.е. между этими электродами течет слабый переменный электрический ток, производимый пациентом. Поскольку ток слабый, между электродами должно быть минимальное сопротивление! (импеданс).
С помощью ЭЭГ можно объективно исследовать функциональное состояние головного мозга и выявить степень и локализацию его поражения. Метод наиболее информативен при диагностике эпилепсии. Данные ЭЭГ помогают дифференцировать различные формы припадков, установить локализацию эпилептического очага, а так же осуществлять контроль эффективности лекарственной терапии.
Следует помнить, что ЭЭГ регистрирует суммарную электрическую активность с относительно больших участков поверхности головы. При этом, помимо активности коры головного мозга, могут быть зарегистрированы миографическая активность мышц скальпа и жевательных мышц, мышц глазных яблок и век, реограмма и ЭКГ-артефакт при нахождении ЭЭГ-электрода над кровеносными сосудами.
Итак, для регистрации ЭЭГ нужно некоторое количество электродов на голове, установленных в определенных точках, а также референциальный электрод(ы) и электрод заземления.
Референтные электроды, классически, располагаются на мочках ушей, обозначаются Ref (R), но могут быть установлены и в другом месте, например на сосцевидных отростках за ушами, по средней линии, между Fz и Cz электродами (электроды, расположенные по средней линии, обозначаются индексом - «z», от «zero», т. е. Нулевой). Электроды, которые расположенные в левом полушарии, принято обозначать нечетными цифрами, а в правом полушарии - четными. Обязательно наличие электрода заземления, который может располагаться в любом месте на голове (чаще всего устанавливают между Fp1 и Fp2 электродами на лбу, в точке Fpz).
Полная стандартная схема 10-20 предусматривает установку 21 электрода (считая 1 электрод заземления и 1 референт).
Места отведений электрической активности мозга имеют буквенные обозначения, в соответствии с областями, над которыми располагаются электроды:
Затылочное отведение - О (occipitalis)
Теменное - P (parietalis)
Центральное - C (centralis)
Лобное - F (frontalis)
Височное - T (temporalis)
Международная схема расположения электродов.
Международная схема 10-20%, или просто схема 10-20 была разработана Jasper H. в 1958 г, для стандартизации терминологии и описания локализации скальповых электродов, чтобы ЭЭГ записи могли быть сравнимыми, вне зависимости от лаборатории и врача, анализировавшего исследование. В настоящее время является международным стандартом установки электродов. Используется при наклейке коллодиевых электродов, а также в ЭЭГ шапочках, которые появились гораздо позднее.
Данная схема предусматривает измерение расстояния от костных ориентиров черепа, с последующим расчетом интервалов между электродами в процентах, для определения мест установки электродов. Принцип следующий:
1) Измеряется расстояние между точками Nasion (переносица) и Inion (выступ
затылочного бугра).
На 10% от полученного расстояния, выше затылочного бугра, располагается
точка Oz и линия затылочных электродов (О1, О2). Кпереди от этой линии, на расстоянии 20% находится
точка Pz и линия теменных электродов (Р3, Р4), еще через 20% - точка Cz и линия центральных
электродов (С3, С4), и еще через 20% - точка Fz и линия лобных электродов (F3, F4). Лобные полюсные
электроды (Fp1 и Fp2) располагаются на линии, находящейся в 10% выше точки Nasion, и в 20% от линии
лобных электродов. В точке пересечения этой линии с продольной, находится точка Fpz.
2) Второе основное расстояние измеряется между околоушными точками (за ориентир принимается углубление сразу над козелком), по линии, которая проходит через середину первого расстояния. Оно также делится на отрезки в процентах: в 10% кверху от слуховых проходов, с каждой стороны, располагаются височные электроды (Т3 и Т4), в 20% выше от височных электродов находятся вышеупомянутые центральные электроды (С3, С4).
3) Третье расстояние измеряется как окружность головы, однако лента прокладывается
строго через уже найденные точки Fpz, T3, Oz и T4 (по окружности). За 100% принимается половина
полученного расстояния и, исходя из этого, высчитываются по 10% влево и вправо от Fpz для
определения полюсных лобных электродов (Fp1 и Fp2, соответственно) и по 10% от Oz, для определения
затылочных электродов (О1 и О2). Также на этой линии лежат:
- нижнелобные электроды (F7 и F8),
на расстоянии 20% от Fp1 (кзади) и Т3 (кпереди) и аналогичным образом с другой стороны.
-
задневисочные электроды (Т5 и Т6), на расстоянии 20% от T3 (кзади) и O1 (кпереди) и аналогично с
другой стороны.
Как уже было сказано, по средней линии устанавливаются сагиттальные электроды - лобные (Fz), центральные (Cz), теменные (Pz). Точки Fpz и Oz не используются для установки активных электродов в системе 10-20.
По величине отрезков в 10 и 20% эта схема и получила свое название.
Разметка головы для установки коллодиевых электродов:
1. Прокладывая измерительную ленту от Nasion до Inion строго по средней линии, измеряем первое расстояние, и на его половине, справа и слева от ленты, ставим промежуточные метки.
2. Измеряем расстояние между околоушными точками,
прокладывая край ленты через вышеказанные промежуточные метки.
На середине этого
расстояния будет подтвержденная точка Cz. Не отпуская ленту, можно отметить точки Т3, Т4, С3 и С4,
Пример
: Получили 35 см. 10% от 35 =
3,5 см.
От каждой околушной точки, по этой же линии, отмеряем вверх по 3,5 см справа и
слева - находим точки Т3 и Т4.
Делим расстояние от Т3 до Cz пополам, находим С3
Делим
расстояние от Т4 до Cz пополам, находим С4
3. Снова прокладываем ленту между точками Nasion и Inion, но в этот раз прокладывая
край ленты через уже подтвержденную
точку Cz.
Пример
: 40 см указанное расстояние.
10% от 40 = 4 см. Значит, от Nasion и Inion отмеряем по 4 см вверх по средней линии и отмечаем
условные точки Fpz и Oz.
Делим пополам расстояние от точки Cz и точкой Oz, получаем точку Pz.
Аналогично, делим пополам расстояние от точки Cz до точки Fpz и находим точку Fz.
4. Как было сказано выше, измеряем окружность головы строго через уже найденные точки Fpz, T3, Oz и T4 (по окружности). За 100% принимается половина полученного расстояния. Исходя из этого, высчитываются по 10% влево и вправо от Fpz (по этой окружности ) для определения полюсных лобных электродов (Fp1 и Fp2, соответственно) и по 10% от Oz, для определения затылочных электродов (О1 и О2).
Пример : окружность головы 60 см - это 200%. Половина от этого = 30 см. 10% от 30 = 3 см.
5. Находим F7 и F8; Т5 и Т6.
Расстояние от Fр1 до Т3 делим пополам, находим F7
Расстояние от Fр2 до Т4 делим
пополам, находим F8
и
Расстояние от Т3 до О1 делим пополам, находим Т5
Расстояние
от Т4 до О2делим пополам, находим Т6
Проверьте себя: вышеперечисленные точки должны лежать на измеренной вами окружности головы.
6. Находим F3 и F4; P3 и P4.
Если дугообразно проложить измерительную ленту через точки Fp1-C3-O1, получится
"параллель" (см. рис.1), которая пересекается с "меридианом", идущим через точки F7-Fz-F8 (см. рис.
2) в точке F3
.
Аналогично, "параллель" Fp2-C4-O2 пересекается с этим же
"мередианом" в точке F4
.



Рис. 1 Рис. 2 Рис. 3
Таким же образом, проложив "мередиан" через точки Т5-Pz-T6 (см. рис. 3) можно вычислить точки P3 и Р4 .
Другими словами, точка F3 находится на середине расстояния между точками Fp1-С3 и
Fz-F7.
Аналогично, точка F4 находится на середине расстояния между точками Fp2-С4 и Fz-F8.
То
же самое с электродами Р3 и Р4.
В практике, помимо электродов, установленных по системе 10-20, используются дополнительные электроды, для определения местонаходения которых используется тот же принцип. Речь идет об электродах скуловой дуги (F9, F10, T9, T10, P9 и P10). Как определить их местонахождение?
Вспомните расстояние, измереное от околоушных точек через Cz. Каждый из
перечисленных электродов находится на 10% ниже от соответсвующих электродов, лежащих на окружности
головы:
- F9 и F10 на 10% ниже электродов F7 и F8, соответственно. То есть, лежат на скуловой
кости.
- T9 и Т10 на 10% ниже электродов Т3 и Т4, соответственно. Фактически, лежат на
околоушных точках.
- Р9 и Р10 на 10% ниже электродов Т5 и Т6, соответственно. Лежат на
сосцевидных отростках черепа (mastoideus).
Использование этих электродов может помочь локализовать интериктальную эпилептиформную активность и зону начала приступа по ЭЭГ. В частности, передние скуловые электроды, по мнению некоторых авторов, являются неинвазивными аналогами сфеноидальных электродов.
Монтажи.
Записанные ЭЭГ данные можно представить по-разному. Для этого существуют различные монтажные схемы.
Чаще всего для наблюдения за записью используются референциальный монтаж – в таком виде усилитель воспринимает данные.
Все другие монтажи являются реконструкцией, полученной в результате математических вычислений разности потенциалов на основе данных референциального монтажа.
Особенности монтажных схем (с точки зрения техника) :
В референциальном монтаже удобно контролировать качество наложения электродов, судя по помехам в том или ином отведении.
В биполярном монтаже (продольная цепочка) хорошо видны т.н. «залитые электроды» - т.е. электроды, между которыми образовалась дорожка из электропроводного геля, следовательно, они стали единым электродом, внутри которого нет разности потенциалов, как нет разницы потенциалов между разными концами гвоздя. На ЭЭГ, в таком случае, в отведении, состоящем из пары «залитых» электродов (например F3-C3) регистрируется изолиния.
- поперечный монтаж. По сути – тот же биполярный монтаж, только цепочки отведений идут в поперечном направлении. Аналогично, в залитой паре электродов (например F7-F3) будет регистрироваться изолиния. Особенность в том, что если у вас залиты F7-F3, то в биполярном (предыдущем) монтаже все будет нормально! (но ЭЭГ данные при этом некорректны).
Подготовили: ЭЭГ-ассистент Козлова М.А. и зав. лабораторией видео-ЭЭГ мониторинга Троицкий А.А.
Электроэнцефалогр а фия (от электро..., греч. enkephalos - головной мозг и...графия), метод исследования деятельности головного мозга животных и человека; основан на суммарной регистрации биоэлектрической активности отдельных зон, областей, долей мозга.
В 1929 г. Бергер (Н. Berger), применив струнный гальванометр, зарегистрировал биоэлектрическую активность коры головного мозга человека. Показав возможность отводить биоэлектрическую активность от неповрежденной поверхности головы, он открыл перспективность использования этого метода при обследовании больных с нарушениями деятельности головного мозга. Однако электрическая активность головного мозга является очень слабой (величина биопотенциалов составляет в среднем 5-500 мкВ). Дальнейшее развитие этих исследований и их практическое использование стало возможным после создания усилительной электронной аппаратуры. Она дала возможность получить значительное усиление биопотенциалов и вследствие своей безинерционности позволила наблюдать колебания без искажения их формы.
Для регистрации биоэлектрической активности используют электроэнцефалограф , содержащий электронные усилители с достаточно высоким коэффициентом усиления, низким уровнем собственных шумов и полосой частот от 1 до 100 Гц или выше. Кроме этого, в электроэнцефалограф входит регистрирующая часть, представляющая осциллографическую систему с выходом на чернильное перо, электроннолучевой или шлейфный осциллографы. Отводящие электроды, соединяющие исследуемый объект со входом усилителя, могут быть наложены на поверхность головы или вживлены на более или менее длительный срок в исследуемые участки головного мозга. В настоящее время начинает развиваться телеэлектроэнцефалография, которая позволяет регистрировать электрическую активность головного мозга на расстоянии от объекта. В этом случае биоэлектрическая активность модулирует частоту передатчика ультракоротких волн, расположенного на голове человека или животного, а входное устройство электроэнцефалографа принимает эти сигналы. Запись биоэлектрической активности головного мозга называют электроэнцефалограммой (ЭЭГ), если она зарегистрирована от неповрежденного черепа, и электрокортикограммой (ЭКоГ) при регистрации непосредственно от коры головного мозга. В последнем случае метод регистрации биотоков мозга называют электрокортикографией . ЭЭГ представляют собой суммарные кривые изменений во времени разностей потенциалов, возникающих под электродами. Для оценки ЭЭГ разработаны приборы - анализаторы, автоматически разлагающие эти сложные кривые на составляющие их частоты. Большинство анализаторов содержит ряд узкополосных фильтров, настроенных на определенные частоты. На эти фильтры с выхода электроэнцефалографа подается биоэлектрическая активность. Результаты частотного анализа представляются регистрирующим прибором обычно параллельно ходу эксперимента (анализаторы Уолтера и Кожевникова). Для анализа ЭЭГ и ЭКоГ используют также интеграторы, дающие суммарную оценку интенсивности колебаний за некоторый промежуток времени. Их действие основано на измерении потенциалов конденсатора, который заряжается током, пропорциональным мгновенным значениям исследуемого процесса.
Цель ЭЭГ:
Выявление эпилептической активности и определение типа эпилептических припадков.
Диагностика интракраниальных очагов поражения (абсцесс, опухоли).
Оценка электрической активности головного мозга при болезнях обмена веществ, ишемии мозга, его травмах, менингите, энцефалите, нарушении умственного развития, психических заболеваниях и лечении различными препаратами.
Оценка степени активности головного мозга, диагностика смерти мозга.
Подготовка пациента:
Следует объяснить пациенту, что исследование позволяет оценить электрическую активность головного мозга.
Следует объяснить суть исследования пациенту и его родным и ответить на их вопросы.
Перед исследованием пациент должен воздержаться от употребления напитков, содержащих кофеин; других ограничений в диете и режиме питания не требуется. Следует предупредить пациента, что если он не позавтракает перед исследованием, то у него возникнет гипогликемия, которая скажется на результате исследования.
Пациенту следует тщательно помыть и высушить волосы для удаления остатков спреев, кремов, масел.
ЭЭГ регистрируют в положении пациента полулежа или лежа на спине. Электроды прикрепляют к коже головы с помощью специальной пасты. Следует успокоить пациента, объяснив ему, что электроды не ударяют током.
Пластинчатые электроды используются чаще, но если исследование проводят с помощью игольчатых электродов, следует предупредить пациента, что он будет чувствовать уколы при введении электродов.
Следует по возможности устранить страх и тревогу у пациента, так как они существенно влияют на ЭЭГ.
Следует выяснить, какие препараты пациент принимает. Например, прием противосудорожных, транквилизаторов, барбитуратов и других седативных препаратов следует прекратить за 24-48 ч до исследования. Детям, которые часто плачут во время исследования, и беспокойным пациентам желательно назначить седативные средства, хотя они могут повлиять на результат исследования.
У пациента с эпилепсией может потребоваться ЭЭГ сна. В таких случаях накануне исследования он должен провести бессонную ночь, а перед исследованием ему дают седативный препарат (например, хлоралгидрат), чтобы он заснул во время регистрации ээг.
Если ЭЭГ записывают для подтверждения диагноза смерти мозга, следует поддержать родственников пациента психологически.
Процедура и последующий уход:
Пациента укладывают в положение лежа на спине или полулежа и прикрепляют электроды к коже головы.
Перед тем как начать регистрацию ЭЭГ, пациента просят расслабиться, закрыть глаза и не двигаться. В процессе регистрации следует отмечать на бумаге момент, когда пациент моргнул, сделал глотательное или другие движения, так как это отражается на ЭЭГ и может явиться причиной неправильной ее интерпретации.
Регистрацию при необходимости можно приостановить, чтобы дать пациенту передохнуть, устроиться поудобнее. Это важно, так как беспокойство и усталость пациента могут отрицательно сказаться на качестве ЭЭГ.
После начального периода регистрации базальной ЭЭГ запись продолжают на фоне различных нагрузочных проб, т.е. действий, которые он не выполняет обычно в спокойном состоянии. Так, пациента просят быстро и глубоко дышать в течение 3 мин, что вызывает гипервентиляцию, которая может спровоцировать у него типичный эпилептический припадок или другие расстройства. Эту пробу обычно используют для диагностики припадков типа абсанса. Аналогично фотостимуляция позволяет исследовать реакцию головного мозга на яркий свет, она усиливает патологическую активность при эпилептических припадках типа абсанса или при миоклонических судорогах. Фотостимуляцию осуществляют с помощью стробоскопического источника света, мигающего с частотой 20 в секунду. ЭЭГ регистрируют при закрытых и открытых глазах пациента.
Необходимо проследить за тем, чтобы пациент возобновил прием противосудорожных и других препаратов, который был прерван перед исследованием.
После исследования возможны эпилептические припадки, поэтому пациенту предписывают щадящий режим и обеспечивают внимательный уход за ним.
Следует помочь пациенту удалить остатки пасты для электродов с кожи головы.
Если пациент перед исследованием принял седативные препараты, следует обеспечить его безопасность, например поднять борта кровати.
Если на ЭЭГ выявлена смерть мозга, следует поддержать морально родственников пациента.
Если припадки оказываются неэпилептическими, пациента должен обследовать психолог.
Данные ЭЭГ оказываются различными у здорового и больного человека. В состоянии покоя на ЭЭГ взрослого здорового человека видны ритмические колебания биопотенциалов двух типов. Более крупные колебания, со средней частотой 10 в 1 сек. и с напряжением, равным 50 мкв, называются альфа-волнами . Другие, более мелкие колебания, со средней частотой 30 в 1 сек. и напряжением, равным 15-20 мкв, называются бета-волнами . Если мозг человека переходит от состояния относительного покоя к состоянию деятельности, то альфа-ритм ослабевает, а бета-ритм усиливается. Во время сна как альфа-ритм, так и бета-ритм уменьшаются и появляются более медленные биопотенциалы с частотой 4-5 или 2-3 колебания в 1 сек. и частотой 14-22 колебания в 1 сек. У детей ЭЭГ отличается от результатов исследования электрической активности головного мозга у взрослых и приближается к ним по мере полного созревания мозга, т. е. к 13- 17 годам жизни. При различных заболеваниях мозга на ЭЭГ возникают разнообразные нарушения. Признаками патологии на ЭЭГ покоя считаются : стойкое отсутствие альфа-активности (десинхронизация альфа-ритма) или, наоборот, резкое ее усиление (гиперсинхронизация); нарушение регулярности колебаний биопотенциалов; а также появление патологических форм биопотенциалов - высокоамплитудных медленных (тета- и дельта-волн, острых волн, комплексов пик-волна и пароксизмальных разрядов и т. д. По этим нарушениям врач-невропатолог может определить тяжесть и до известной степени характер мозгового заболевания. Так, например, если в головном мозге имеется опухоль или произошло кровоизлияние в мозг, электроэнцефалографические кривые дают врачу указание, где (в какой части мозга) это повреждение находится. При эпилепсии на ЭЭГ даже в межприпадочном периоде можно наблюдать возникновение на фоне обычной биоэлектрической активности острых волн или комплексов пик-волна. Особенно важна электроэнцефалография когда встает вопрос о необходимости операции на мозге для удаления у больного опухоли, абсцесса или инородного тела. Данные электроэнцефалографии в сочетании с другими методами исследования используют, намечая план будущей операции. Во всех тех случаях, когда при осмотре больного с заболеванием ЦНС у врача-невропатолога возникают подозрения о структурных поражениях головного мозга, целесообразно электроэнцефалографическое исследование, С этой целью рекомендуется направлять больных в специализированные учреждения, где работают кабинеты электроэнцефалографии.
Факторы, влияющие на результат исследования
Наводки от электрических приборов, движения глаз, головы, языка, тела (наличие артефактов на ЭЭГ).
Прием противосудорожных и седативных препаратов, транквилизаторов и барбитуратов может маскировать судорожную активность. Острое отравление наркотическими препаратами или выраженная гипотермия вызывают снижение уровня сознания.
Другие методы
Компьютерная томография головного мозга .
КТ головного мозга позволяет получить на экране монитора с помощью компьютера серийные срезы (томограммы) головного мозга в различных плоскостях: горизонтальной, сагиттальной и фронтальной. Для получения изображения анатомических срезов различной толщины используется информация, получаемая от облучения ткани головного мозга на сотне тысяч уровнях. Специфичность и достоверность исследования повышаются с увеличением степени разрешения, которая зависит от рассчитываемой на компьютере плотности облучения нервной ткани. Несмотря на то что, МРТ превосходит КТ по качеству визуализации структур головного мозга в норме и при патологии, КТ нашла более широкое применение, особенно в острых случаях, и экономически более выгодна.
Цель
Диагностика поражений головного мозга.
Контроль эффективности хирургического лечения, лучевой и химиотерапии опухолей головного мозга.
Выполнение операций на головном мозге под контролем КТ.
Оборудование
КТ-сканер, осциллоскоп, контрастное вещество (меглумина йоталамат или диатризоат натрия), 60-милли-литровый шприц, игла 19-го или 21-го калибра, внутривенный катетер и система для внутривенных вливаний на случай необходимости.
Процедура и последующий уход
Пациента укладывают на спину на рентгеновский стол, голову при необходимости фиксируют ремешками и просят пациента не двигаться.
Головной конец стола вдвигают в сканер, который вращается вокруг головы пациента, производя рентгенографию с шагом 1 см по дуге 180°.
После получения этой серии срезов внутривенно вводят от 50 до 100 мл контрастного вещества в течение 1-2 мин. Внимательно следят за пациентом, с тем чтобы своевременно выявить признаки аллергической реакции (крапивница, затруднение дыхания), которая обычно появляется в течение первых 30 мин.
После введения контрастного вещества делают другую серию срезов. Информация о срезах хранится на магнитных лентах, которую вводят в компьютер, преобразующий эту информацию в изображения, выводимые на осциллоскоп. При необходимости отдельные срезы фотографируют для изучения после исследования.
Если была выполнена контрастная КТ, смотрят, нет ли у пациента остаточных проявлений непереносимости контрастного вещества (головная боль, тошнота, рвота), и напоминают ему, что он может перейти на обычный для него режим питания.
Меры предосторожности
КТ головного мозга с контрастированием противопоказана пациентам с непереносимостью йода или контрастного вещества.
Введение йодсодержащего контрастного вещества может оказать повреждающее действие на плод, особенно в I триместре беременности.
Нормальная картина
Количество радиации, проникающей через ткани, зависит от ее плотности. Плотность ткани выражается белым и черным цветом и различными оттенками серого цвета. Кость как наиболее плотная ткань имеет на компьютерной томограмме белый цвет. Спинномозговая жидкость, заполняющая желудочки гловного мозга и субарахноидальное пространство, как наименее плотная имеет на снимках черный цвет. Вещество головного мозга имеет различные оттенки серого цвета. Оценка состояния структур головного мозга производится исходя из их плотности, размеров, формы и расположения.
Отклонение от нормы
Изменение плотности в виде более светлых или темных участков на снимках, смещение сосудов и других структур наблюдаются при опухолях головного мозга, внутричерепных гематомах, атрофии, инфаркте, отеке, а также врожденных аномалиях развития мозга, в частности водянке головного мозга.
Опухоли головного мозга значительно отличаются друг от друга по своим особенностям. Метастазы обычно вызывают значительный отек на ранней стадии и могут быть распознаны при контрастной КТ.
В норме сосуды головного мозга на компьютерных томограммах не видны. Но при артериовенозной мальформации сосуды могут иметь повышенную плотность. Введение контрастного вещества позволяет лучше разглядеть пораженную область, однако в настоящее время более предпочтительным методом диагностики сосудистых поражений головного мозга является МРТ. Другим методом визуализации головного мозга является позитронно-эмиссионная томография.
ТКЭАМ - топографическое картирование электрической активности мозга - область электрофизиологии, оперирующая с множеством количественных методов анализа электроэнцефалограммы и вызванных потенциалов (см. Видео). Широкое применение этого метода стало возможным при появлении относительно недорогих и быстродействующих персональных компьютеров. Топографическое картирование существенным образом повышает эффективность ЭЭГ-метода. ТКЭАМ позволяет очень тонко и дифференцированно анализировать изменения функциональных состояний мозга на локальном уровне в соответствии с видами выполняемой испытуемым психической деятельности. Однако, следует подчеркнуть, что метод картирования мозга является не более чем очень удобной формой представления на экране дисплея статистического анализа ЭЭГ и ВП.
регистрацию данных;
анализ данных;
представление данных.
Сам метод картирования мозга можно разложить на три основные составляющие:
Регистрация данных. Используемое число электродов для регистрации ЭЭГ и ВП, как правило, варьирует в диапазоне от 16 до 32, однако в некоторых случаях достигает 128 и даже больше. При этом большее число электродов улучшает пространственное разрешение при регистрации электрических полей мозга, но сопряжено с преодолением больших технических трудностей. Для получения сравнимых результатов используется система "10-20", при этом применяется в основном монополярная регистрация. Важно, что при большом числе активных электродов можно использовать лишь один референтный электрод, т.е. тот электрод, относительно которого регистрируется ЭЭГ всех остальных точек постановки электродов. Местом приложения референтного электрода служат мочки ушей, переносица или некоторые точки на поверхности скальпа (затылок, вертекс). Существуют такие модификации этого метода, которые позволяют вообще не использовать референтный электрод, заменяя его значениями потенциала, вычисленными на компьютере.
Анализ данных. Выделяют несколько основных способов количественного анализа ЭЭГ:временной,частотныйипространственный. Временный представляет собой вариант отражения данных ЭЭГ и ВП на графике, при этом время откладывается по горизонтальной оси, а амплитуда - по вертикальной. Временной анализ применяют для оценки суммарных потенциалов, пиков ВП, эпилептических разрядов. Частотный анализ заключается в группировке данных по частотным диапазонам: дельта,тета,альфа,бета. Пространственный анализ сопряжен с использованием различных статистических методов обработки при сопоставлении ЭЭГ из разных отведений. Наиболее часто применяемый способ - это вычисление когерентности.
Способы представления данных. Самые современные компьютерные средства картирования мозга позволяют легко отражать на дисплее все этапы анализа: "сырые данные" ЭЭГ и ВП, спектры мощности, топографические карты - как статистические, так и динамические в виде мультфильмов, различные графики, диаграммы и таблицы, а также, по желанию исследователя, - различные комплексные представления. Следует особо указать на то, что применение разнообразных форм визуализации данных позволяет лучше понять особенности протекания сложных мозговых процессов.
Ядерно-магнитно-резонансная томография мозга. Компьютерная томография стала родоночальницей ряда других еще более совершенных методов исследования: томографии с использованием эффекта ядерного магнитного резонанса (ЯМР-томография), позитронной эмиссионной томографии (ПЭТ), функционального магнитного резонанса (ФМР). Эти методы относятся к наиболее перспективным способам неинвазивного совмещенного изучения структуры, метаболизма и кровотока мозга. При ЯМР-томографии получение изображения основано на определении в мозговом веществе распределения плотности ядер водорода (протонов) и на регистрации некоторых их характеристик при помощи мощных электромагнитов, расположенных вокруг тела человека. Полученные посредством ЯМР-томографии изображения дают информацию об изучаемых структурах головного мозга не только анатомического, но и физикохимического характера. Помимо этого преимущество ядерно-магнитного резонанса заключается в отсутствии ионизирующего излучения; в возможности многоплоскостного исследования, осуществляемого исключительно электронными средствами; в большей разрешающей способности. Другими словами, с помощью этого метода можно получить четкие изображения "срезов" мозга в различных плоскостях. Позитронно-Эмиссионная трансаксиальная Томография (ПЭТ-сканеры ) сочетает возможности КТ и радиоизотопной диагностики. В ней используются ультракороткоживущие позитронизлучающие изотопы ("красители"), входящие в состав естественных метаболитов мозга, которые вводятся в организм человека через дыхательные пути или внутривенно. Активным участкам мозга нужен больший приток крови, поэтому в рабочих зонах мозга скапливается больше радиоактивного "красителя". Излучения этого "красителя" преобразуют в изображения на дисплее. С помощью ПЭТ измеряют региональный мозговой кровоток и метаболизм глюкозы или кислорода в отдельных участках головного мозга. ПЭТ позволяет осуществлять прижизненное картирование на "срезах" мозга регионального обмена веществ и кровотока. В настоящее время разрабатываются новые технологии для изучения и измерения происходящих в мозге процессов, основанные, в частности, на сочетании метода ЯМР с измерением мозгового метаболизма при помощи позитронной эмиссии. Эти технологии получили название метода функционального магнитного резонанса (ФМР)
Регистрирующие электроды располагают так, чтобы на многоканальной записи были представлены все основные отделы мозга, обозначаемые начальными буквами их латинских названий. В клинической практике используют две основные системы отведений ЭЭГ: международную систему «10-20» и модифицированную схему с уменьшенным количеством электродов. При необходимости получения более детальной картины ЭЭГ предпочтительна схема «10-20».
Референтным называют такое отведение, когда на «вход 1» усилителя подаётся потенциал от электрода, стоящего над мозгом, а на «вход 2» - от электрода на удалении от мозга. Электрод, расположенный над мозгом, чаще всего называют активным. Электрод, удалённый от мозговой ткани, носит название референтного. В качестве такового используют левую (А 1) и правую (А 2) мочки уха. Активный электрод подсоединяют к «входу 1» усилителя, подача на который отрицательного сдвига потенциала вызывает отклонение регистрирующего пера вверх. Референтный электрод подключают к «входу 2». В некоторых случаях в качестве референтного электрода используют отведение от двух закороченных между собой электродов (АА), расположенных на мочках ушей. Поскольку на ЭЭГ регистрируется разность потенциалов между двумя электродами, на положение точки на кривой будут в равной мере, но в противоположном направлении влиять изменения потенциала под каждым из пары электродов. В референтном отведении под активным электродом генерируется переменный потенциал мозга. Под референтным электродом, находящимся вдали от мозга, имеется постоянный потенциал, который не проходит в усилитель переменного тока и не влияет на картину записи. Разность потенциалов отражает без искажения колебания электрического потенциала, генерируемого мозгом под активным электродом. Однако область головы между активным и референтным электродами составляет часть электрической цепи «усилитель-объект», и наличие на этом участке достаточно интенсивного источника потенциала, расположенного асимметрично относительно электродов, будет существенно отражаться на показаниях. Следовательно, при референтном отведении суждение о локализации источника потенциала не вполне надёжно.
Биполярным называют отведение, при котором на «вход 1» и «вход 2» усилителя подсоединяют электроды, стоящие над мозгом. На положение точки записи ЭЭГ на мониторе в одинаковой мере влияют потенциалы под каждым из пары электродов, и регистрируемая кривая отражает разность потенциалов каждого из электродов. Поэтому суждение о форме колебания под каждым из них на основе одного биполярного отведения оказывается невозможным. В то же время анализ ЭЭГ, зарегистрированных от нескольких пар электродов в различных комбинациях, позволяет выяснить локализацию источников потенциалов, составляющих компоненты сложной суммарной кривой, получаемой при биполярном отведении.
Например, если в задней височной области присутствует локальный источник медленных колебаний, при подсоединении к клеммам усилителя переднего и заднего височных электродов (Та, Тр) получается запись, содержащая медленную составляющую, соответствующую медленной активности в задней височной области (Тр), с наложенными на неё более быстрыми колебаниями, генерируемыми нормальным мозговым веществом передней височной области (Та). Для выяснения вопроса о том, какой же электрод регистрирует эту медленную составляющую, на двух дополнительных каналах коммутированы пары электродов, в каждой из которых один представлен электродом из первоначальной пары, то есть Та или Тр. а второй соответствует какому-либо не височному отведению, например F и О.
Понятно, что во вновь образуемой паре (Тр-О), включающей задний височный электрод Тр, находящийся над патологически изменённым мозговым веществом, опять будет присутствовать медленная составляющая. В паре, на входы которой подана активность от двух электродов, стоящих над относительно интактным мозгом (Ta-F), будет регистрироваться нормальная ЭЭГ. Таким образом, в случае локального патологического коркового фокуса подключение электрода, стоящего над этим фокусом, в паре с любым другим приводит к появлению патологической составляющей на соответствующих каналах ЭЭГ. Это и позволяет определить локализацию источника патологических колебаний.
Дополнительный критерий определения локализации источника интересующего потенциала на ЭЭГ - феномен изврашения фазы колебаний. Если подсоединить на входы двух каналов электроэнцефалографа три электрода следующим образом: электрод 1 - к «входу 1», электрод 3 - к «входу 2» усилителя Б, а электрод 2 - одновременно к «входу 2» усилителя А и «входу 1» усилителя Б; предположить, что под электродом 2 происходит положительное смещение электрического потенциала по отношению к потенциалу остальных отделов мозга (обозначено знаком «+»), то очевидно, что электрический ток, обусловленный этим смещением потенциала, будет иметь противоположное направление в цепях усилителей А и Б, что отразится в противоположно направленных смещениях разности потенциалов - противофазах - на соответствующих записях ЭЭГ. Таким образом, электрические колебания под электродом 2 в записях по каналам А и Б будут представлены кривыми, имеющими одинаковые частоты, амплитуды и форму, но противоположными по фазе. При коммутации электродов по нескольким каналам электроэнцефалографа в виде цепочки противофазные колебания исследуемого потенциала будут регистрироваться по тем двум каналам, к разноимённым входам которых подключён один общий электрод, стоящий над источником этого потенциала.
Правила регистрации электроэнцефалограммы и функциональные пробы
Пациент во время исследования должен находиться в свето- и звукоизолированном помещении в удобном кресле с закрытыми глазами. Наблюдение за исследуемым ведут непосредственно или с помощью видеокамеры. В ходе записи маркерами отмечают значимые события и функциональные пробы.
При пробе открывания и закрывания глаз на ЭЭГ появляются характерные артефакты электроокулограммы. Возникающие изменения ЭЭГ позволяют выявить степень контактности обследуемого, уровень его сознания и ориентировочно оценить реактивность ЭЭГ.
Для выявления реагирования мозга на внешние воздействия применяют одиночные стимулы в виде короткой вспышки света, звукового сигнала. У больных в коматозном состоянии допустимо применение ноцицептивных стимулов нажатием ногтем на основание ногтевого ложа указательного пальца больного.
Для фотостимуляции используют короткие (150 мкс) вспышки света, близкого по спектру к белому, достаточно высокой интенсивности (0,1-0,6 Дж). Фотостимуляторы позволяют предъявлять серии вспышек, применяемые для исследования реакции усвоения ритма - способности электроэнцефалографических колебаний воспроизводить ритм внешних раздражений. В норме реакция усвоения ритма хорошо выражена на частоте мельканий, близкой к собственным ритмам ЭЭГ. Ритмические волны усвоения имеют наибольшую амплитуду в затылочных отделах. При фотосенситивных эпилептических припадках ритмическая фотостимуляция выявляет фотопароксизмальный ответ - генерализованный разряд эпилептиформной активности.
Гипервентиляцию проводят главным образом для вызывания эпилептиформной активности. Обследуемому предлагают глубоко ритмично дышать в течение 3 мин. Частота дыхания должна быть в пределах 16-20 в минуту. Регистрацию ЭЭГ начинают по меньшей мере за 1 минуту до начала гипервентиляции и продолжают в течение всей гипервентиляции и ещё не менее 3 мин после её окончания.
Исследования йенского психиатра Ганса Бергера в 20-е годы в области изучения биопотенциалов мозга имели точно такое же значение как и работы Эйнтховена на рубеже веков, открывшие новую- эпоху в области электрокардиографии. Еще в 1875 г. Кетон заметил, что при деятельности мозга наблюдаются электрические явления. Почти одновременно с ним Данилевский говорил о влиянии звуковых импульсов на электрические явления в мозгу. И тем -не менее именно Бергер открыл взаимосвязь явлений, нашел зависимость между деятельностью мозга и электрическими эффектами в нем, разработал методы применения электроэнцефалографии в области диагностики. Кривая, полученная и записанная от неповрежденного головного мозга, названа им электроэнцефалограммой (ЭЭГ).
Электроэнцефалография занимается регистрацией и оценкой биопотенциалов, возникающих при возбуждении мозговых клеток. Поскольку ЭЭГ представляет собой равнодействующую биопотенциалов многих миллиардов нервных клеток, образующих нервную систему, то оценка далеко не так проста. Чем больше отведений, с помощью которых получают ЭЭ1, тем полнее может быть оценка при сопоставлении многих кривых. Для этого применяют многоканальные (8-, 12-, 16- и даже 32-канальные) аппараты. Результат обследования будет еще более надежным, если сигналы, полученные от многих различных отведений, проанализирует ЭВМ
Вид электроэнцефалограммы
Еще Бергер подметил, что ЭЭГ состоит из.волн с различной амплитудой и частотой. Если пациент спокойно лежит с расслабленными мышцами в среде без раздражений с закрытыми глазами, но не спит, то в ЭЭГ доминирует синусообразная волна, особенно в кривой активного напряжения, отведенной от заднего и бокового участков черепа. Ее называют альфа-ритмом. Характерный диапазон ее частот 7,5. 13 Гц и размах от пика до пика (амплитуда) составляет 50 мкВ. У отдельных пациентов амплитуда может быть в два раза больше, хотя примерно у 10% людей альфа-ритм вообще не наблюдается. Этот ритм исчезает тотчас же, как только пациент откроет глаза. Это явление называют альфа-торможением. Вместо исчезающего альфа-ритма появляются более частые беспорядочные волны, занимающие более широкий спектр частот Альфа-ритм является наиболее характерным признаком ЭЭГ здорового человека, но у многих молодых людей его вообще нет, и это отнюдь не свидетельствует о болезни или об отсутствии восприимчивости организма.
Другая характерная волна ЭЭГ - бета-ритм. Он наблюдается главным образом в сигналах, отведенных от лобовой части черепа. Бета-ритм имеет более высокую частоту, чем альфа-ритм, но меньшую амплитуду и менее правильную форму кривой. Он проявляется не постоянно, а примерно через секундные отрезки времени. Каждый такой период называют бета-веретеном.
С виска пациента можно отвести тета-волну, смешанную с альфа- и бета-ритмами. Полоса частот этого ритма ниже, чем у альфа-ритма. Различают еще гамма- и дельта-волны. Они появляются, как правило, в патологических случаях.
Применение электроэнцефалографии
Особо важную роль она играет при ранней диагностике эпилепсии (при определении ее различных типов). Это заболевание может быть вызвано небольшим кровоизлиянием в мозг, повреждением мозга. Узел, вызывающий эпилепсию, можно выявить с помощью ЭЭГ. Это имеет большое значение, например, при планировании оперативного вмешательства.
Другая важная область применения электроэнцефалографии - определение наличия и места расположения различных очаговых процессов в мозгу (опухолей, кровоизлияний). Над опухолью может возникнуть характерное «электрическое молчание», поскольку клетки, вытесненные очаговым процессом, не могут нормально функционировать. Изменения биопотенциалов мозга могут вызывать и токсические воздействия.
Было подмечено, что ЭЭГ отражает обеспечение мозга кислородом. В этом можно убедиться и на опыте. Если пациент дышит глубже и чаще, чем обычно, возрастает содержание кислорода в крови, поступающей в мозг, в результате меняется и ЭЭГ. Характерными изменениями сопровождается и гипоксия мозга. Именно поэтому для контроля за состоянием пациента во время операции можно применять электроэнцефалографию. Такой метод особенно ценен, когда во время операции нельзя прибегнуть к электрокардиографическому анализу, например при операции на сердце. В таких случаях ЭЭГ информирует врача-нарколога о состоянии мозга больного.
В последнее время чаще стали пользоваться ЭЭГ для решения "вопроса о том, наступила или нет биологическая смерть. С распространением методов реанимации, как теперь известно, прекращение деятельности сердца (так называемая клиническая смерть) не обязательно означает смерть биологическую. Если ЭЭГ пациента, оказавшегося в состоянии клинической смерти, еще дает информацию, т. е. остановка деятельности мозга еще не наступила (о чем в ЭЭГ свидетельствует «электрическое молчание»), значит есть надежда на оживление организма без особых для него последствий. (Установление биологической смерти имеет и важное юридическое значение, например, при пересадке органов, когда надо быстро решить, можно ли уже считать донора мертвым.) При наблюдении за таким пациентом нет нужды в многоканальном клиническом электроэнцефалографе и чаще всего можно вообще отказаться от регистрации. В таких случаях применяют электроэнцефалоскоп, с помощью которого можно визуально наблюдать за мозговой деятельностью пациента.
С помощью ЭЭГ можно оценить и глубину сна. Если пациент устал, в ЭЭГ появляются медленные волны с большой амплитудой. Когда пациент засыпает, сразу исчезает альфа-ритм, кривая имеет меньшую амплитуду, становится более вытянутой. Альфа-ритм может появиться спонтанно или под действием какого-либо внешнего импульса. С увеличением глубины сна на этой растянутой кривой появляются бета-веретена. Если ЭЭГ наблюдается по нескольким отведениям, то, как показывает опыт, бета-веретена появляются не одновременно, подтверждая тем самым, что торможение на отдельных участках мозга наступает не в одно и то же время. Поэтому и получается, что в одних отведениях есть альфа-ритм, а в других наблюдается альфа-торможение. Если сон становится более глубоким, то бета-веретена постепенно пропадают и появляются беспорядочные волны (тета и дельта). Если пациент находится под наркозом и количество усыпляющего вещества не уменьшается, амплитуда ЭКГ будет все меньше и меньше, пока не наступит состояние чрезмерно глубокого сна. При этом на ЭЭГ амплитуды уменьшаются почти до нуля.
Поскольку ЭЭГ фиксирует состояние бодрствования, состояние «мозговой готовности», метод можно успешно использовать для наблюдения за способностью человека концентрировать свое внимание на определенных вещах. Например, в самолетах, имеющих большую скорость, в космических кораблях- перед выполнением, важных маневров необходимо, чтобы пилот был максимально внимателен. В таких случаях ведется постоянное наблюдение за его ЭЭГ и при ослаблении внимания предупреждают летчика или станцию слежения о возможной опасности сна. Разумеется, принимаются соответствующие меры (пациента надо освежить, дать ему принять медикамент, разбудить его сменщика и т. д.).
Электроды для снятия ЭЭГ
Самым важным для правильного проведения электроэнцефалографического обследования является правильное размещение электродов. Дело в том, что электроэнцефалографический сигнал зачастую имеет амплитуду всего в несколько микровольт (в среднем 50 мкВ), а мозговая жидкость, находящаяся между мозговыми клетками и электродами, и толстая кость черепа как переходное сопротивление ослабляют электрический эффект. Поэтому форму и материал электрода надо подбирать такими, чтобы обеспечивалось по возможности наименьшее переходное сопротивление и не возникало поляризационного напряжения. При соответствующей конструкции и способе расположения электродов сопротивление между ними можно снизить до 1...2 кОм. Обычно применяют электроды из серебра или хлористого серебра в форме кнопки. Электроды крепятся к коже головы с помощью резиновых бинтов или электродных шлемов, причем место контакта тщательно обезжиривается. Волосы, как правило, раздвигают и только в редких случаях ^выстригают. Переходное сопротивление между электродом и кожей можно уменьшить, применяя специальную электродную пасту. Поскольку провода к электродам могут воспринимать существенные электрические помехи, следует предъявлять повышенные требования и к входной ступени усилителя. Если входные сопротивления в двух ответвлениях дифференциального усилителя не равны, то даже высокий коэффициент усиления его не гарантирует качественных измерений. Следовательно, при установке электродов надо стремиться не только к обеспечению небольших переходных сопротивлений, но и к их равенству. Поэтому у большинства аппаратов ЭЭГ имеется устройство, измеряющее сопротивление электродов.
Способы отведений
В электроэнцефалографии обычно применяют три способа отведений (рис. 9). При униполярном (или однополюсном) отведе-дии регистрируется напряжение в отдельных точках относительно общей опорной. В качестве опорной точки можно использовать соединение двух ушных электродов. В принципе напряжение в этой точке должно быть неизменно, однако на практике наблюдается его колебание. Поэтому могут возникать трудности о выборе соответствующей опорной точки. В определенных случаях целесообразно создавать опорную точку, соединяя все точки отведения через суммирующие сопротивления, и считать регистрируемым сигналом разницу напряжении относительно напряжения в этой точке в данный момент. Если же необходимо выявить такую патологическую активность, как острая волна, которая прослеживается только под однои-единственной точкой отведения, то при использовании такой опорной точки острая волна появляется только в одном отведении или в худшем случае в нескольких. Таким образом можно добиться локализации явления. (Эта система отведений соответствует униполярному



методу, применяемому в электрокардиографии, когда опорная точка образуется тремя суммирующими сопротивлениями).
При биполярном методе отведений регистрируется разность потенциалов между парами точек отведения. Этим способом можно наиболее точно локализовать отдельные вспышки электрической активности мозга. При этом электрод над точкой разряда положителен, а потенциал в соседней точке вызывает в ЭЭГ отрицательное отклонение. Врач с натренированным глазом сразу же заметит 180-градусное различие фаз сигналов от двух точек. Это явление считают наиболее надежным средством определения положения очага малозаметной локализованной электрической активности мозга.
Электроэнцефалографы
Принципиальная схема прибора аналогична схеме электрокардиографа. Однако поскольку сигналы ЭЭГ почти на два порядка слабее, то усиление электроэнцефалографа должно быть большим. Электроэнцефалографы отличаются от электрокардиографов и по способу регистрации сигналов. Если в последних в настоящее время вообще не применяют регистраторов, пишущих с помощью чернил, то у электроэнцефало-графов этот способ наиболее распространен. Причина в том, что с помощью электроэнцефалографа даже такой способ регистрации сигналов дает возможность фиксировать передачу относительно низких частот. И в то же время этот способ имеет большое преимущество перед другими: регистрирующая бумага очень дешева, что очень важно, так как для снятия ЭЭГ пациента приходится использовать ленту длиной 40...50 м. Можно, конечно, применять для накопления сигналов магнитную ленту, то это выгодно в случае, если данные ЭЭГ впоследствии обрабатываются на ЭВМ. Если же создать аппарат для чтения кривой в чернильной записи и введения полученных данных в ЭВМ, то он получился бы весьма громоздким. Да и сам процесс отнимал бы много времени, требовал бы больших затрат. С другой стороны, при регистрации сигналов с помощью магнитофона мы лишаемся возможности контролировать фиксацию во время ее записи непосредственно визуально.
Анализ электроэнцефалограммы
ЭЭГ сама по себе является более сложной кривой, чем ЭКГ, не говоря уже о том, что она требует больше отведений, а регистрация сигналов длится дольше. Оценка на глаз здесь оставляет желать лучшего, поэтому понятно стремление специалистов сделать анализ ЭЭГ более удобным и точным. Различные анализаторы (в которых могут применяться анализ спектра, интегрирование, дифференцирование, образование перекрестной и автокорреляции, определение средних значений и т. д.) дают возможность получать на основании ЭЭГ все более ценную информацию. Например, рис. 13 ясно показывает различие между спектрами ЭЭГ, снятых у пациентов с открытыми и закрытыми глазами: при закрытых глазах спектр сдвигается в сторону более высоких частот.
ЭЭГ, полученная при регистрации спонтанной биоэлектрической активности, подчас не дает характерной картины. Поэтому в электпо-энцефалографии нередко применяют искусственное раздражение и оценивают отклик на него. Так, например, под действием световой стимуляции изменяется активность мозга. Характерные изменения наблюдаются и при звуковом воздействии. Следовательно, приборы для создания светового и звукового раздражения являются важными средствами электро-энцефалографического анализа.
Страница 2 из 37
Технические средства, предназначенные для регистрации ЭЭГ.
Электроэнцефалограф
Низкая величина полезного сигнала (порядка единиц и десятков микровольт - мкВ) и его слабая помехозащищенность определяют методические сложности, возникающие при регистрации ЭЭГ. Для их преодоления используются высокочувствительные низкошумящие усилители переменного тока, являющиеся основными элементами электроэнцефалографов, и помехозащищенные схемы отведения.
Рисунок 1.
- - голова обследуемого с отводящими электродами (вид сверху),
- - коммутационная панель,
- - соединительные кабели,
- - селекторный блок с переключателями для каждого канала.
- - блок усиления с регуляторами фильтров высокой и низкой частоты (Ф) и грубой и плавной регулировкой усиления (У),
- - блок регистрации.
Цит. по Л. Р. Зенкову и МА.Ронкину, 1991.
Блок-схема электрофизиологического стенда, предназначенного для регистрации ЭЭГ у человека, приведена на РИСУНКЕ 1. Его основными элементами являются коммутационная панель и электроэнцефалограф. Коммутационная панель предназначена для подключения электродов, размещаемых на голове человека, ко входам усилителей, являющихся основными элементами электроэнцефалографа. Наряду с усилителями, обеспечивающими усиление входных сигналов, как правило, в 100000 раз и более, основными элементами энцефалографов всех типов являются частотные фильтры, позволяющие ограничить область регистрируемых сигналов по частоте сверху и снизу. Наличие частотных фильтров несколько искажает форму прямоугольных калибровочных сигналов (РИСУНОК 2), используемых для оценки реальной величины сигналов на входах усилителей. Серийно выпускаемые электроэнцефалографы имеют ступенчатые и плавные регулировки, позволяющие настраивать их на регистрацию ЭЭГ в диапазоне от 0.5 до 30 и более кол/сек. Стандартными средствами визуализации регистрируемых сигналов являются чернильнопишущие гальванометры, также входящие в состав электроэнцефалографов.
Используемые в настоящее время дифференциальные усилители критичны к величине входного сопротивления под электродами. В связи с этим измерение входного сопротивления является обязательной процедурой при регистрации ЭЭГ. Для обеспечения приемлемого (как правило, от единиц до нескольких десятков кОм) входного сопротивления места установки электродов на поверхности кожи предварительно обрабатываются обезжиривающими растворами (в частности, спиртом или эфиром), после чего на них наносится токопроводящая паста. Зачастую в тех же целях используются специальные прокладки, пропитанные пастой. Некоторые типы электродов (РИСУНОК 3) конструктивно содержат эти прокладки.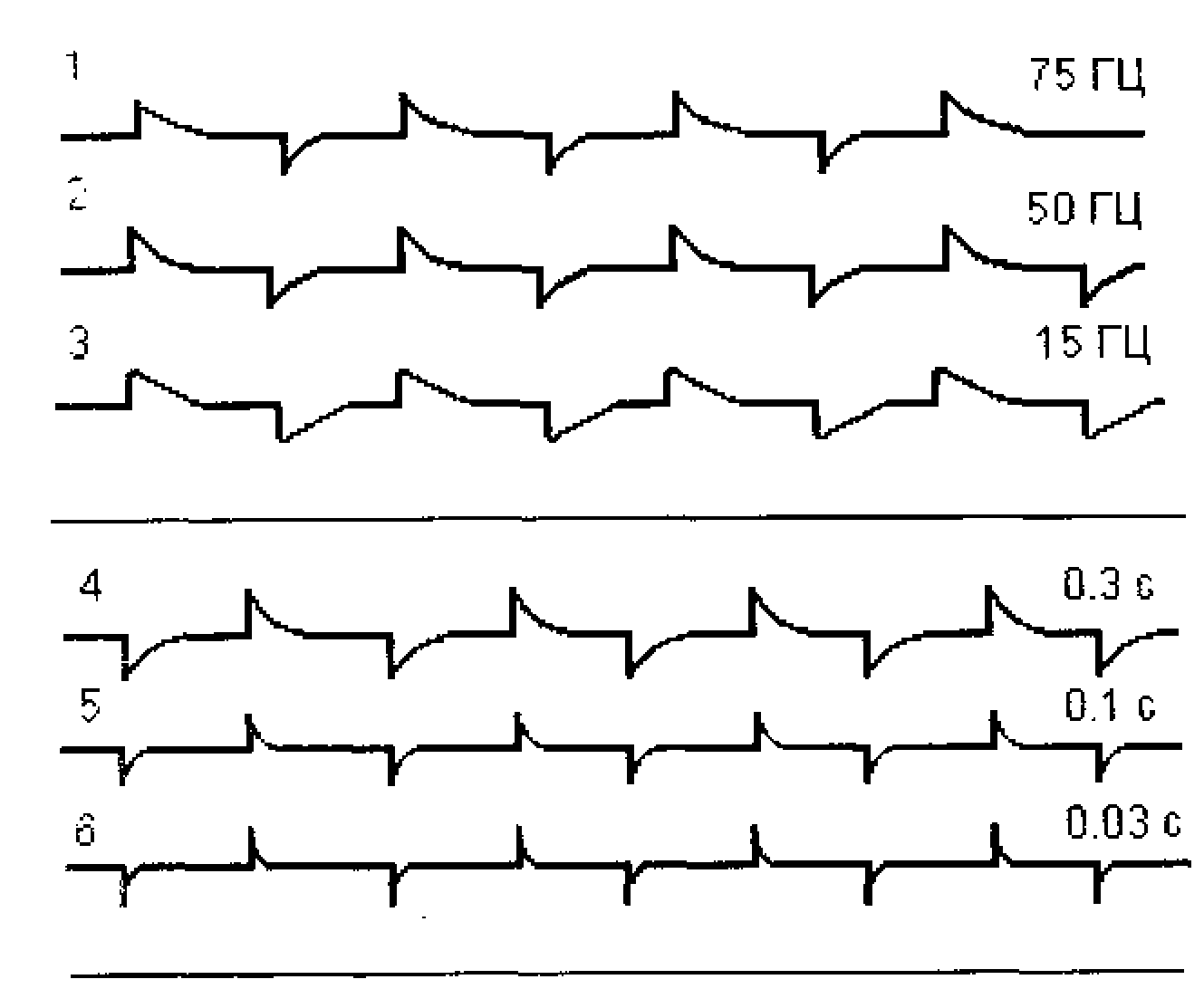
Рисунок 2.
Регистрация прямоугольного калибровочного сигнала при разных значениях фильтров высоких и низких частот. Верхние три канала имеют одинаковую полосу пропускания низких частот при постоянной времени 0,3 с. Нижние три канала имеют одинаковую верхнюю полосу пропускания, ограниченную 75 Гц. Каналы 1 - 4 соответствуют нормальному режиму регистрации ЭЭГ.
Цит. по Л. Р. Зенкову и М. А. Ронкину, 1991.
Установка некоторых типов электродов предполагает использование специальных шлемов, позволяющих осуществлять их фиксацию над заданными точками. В некоторых случаях, в частности, при длительной регистрации ЭЭГ, электроды приклеиваются к коже специальным клеем (медицинским коллодием).
Рисунок 3.
Типы электродов и способы их крепления на голове, а - мостиковый электрод, б - игольчатый электрод, в - чашечкообразный электрод (1 - металл, 2 - липкая лента, 3 - электродная паста), г - крепление электродов на голове с помощью шапочки из резиновых жгутов.
Цит. по Л.Р.Зенкову и М.А.Ронкину, 1991.

Рисунок 4.
Схема современной установки, предназначенной для регистрации ЭЭГ у человека. 1 - обследуемый, 2 - коммутационная панель, 3 - соединительные кабели, 4 - усилители (электроэнцефалограф), 5 - монитор, 6 - аналогово-цифровой преобразователь, 7 - цифро-аналоговый преобразователь, 8 - пульт обследуемого, 9 - ЭВМ.
Структура современного электроэнцефалографического стенда (также, впрочем, как и стенда, предназначенного для регистрации любых биоэлектрических сигналов) несколько отличается от описанной выше (РИСУНОК 4). Как правило, наряду с биоусилителями (узко- или широкополосными) он включает многоканальный аналоговоцифровой преобразователь и персональный компьютер типа IBM PC/AT. Обладая значительным быстродействием, обширной памятью (как оперативной, так и на специальных носителях) и средствами визуализации современный персональный компьютер практически вытеснил из состава электроэнцефалографического стенда аналоговые носители информации и специальные (механические - типа чернильнопишущих гальванометров или электронные - типа электроннолучевых индикаторов) устройства визуализации.
Схемы расположения электродов и схемы отведения ЭЭГ.
При регистрации ЭЭГ у человека наиболее широко применяется схема расположения электродов, предложенная RR Jasper (1958). Она известна как система “10x20” и рекомендована Международной федерацией обществ электроэнцефалографии и клинической нейрофизиологии (РИСУНОК 5).
Точки расположения активных электродов в системе “10x20” определяются следующим образом. Измеряется расстояние по сагиттальной линии от inion до nasion, которое принимается за 100%. Вторая основная линия проходит между двумя слуховыми проходами через vertex. Ее длина также принимается за 100%. На каждой из этих линий сначала на расстоянии, равном 10% от соответствующих полюсов (inion, nasion, оба ушных прохода), устанавливают, соответственно, нижний лобный (Fp), затылочный (О) и нижние височные (ТЗ и Т4) электроды. Затем на обеих линиях откладывают расстояния, равные 20%, и по сагитальной линии устанавливают электроды Fz, Cz и Pz, а по биуральной линии - СЗ, Cz и С4. Через точки ТЗ, СЗ, С4 и Т4 от inion и nasion проводят линии и по ним располагают остальные электроды (РЗ, Р4, Т5, Тб, F3, F4, F7, F8, Fp и Fpz). На мочки ушей (или над мастоидальными костями черепа) помещают референтные (индифферентные) электроды, обозначаемые, соответственно, А1 и А2. Буквенные символы обозначают основные области мозга и ориентиры на голове; О - occipitalis, С - centralis, F - frontalis, А - auricularis. Нечетные цифровые индексы соответствуют электродам над левым, а четные - правым полушарием мозга.
Существуют и иные системы расположения электродов, используемые при регистрации ЭЭГ, например, система Юнга, а также различные модификации системы “10x20”.
В зависимости от решаемых задач в настоящее время используются различные методы отведения ЭЭГ (РИСУНКИ 6 и 7). При биполярном отведении оба электрода являются активными и располагаются на поверхности головы. При монополярной регистрации ЭЭГ активным является лишь один из электродов, тогда как второй либо помещается в электрически относительно нейтральной точке (например, на мочке уха, на сосцевидном отростке и т.д.), либо в качестве него используется электрод, представляющий собой объединение всех активных электродов. Последнее допустимо при значительном числе активных электродов, поскольку процессы под каждым из них протекают лишь относительно независимо во времени. Вследствие этого в большинстве случаев сегодня используются биполярные отведения или отведения относительно изоэлектрической точки. К достоинствам биполярной схемы следует отнести достаточно высокую помехозащищенность, а монополярной - четкую локализацию процесса под активным электродом.![]()
Рисунок 5.
Международная схема расположения электродов, предложенная Н.Н. Jasper, 1957.
Информация, получаемая при использовании моно- или биполярного способа отведения, существенно различается (РИСУНОК 7), что необходимо иметь в виду при интерпретации результатов обследования. В первом случае результирующей является разность потенциалов под двумя активными электродами, а во втором - реальные изменения электрических потенциалов мозга под активным электродом.
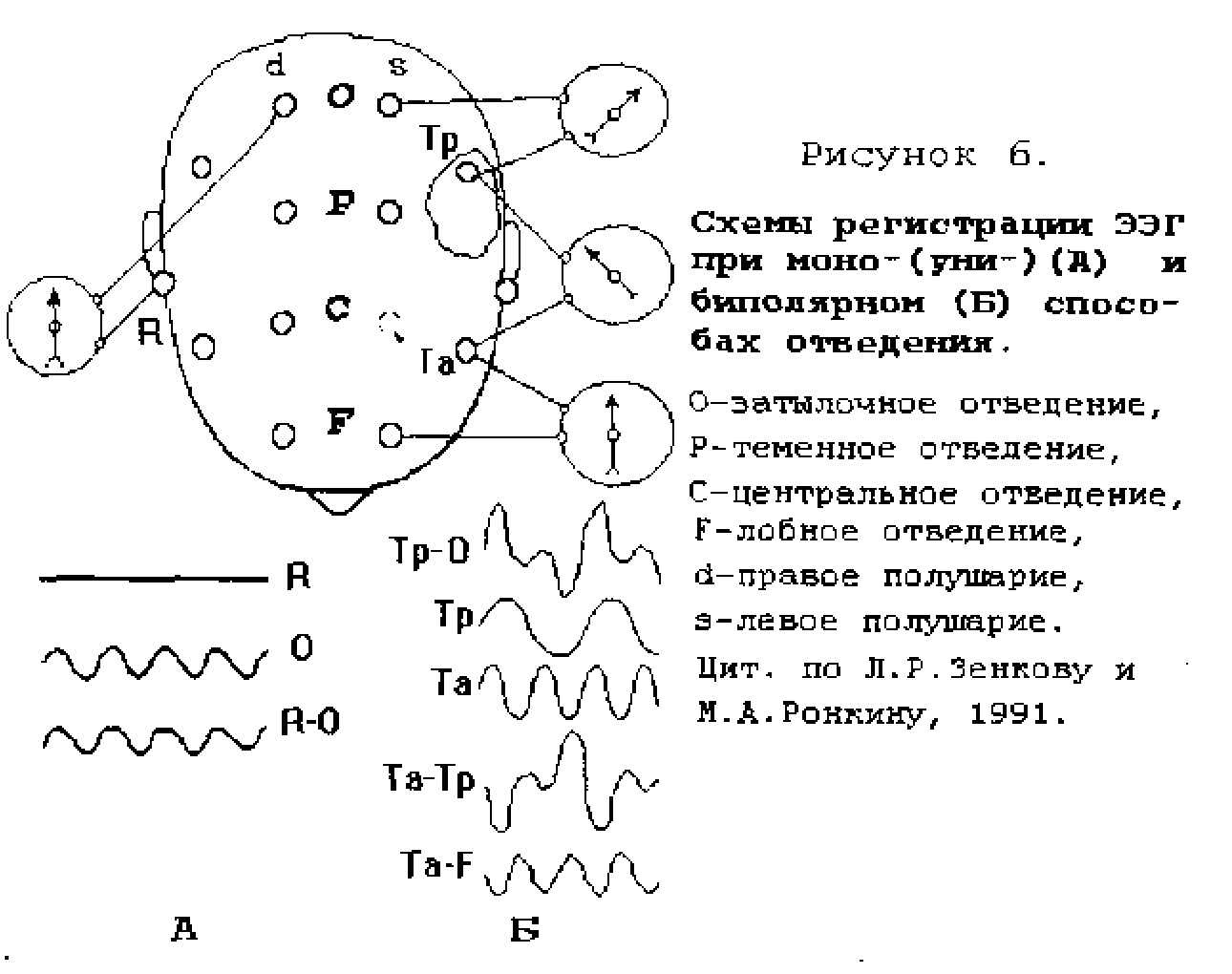
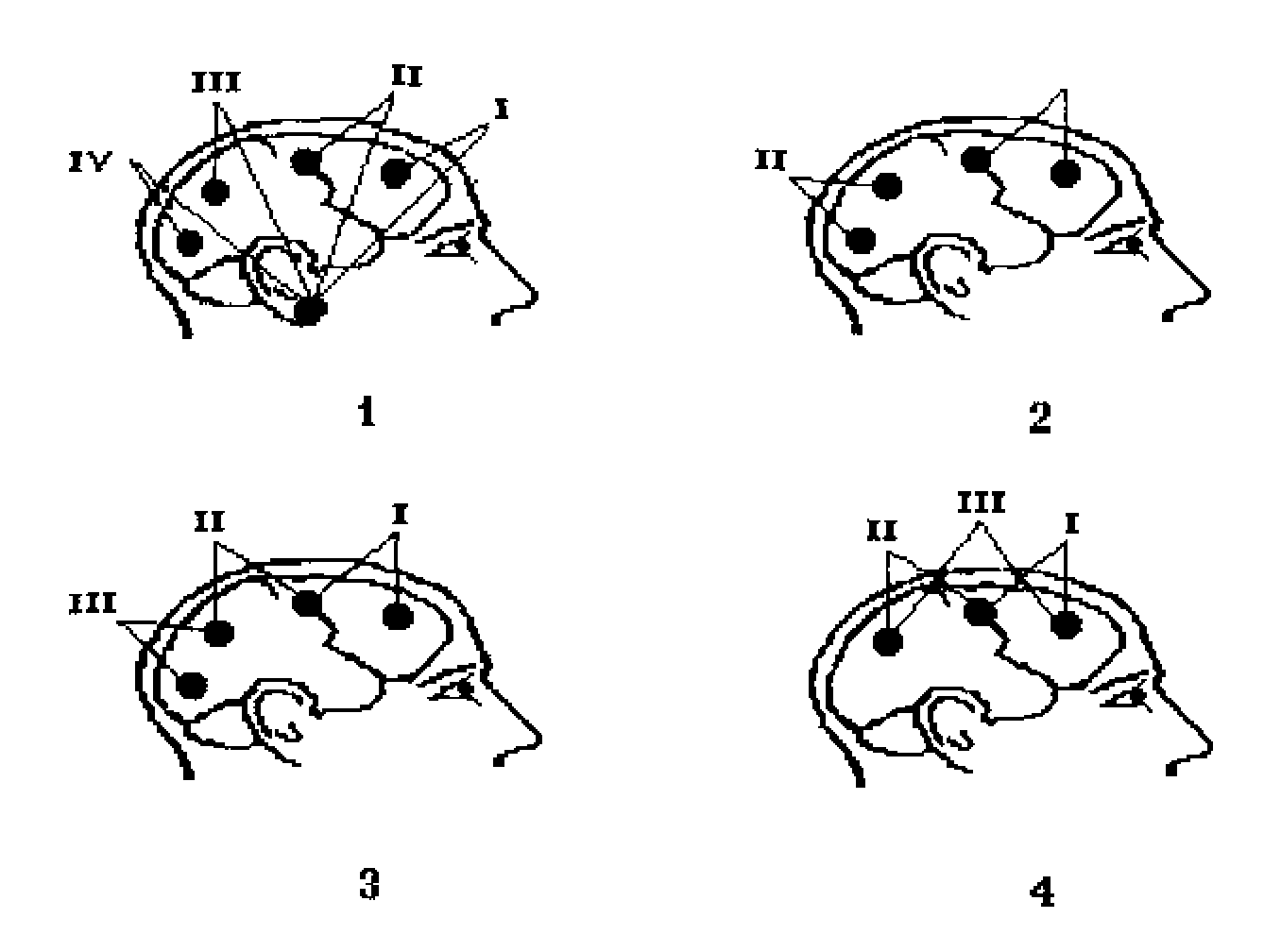
Рисунок 7.
Схемы различных методов отведения ЭЭГ. 1 - моно(уни)полярное, 2 - биполярное парное,
3 - биполярное цепочкой, 4 - биполярное триангуляционное.
Цит. по Л.И.Сандригайло, 1986.
Новые статьи
- Отравление шаурмой — тошнота и температура
- Самые страшные пытки в истории человечества
- Коктейль Зеленый мексиканец – бодрящий слоистый шотдринк
- Откуда взялся "Зеленый мексиканец"
- Космические исследования: покорители космоса, ученые, открытия
- Погибшие космонавты ссср: имена, биографии
- Первые космонавты ссср. Космонавты.Биографии Советских космонавтов
- Самые простые и вкусные коктейли алкогольные
- Жареные пирожки с горохом
- Рецепты блинов с мясом. Блины на молоке с мясом
Популярные статьи
- Как привлечь мужчину овна
- Классическая шарлотка с яблоками — рецепт с пошаговой фото-инструкцией
- Суп из скумбрии свежемороженой, рецепты с фото
- Совместимость льва с другими зодиакальными знаками
- Сливы на дереве по соннику
- Вяленая вишня в домашних условиях
- «Одежда к чему снится во сне?
- Сонник видеть во сне сильный дождь
- Опоздали во сне на поезд?
- Что значит опоздать на поезд по соннику
