Перспективы развития медицинского и фармацевтического образования в России Директор Департамента медицинского образования и кадровой политики в здравоохранении
Проблемы и приоритеты развития здравоохранения
Федеральное агентство по образованию
Федеральное государственное образовательное учреждение
Высшего профессионального образования
"Поволжская академия государственной службы имени П.А. Столыпина"
Кафедра государственного и муниципального управления
Контрольная работа
На тему: "Проблемы и приоритеты развития здравоохранения"
Студент 4курса, 404гр.
Очной формы обучения
Спец.080504.65 "ГМУ"
Семченко В.А.
Проверил:
Кумакова С.В.
Саратов 2007
Введение
1. Современные проблемы здравоохранения
2. Приоритеты развития здравоохранения. Национальный проект "Здоровье"
3. Промежуточные итоги реализации приоритетного проекта "Здоровье"
Заключение
Библиографический список
Введение
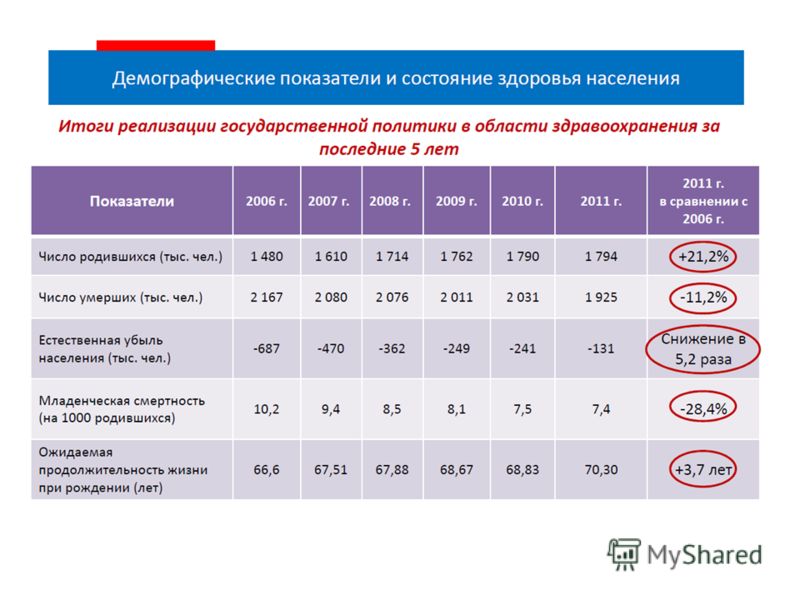
В настоящее время перед Россией стоит ряд важных проблем, в частности это - неудовлетворительные показатели здоровья населения нашей страны. Демографический кризис стал ключевой проблемой угрожающей социально-экономическому развитию и национальной безопасности нашей страны. В связи, с чем решение таких проблем как: неудовлетворительные показатели здоровья граждан, устаревшая материально-техническая база, низкая заработная плата работников отрасли здравоохранения стало практически жизненно важно для нашей страны. В связи с этим тема выбранной работы на сегодняшний день является актуальной.
Объектом исследования в данной работе является система здравоохранения РФ, а предметом проблемы и приоритеты развития здравоохранения.
Целью работы является на основании научной литературы раскрыть проблемы и перспективы развития здравоохранения в РФ.
Задачи исследования:
Промежуточные итоги реализации приоритетного проекта "Здоровье Приоритеты развития здравоохранения. Национальный проект "Здоровье"
Промежуточные итоги реализации приоритетного проекта "Здоровье"
Для достижения поставленной цели и решаемых в связи с ней задач, работа разделена на три раздела.
В первом разделе выявлены и проанализированы проблемы Российской Федерации в отрасли здравоохранения. В частности демографические проблемы, неудовлетворительные показатели здоровья граждан России, устаревшая материально-техническая база, низкая заработная плата работников данной сферы.
Второй раздел посвящен приоритетам развития здравоохранения, в частности приоритетному Национальному проекту "Здоровье".
А в третьем разделе данной работы рассмотрены предварительные итоги реализации данного проекта "Здоровье"
Для раскрытия темы данной работы были проработаны статьи журналов и нормативно-правовая база по данной проблематике. В частности статьи журнала Здравоохранение Российской Федерации таких авторов как Мухина Т.В., Попов И.В. Солодкий В.А. и др. А так же нормативно-правовые документы: Указ Президента Российской Федерации от 9 октября 2007 года № 1351 "Об утверждении Концепции демографической политики Российской Федерации на период до 2025 года", Приказ Министерства здравоохранения и социального развития Российской Федерации от 28 ноября 2005 г. № 701 "О родовом сертификате", Направления, основные мероприятия и параметры приоритетного национального проекта "Здоровье"
1. Современные проблемы здравоохранения
На сегодняшней день перед современной системой здравоохранения стоит множество проблем. Выделим основные из них.
Одна из основных проблем - это демографическая ситуация в стране.
В 2004 г. ожидаемая продолжительность жизни населения России составила 65,5 года: мужчин - 59,1 года, женщин - 72,4 года. 1 Такого разрыва в ожидаемой продолжительности жизни мужчин и женщин нет ни в одной стране мира. В развитых странах этот разрыв составляет 4-7 лет.
В мире по продолжительности жизни мужчин Россия занимает 134-е место, а женщин - 100-е место из всех 192 стран - членов ООН.
Такая низкая продолжительность жизни связана с высоким уровнем смертности, особенно мужчин.
Общий коэффициент смертности населения страны, т.е. число умерших от всех причин на 1000 человек населения, увеличивается с 1990 г. Его первый пик наблюдался в 1995 г., потом было некоторое улучшение, но с 1998 г. смертность постоянно росла. В последние четыре года этот коэффициент колебался от 16,0 до 16,4. В 1990 г. он равнялся 11,2, т.е. был ниже почти в 1,5 раза. Если бы сегодня общий коэффициент смертности населения нашей страны был таким же, как в 1990 г., то ежегодно сохранялись бы жизни 700 тыс. человек: именно настолько каждый год становится меньше население России.
Сравнение общего коэффициента смертности населения в России с данными США, Канады и стран Евросоюза показывает, что к 2004 г. общий коэффициент смертности в России в 2,1 раза стал превышать его значение в Канаде, в 1,9 раза - в США, в 1,7 раза - в странах Евросоюза. 2 Коэффициент смертности мужчин от всех причин в России в среднем в 1,8 раза выше, чем в странах Евросоюза (в действительности разрыв больше, потому что в европейских странах возрастная структура населения старше, чем в России). При этом до 1990 г. общие коэффициенты смертности и смертности мужчин от всех причин были на одном уровне или даже ниже, чем в среднем в европейских странах. Демографическая ситуация в стране усугубляется снижением рождаемости.
Коэффициент рождаемости в России почти в 1,6 раза меньше, чем коэффициент общей смертности. Поэтому при относительно низком уровне миграции и происходит такое угрожающее сокращение численности населения нашей страны.
Таким образом, в последние 15 лет демографические показатели в стране резко ухудшились. Исключение составляет положительная динамика таких показателей, как перинатальная смертность (число смертей новорождённых после 28 нед беременности, во время родов или в течение 7 дней после рождения на 1000 детей, родившихся живыми и мертвыми), младенческая смертность (число умерших в возрасте до одного года от всех причин на 1000 детей, родившихся живыми) и материнская смертность (число умерших женщин на 100 тыс. детей, родившихся живыми).
Но вместе с тем каждый из этих показателей в 2-3 раза выше, чем в европейских странах.
В последние 15 лет общая заболеваемость населения России постоянно растёт, она увеличилась с 158,3 млн случаев в 1990 г. до 207,8 млн в 2005 г., т.е. на 31%. При этом число случаев болезней на 100 тыс. населения, приводящих к высокой смертности (болезни системы кровообращения и новообразования), увеличилось на 96% и 61%. Заболеваемость подростков в возрасте 15-17 лет увеличилась в 2004 году по сравнению с 2003 годом на 1,4%. 3 Число болезней костно-мышечной системы и соединительной ткани, приводящих к высокой доле инвалидизации, выросло на 89%; осложнений беременности, родов и послеродового периода на 100 тыс. женщин в возрасте от 15 до 49 лет - на 82%.
Высока доля болезней системы кровообращения - 13,3%. Болезнями системы кровообращения страдает около 20% населения страны. 4
Причины высокой смертности и неудовлетворительных показателей здоровья граждан России можно объяснить несколькими причинами:
Социально-экономические: бедность, стресс, связанный с социально-экономическими переменами, алкоголизм, табакокурение, наркомания. Показатель потребления алкоголя в пересчете на чистый спирт в РФ один из самых высоких в Европе. 5 Во многих регионах страны - неблагоприятная экологическая обстановка.
Слабая система медико-санитарного просвещения населения и организация пропаганды здорового образа жизни, в результате - низкая приверженность населения ведению здорового образа жизни.
Длительное недофинансирование системы здравоохранения и недостаточная нормативно правовая база отрасли.
Как уже было отмечено ухудшение демографической ситуации и показателей здоровья населения связано как с социально-экономическими переменами, так и с накопившимися проблемами в здравоохранении. Ключевые из них: недофинансирование, устаревшая материально-техническая база (60-65% износа медицинского оборудования и зданий), низкая заработная плата (средняя заработная плата в здравоохранении в 2005 г. была ниже, чем в промышленности, в 1,7 раза и в 1,5 раза ниже, чем в среднем по стране), структурные диспропорции (доля врачей первичного звена в РФ составляет 20-25% против 45-55% в западных странах), устаревшие методы управления лечебными учреждениями (неэффективное использование ресурсов отрасли) и др. Существенными недостатками системы здравоохранения являются ослабление профилактической направленности и пропаганды здорового образа жизни.
Сегодня в очень сложном положении оказались медицинские работники первичного звена здравоохранения. Из 607 тыс. врачей в РФ участковых лишь 56,1 тыс. 6 Поликлиники и амбулатории не укомплектованы кадрами, у участковых терапевтов, участковых педиатров и других специалистов нет мотивации к самосовершенствованию. Заработная плата по отрасли хотя и увеличивалась в последние годы, но в 2005 г. оставалась в 1,7 раза ниже, чем в промышленности. Общество только декларировало уважение к медицинским работникам, не подкрепляя его адекватными государственными решениями.
Сегодня материально-техническая база здравоохранения практически всех регионов Российской Федерации находится в неудовлетворительном состоянии.
В связи с этим можно выделить следующие задачи модернизации здравоохранения на среднесрочный период:
Развитие нормативно правовой базы системы здравоохранения
Расширение хозяйственной самостоятельности организаций здравоохранения
Модернизация системы обязательного медицинского страхования
Повышение структурной эффективности системы здравоохранения
Координация и взаимодействие государственного и муниципального уровня здравоохранения
Внедрение современных подходов к кадровому обеспечению отрасли
Укрепление материально-технической базы медицинских организаций
Поддержка медицинской наук и ориентация на развитие высокотехнологических методов оказания медицинских услуг
2. Приоритеты развития здравоохранения. Национальный проект "Здоровье"
Можно выделить основные направления национального проекта "Здоровье" и дополнительные мероприятия в области демографии:
1. Развитие первичной медицинской помощи.
2. Развитие профилактического направления медицинской помощи, пропаганда здорового образа жизни.
3. Повышение доступности высокотехнологичной (дорогостоящей) медицинской помощи.
4. Оказание медицинской помощи женщинам в период беременности и родов через систему родовых сертификатов.
5. Увеличение пособий по материнству и детству: по беременности и родам, при рождении ребёнка, по уходу за ребенком до достижения им возраста полутора лет и пособий женщинам при постановке на учёт в ранние сроки беременности.
В связи с этим долгосрочные социально-экономические результаты проекта при условии его успешной реализации должны быть следующими:
Снижение показателей смертности и инвалидности населения за счёт повышения доступности и качества медицинской помощи.
Удовлетворение потребности населения Российской Федерации в бесплатной высокотехнологичной медицинской помощи.
Приближение отечественного здравоохранения к европейским стандартам оказания медицинской помощи населению.
Снижение экономических потерь за счёт укрепления и восстановления здоровья граждан, уменьшение финансовых затрат на выплаты пенсий по инвалидности и пособий по временной нетрудоспособности.
Укрепление позиций России на внутреннем и международном рынках медицинских услуг и медицинских технологий (экономические и профессиональные стимулы для реализации отечественных разработок на международном уровне и привлечения иностранных пациентов в российские клиники).
Теперь рассмотрим направления реализации более подробно.
С 1 января 2006 г. во всех регионах России участковым терапевтам, участковым педиатрам и врачам общей (семейной) практики производятся дополнительные денежные выплаты в размере 10 тыс. руб., а медицинским сестрам, работающим с ними, - 5 тыс. руб. 7Это должно кардинально изменить ситуацию с укомплектованием кадров.
Так же будет меняться и заработная плата медицинских работников учреждений родовспоможения. Из Федерального фонда ОМС в Фонд социального страхования передаются финансовые средства для оплаты услуг государственных и муниципальных учреждений здравоохранения по оказанию медицинской помощи женщинам в период беременности и родов. За счёт введения системы родовых сертификатов повышается заработная плата медицинских работников женских консультаций и родильных домов.
За каждый реализованный родовый сертификат (благополучное ведение беременности) женская консультация и родильный дом получают соответственно 3 и 6 тыс. руб. Ещё 1 тыс. руб. выделяется детской поликлинике на диспансерное наблюдение детей первого года жизни.
Родовый сертификат выдается женщинам, являющимся гражданами России, а также иностранным гражданам и лицам без гражданства, проживающим на законных основаниях на территории РФ. Если иногородняя беременная не имеет родового сертификата при поступлении в московский роддом, последний имеет право выдать ей сертификат, если ей не оказывались платные услуги с погашенным первым талоном. В 2007 году изменился подход к оплате родовых сертификатов. Выдать сертификат и получить оплату за оказанные услуги - это разные вещи. Услуги по талону 1 в женской консультации оплачиваются только в том случае, если длительность непрерывного наблюдения за беременной составила не менее 12 недель. Так же хотелось бы отметить, что в соответствии с Программой государственных гарантий медицинская помощь при беременности и родах должна оказываться бесплатно. В случае начала родов, когда требуется неотложная медицинская помощь, в Москве или где-то в другом городе, ни одно лечебное учреждение не имеет права и никогда не откажет женщине, которая пусть даже не является гражданкой РФ и даже незаконно пребывает в Москве.
В рамках профилактики заболеваний будут проводится следующие мероприятия: иммунизация, диспансеризация, обследование новорождённых, пропаганда здорового образа жизни.
На дополнительную вакцинацию по эпидемическим показаниям в 2006 г. выделяется 4,2 млрд руб., в 2007 г. - 6,1 млрд руб.
В рамках приоритетного национального проекта "Здоровье" предусматривается увеличение числа лиц, подлежащих вакцинации против краснухи, гепатита В и гриппа. 8
Прививки планируется проводить определённым категориям граждан, в том числе входящим в группы риска. Это медицинские работники, дети, люди пожилого возраста. Для каждого субъекта РФ выделяется определённое количество доз вакцин из расчёта численности граждан, подлежащих вакцинации.
В результате проведения дополнительной иммунизации ожидается снижение к 2008 г. заболеваемости гепатитом В не менее чем в 3 раза. Для этого планируется привить в течение двух лет 25 млн человек, из них в 2006 г.10 млн человек. В первую очередь предполагается привить подростков в возрасте до 17 лет. Снизить риск развития поствакцинальных осложнений позволит использование инактивированной вакцины.
Ежегодной вакцинацией против гриппа будет охвачено 22 млн человек, что позволит значительно уменьшить заболеваемость гриппом в период эпидемического подъёма и сократить число осложнений и летальных исходов. Вакцинация против гриппа осуществляется в первую очередь в группах повышенного риска. Это дети дошкольного возраста, посещающие организованные коллективы; дети младшего школьного возраста; лица старше 60 лет; лица с хроническими заболеваниями, у которых грипп может вызвать осложнение основного заболевания или привести к летальному исходу; работники медицинских и образовательных учреждений.
Так же проводится дополнительная диспансеризация, направленная на раннее выявление и эффективное лечение социально значимых заболеваний, являющихся основными причинами смертности и инвалидности трудоспособного населения России, а именно: сердечно-сосудистых заболеваний, онкологических заболеваний, заболеваний опорно-двигательного аппарата, сахарного диабета, туберкулёза и др.
Диспансеризация в 2006 г. проводится среди населения в возрасте 35-55 лет, занятого в государственных и муниципальных учреждениях сферы образования, здравоохранения, культуры, социальной защиты, физической культуры и спорта, в научно-исследовательских учреждениях. Это связано с тем, что граждане, работающие в вышеуказанных учреждениях, не подлежат обязательному прохождению ежегодных профилактических осмотров, и в связи с низкой бюджетной обеспеченностью этих учреждений.
С целью эффективного выявления ВИЧ-инфицированных предполагается ввести 100% охват диагностикой всех беременных. В случае выявления вируса у беременной будет проведено необходимое лечение, что позволит снизить риск передачи вируса от матери ребенку до 2-3%.
Около 40% детей в России рождаются больными или заболевают в периоде новорождённости. Поэтому в соответствии с международными рекомендациями в России на протяжении 15 лет проводится массовое обследование новорождённых (неонатальный скрининг) для раннего выявление и своевременное лечение врожденных заболеваний.
Сегодня обеспечение высокотехнологичной медицинской помощью в РФ недостаточно, особенно в ряде регионов и на селе. Укомплектованность первичного звена здравоохранения всего лишь 56%. 9 Для повышения ее доступности в 2007 г. выделено 17,48 млрд руб. Ресурсы для строительства 15 федеральных центров высоких медицинских технологий в субъектах России в 2006 г. составляют 12,6 млрд руб., в 2007 г. около 19,4 млрд руб. Субъекты Российской Федерации вместе с федеральным центром должны будут обеспечить специалистов этих центров жильём, будет построена социально-бытовая инфраструктура. Запланирована программа повышения квалификации для хирургов, нейрохирургов, эндокринологов, среднего медицинского персонала.
Федеральные специализированные медицинские учреждения переведены на работу в условиях государственного заказа (задания) на высокотехнологичные виды медицинской помощи. Это сделано для повышения эффективности использования бюджетных средств и ограничения роста стоимости медицинских услуг.
Так же необходимо обозначить запланированные на 2008-2009 гг. направлениях развитие национального проекта "Здоровье".
1. Совершенствование организации медицинской помощи пострадавшим при дорожно-транспортных происшествиях (ДТП) 10
В 2005 г. зарегистрировано 313 тыс. пострадавших при ДТП (погибло 40 тыс. человек), при этом доля трудоспособного населения составила 15,1%. Основные цели данного направления медицинской помощи: снижение смертности и повышение качества медицинской помощи пострадавшим при ДТП.
Для реализации поставленных целей будут решаться следующие задачи:
обеспечение своевременности оказания медицинской помощи пострадавшим при ДТП;
дооснащение специализированным медицинским оборудованием и реанимобилями учреждений, оказывающих медицинскую помощь пострадавшим при ДТП;
оптимизация логистики приезда специализированного транспорта и доставки пострадавшего в ЛПУ.
2. Совершенствование организации медицинской помощи при острых отравлениях
Уровень летальности при острых химических отравлениях составляет до 20% от всей смертности в результате отравлений, что в значительной степени связано с поздним обращением за медицинской помощью. Основную часть при этом составляют случаи отравления алкоголем и его суррогатами (до 50%), наркотиками (до 10%), угарным газом.
Существующая сеть токсикологических центров охватывает около 40% всего населения России; в то же время летальность от острых химических отравлений в неспециализированных стационарах в 2-2,4 раза выше, чем в токсикологических центрах.
Планируется снижение летальности от острых химических отравлений за счёт создания сети информационно-консультативных токсикологических центров в каждом из 7 федеральных округов.
Также планируется создание новых и дооснащение действующих химико-токсикологических лабораторий.
3. Обновление диагностического и лечебного оборудования во всех стационарных учреждениях родовспоможения, а также строительство 20 перинатальных центров
4. Совершенствование медицинской помощи больным с сердечно-сосудистыми заболеваниями
Сердечно-сосудистые заболевания занимают лидирующие позиции по основным причинам смертности и инвалидизации населения, особенно трудоспособного возраста.
В целях оказания медицинской помощи больным с сердечно-сосудистыми заболеваниями будут созданы центры малоинвазивной сердечно-сосудистой хирургии на базе учреждений здравоохранения в каждом из субъектов Российской Федерации.
5. Оснащение федеральных медицинских учреждений
Федеральные специализированные медицинские учреждения, оказывающие высокотехнологичную (дорогостоящую) медицинскую помощь будут оснащены ультрасовременным медицинским с ежегодным обеспечением расходных материалов. Для эффективной работы на этом оборудовании планируется подготовка кадров.
6. Переход на преимущественно одноканальное финансирование
Для повышения эффективности управления ресурсами здравоохранения в рамках "пилотных" проектов в ряде субъектов Российской Федерации будет проведён эксперимент по переходу на преимущественно одноканальное финансирование (т.е. объединение всех источников финансирования через систему ОМС) и оплату по результатам труда (т.е. за объёмы и качество оказанной медицинской помощи). Результатом данного эксперимента должны стать повышение оплаты труда медицинских работников стационаров, улучшение условия их работы и повышение качества медицинской помощи пациентам.
3. Промежуточные итоги реализации приоритетного проекта "Здоровье"
Хотелось бы отметить предварительные итоги национального проекта "Здоровье". В качестве успехов можно отметить, что удалось добиться значительного результата в одной из самых "проблемных зон" нашего здравоохранения - кадровом обеспечении участковых служб. В 2006 году участковым врачам стали доплачивать 10 тысяч рублей, а медсёстрам - 5 тысяч рублей. Работать участковыми врачами и медсестрами пошла молодёжь - выпускники медвузов и медучилищ. По данным пресс-службы Минздравсоцразвития РФ по состоянию на начало июля 2007 в рамках Проекта успешно прошли подготовку и переподготовку в образовательных учреждениях высшего и дополнительного профессионального образования 5834 врача. Объем финансовых средств, использованный на данные цели, составил более 6,6 млрд. рублей.
Более 2 тысяч новых медицинских работников поступили на работу в скорую медицинскую помощь и более 1,5 тысяч в фельдшерско-акушерские пункты в 2007 году.
Так же по данным пресс-служб Минздравсоцразвития РФ начались поставки диагностического оборудования в субъекты Российской Федерации, на начало июля поставлено 3267 единиц. Всего по итогам проведенных в первом полугодии 2007 года Росздравом конкурсов заключено 58 контрактов на поставку 27530 единиц диагностического оборудования на общую сумму 13 624 млн. руб., из которых около 50% составляет отечественное оборудование. Поставки медицинского оборудования должны завершиться до 30 ноября 2007 года. Впервые в 2007 году будут оснащаться современным диагностическим оборудованием (888 ед) 375 детских поликлиник.
На начало июля 2007 года 20,8 тысяч больных ВИЧ-инфекцией получают лечение в рамках Проекта, из них 2849 инфицированных беременных женщин, что позволит уменьшить риск передачи ВИЧ-инфекции от матери к ребенку.
В результате реализации приоритетного национального проекта "Здоровье" наметились положительные тенденции в демографической ситуации. По данным Росстата в 2006 году у нас в стране родился 1 миллион 476 тысяч 221 малыш, что на 1,3% больше числа зарегистрированных новорожденных в 2005 году. Увеличение рождаемости произошло во всех федеральных округах, за исключением Дальневосточного.
С 2007 года все субъекты Российской Федерации осуществляют обследование новорожденных на ранее выявление пяти наследственных заболеваний, что позволило диагностировать эти заболевания в первые дни после рождения. Своевременно начатое лечение позволило сохранить им жизнь и улучшить ее качество.
В 2007 году впервые предусмотрено расходование средств учреждениями здравоохранения, в которых оказана амбулаторно-поликлиническая помощь женщинам в период беременности, на обеспечение медикаментами женщин в период беременности в размере 20-33 процентов средств, перечисленных учреждению на основании родовых сертификатов. Средства расходуются на обеспечение беременных поливитаминами, мультиминералами, препаратами железа, фолиевой кислотой и др. в соответствии со стандартом медицинской помощи женщинам с нормальным течением беременности.
По данным пресс-служб Минздравсоцразвития РФ итогам 5 месяцев 2007 года младенческая смертность снизилась на 11,3%. Показатель младенческой смертности за период январь - май 2007 составил 9,4 на 1000 родившихся живыми (за аналогичный период 2006 года - 10,6).
Благодаря целому комплексу мер, проводимых в рамках реализации приоритетного национального проекта "Здоровье", смертность взрослого населения уменьшилась по предварительным данным более, чем на 52 тысячи человек (по сравнению с соответствующим периодом 2006 года).
Заключение
В заключение хотелось бы подвести итог всему вышесказанному.
В 2004 г. средняя продолжительность жизни населения в России составила 65,5 года: мужчин - 59,1 года, женщин - 72,4 года. Такого разрыва средней продолжительности жизни мужчин и женщин нет ни в одной стране мира. Коэффициент общей смертности населения увеличился с 1990 г. на 44%. Если бы сегодня показатель смертности населения нашей страны равнялся его величине в 1990 г., то ежегодно сохранялись бы жизни 700 000 человек: именно на столько каждый год становится меньше население России. Ухудшение демографической ситуации и показателей здоровья населения связано как с социально-экономическими переменами, так и с накопившимися проблемами в здравоохранении. Ключевые из них: недофинансирование, устаревшая материально-техническая база (60-65% износа медицинского оборудования и зданий), низкая заработная плата, структурные диспропорции, устаревшие методы управления лечебными учреждениями и др. Существенными недостатками системы здравоохранения являются ослабление профилактической направленности и пропаганды здорового образа жизни.
Для исправления сложившейся ситуации и были разработаны основные направления приоритетного национального проекта "Здоровье": укрепление первичного звена медицинской помощи, развитие профилактики и диспансеризации, повышение доступности высокотехнологичных (дорогостоящих) видов медицинской помощи, улучшение медицинского обслуживания беременных.
Данный проект был разбит на несколько этапов. На первом этапе было принято решение о поддержке именно первичного звена медицинской помощи, на которое ложится наибольшая нагрузка по первому контакту с пациентом, раннему выявлению заболеваний, профилактике, ведению хронически больных, а также активному посещению пациентов на дому.
Дальнейшее развитие приоритетного национального проекта "Здоровье" на 2008-2009 гг. направлено на борьбу с основными причинами сверхсмертности мужского населения нашей страны: сердечно-сосудистыми заболеваниями, травмами и отравлениями, а также на снижение младенческой и материнской смертности. Для этого предусмотрены создание центров малоинвазивной сосудистой хирургии, дооснащение федеральных центров высоких технологий современным оборудованием, кардинальное обновление оборудования во всех стационарных учреждениях родовспоможения, строительство перинатальных центров, а также совершенствование организации медицинской помощи при дорожно-транспортных происшествиях, создание и оснащение токсикологических центров.
Для повышения эффективности управления ресурсами здравоохранения в 2007 году в ряде "пилотных" территорий Российской Федерации будет проведен эксперимент по переходу учреждений здравоохранения на преимущественно одноканальное финансирование (т.е. объединение всех источников финансирования через систему ОМС) и оплату по результатам труда (т.е. за объёмы и качество оказанной медицинской помощи). Результатом данного эксперимента должны стать повышение оплаты труда медицинских работников стационаров, улучшение условий их работы и повышение качества медицинской помощи пациентам.
Библиографический список
"Об утверждении Концепции демографической политики Российской Федерации на период до 2025 года"
Приказ Министерства здравоохранения и социального развития Российской Федерации от 28 ноября 2005 г. № 701 "О родовом сертификате"
Направления, основные мероприятия и параметры приоритетного национального проекта "Здоровье"
Государственный доклад о состоянии здоровья населения Российской Федерации в 2004 году (разделы 1,2) // Здравоохранение Российской Федерации, 2006, №3
Государственный доклад о состоянии здоровья населения Российской Федерации в 2004 году (разделы 3-5) // Здравоохранение Российской Федерации, 2006, №4
Государственный доклад о состоянии здоровья населения Российской Федерации в 2004 году (разделы 6-9) // Здравоохранение Российской Федерации, 2006, №5
Государственный доклад о состоянии здоровья населения Российской Федерации в 2005 году // Здравоохранение Российской Федерации, 2007, №5
Мухина Т.В. Некоторые проблемы снижения детской смертности // Здравоохранение Российской Федерации, 2006, №1
Попов И.П. Динамика состояния здоровья, измеряемого на базе GHQ тенденции и социальные факторы // Здравоохранение Российской Федерации, 2006, №3
Солодкий В.А. Дорогостоящие высокотехнологичные виды медицинской помощи: проблемы и пути решения // Здравоохранение Российской Федерации, 2006, № 3
Татьяна Батенева, Продолжать реформу будем, но не методом административного давления // Известия, 20 апреля 2007 года
1 Государственный доклад о состоянии здоровья населения Российской Федерации в 2004 году (разделы 6-9) // Здравоохранение Российской Федерации, 2006, №5, с. 22
2 Государственный доклад о состоянии здоровья населения Российской Федерации в 2004 году (разделы 6-9) // Здравоохранение Российской Федерации, 2006, №5, с. 23
3Государственный доклад о состоянии здоровья населения Российской Федерации в 2004 году (разделы 3-5) // Здравоохранение Российской Федерации, 2006, №4 С.3
4 Государственный доклад о состоянии здоровья населения Российской Федерации в 2004 году (разделы 1, 2) // Здравоохранение Российской Федерации, 2006, №3, С.8
5 Попов И.П. Динамика состояния здоровья, измеряемого на базе GHQ тенденции и социальные факторы// Здравоохранение Российской Федерации, 2006, №3, с 24
6 Государственный доклад о состоянии здоровья населения Российской Федерации в 2004 году(разделы 6-9)// Здравоохранение Российской Федерации, 2006, №5, с 23
7 Направления, основные мероприятия и параметры приоритетного национального проекта «Здоровье»
8 Направления, основные мероприятия и параметры приоритетного национального проекта «Здоровье»
9 Государственный доклад о состоянии здоровья населения Российской Федерации в 2004 году (разделы 6-9) // Здравоохранение Российской Федерации, 2006, №5 с 23
10 Татьяна Батенева, Продолжать реформу будем, но не методом административного давления // Известия, 20 апреля 2007 года
Похожие рефераты:
Медицинское право как одна из самых загадочных отраслей права. Трактовка содержания понятия "медицинское право" разными авторами. Предметом правового регулирования медицинского права. А.А. Рерихт и его наиболее точное определение медицинского права.
Суть социальной сферы и взаимосвязь с муниципальным образованием. Показатели отдельных составляющих социальной сферы города Воронежа. Стратегия развития и совершенствование социальной сферы, как основной путь решения основных проблем на локальном уровне.
Сущность, специфика, функции и признак системности органов государственного управления. Организация управления здравоохранением на федеральном уровне. Менеджмент в государственном управлении. Система управления здравоохранением городского округа Самара.
Теоретические и нормативно-правовые основы государственного регулирования здравоохранения. Развитие системы здравоохранения в Республике Марий Эл, финансовое обеспечение и результаты ее деятельности. Программа совершенствования лекарственного обеспечения.
В Российской Федерации в последние годы продолжалась нормотворческая работа по обеспечению и защите прав детей в основных сферах их жизнедеятельности. Приняты основы законодательства Российской Федерации, защищающие права и интересы семьи и детей.
Методика анализа социально–экономического положения муниципального образования. Анализ проблем муниципального образования, ранжирование и выявление путей решения. Моделирование процесса принятия решения в условиях неопределенности. Матрица SWOT-анализа.
Cоздание цивилизованных условий содержания осужденных в условиях отбывания наказания. Порядок предоставления медико и санитарно-профилактической помощи. Особенности размещения и условия содержания осужденных в лечебно-профилактических учреждениях.
Законодательная база, регламентирующая охрану здоровья. Подзаконные акты в системе законодательства о здравоохранении. Правовое регулирование обеспечения граждан лекарственными средствами. Перспективы развития законодательства о здравоохранении.
Проблемы управления сферой здравоохранения. Нормативно-правовая база системы управления. Анализ механизмов управления сферой здравоохранения на примере Тюменской области. Рекомендации по преодолению проблем в управлении сферой здравоохранения в регионе.
Изучение структуры (государственная, муниципальная, частная), функций (оказание медицинской и протезно-ортопедической помощи, реабилитация инвалидов, проведение судебно-психиатрических экспертиз), организации управления в сфере здравоохранения РФ.
Полномочия органов государственной власти в сфере здравоохранения. Полномочия местного самоуправления в области охраны здоровья населения. Принципы оказания бесплатных медицинских услуг. Платная медицинская помощь в лечебно-профилактических учреждениях.
Здравоохранение - система социально-экономических и медицинских мероприятий, цель которых повышать уровень здоровья населения. Понятие и общая характеристика управления здравоохранением. Принципы государственной политики охраны здоровья граждан.
Конституционно-правовые механизмы реализации и защиты прав граждан на охрану здоровья и медицинскую помощи. Классификация нормативных правовых актов в сфере охраны здоровья населения. Основные проблемы законодательства России об охране здоровья населения.
Понятие, цели и содержание национальных проектов. Реализация приоритетных национальных проектов в Республике Башкортостан. Республиканская программа развития сельского хозяйства и регулирования рынков сельскохозяйственной продукции на 2008-2012 годы.
Введение
1. Система здравоохранения РФ
1.1. Структура здравоохранения
1.2. Министерство здравоохранения
1.3. Медицинские учреждения
Введение
В последние годы в системе здравоохранения РФ идет процесс реорганизации, который осуществляется под влиянием трех наиболее важных факторов.
Во-первых, интенсивная реализация Федерального закона от 06.10.03. №131-ФЗ «Об общих принципах организации местного самоуправления в РФ» в части перераспределения полномочий различных уровней власти в обеспечении населения медицинской помощью, в частности, передачи специализированных видов помощи из муниципального управления на региональный уровень.
Во-вторых, выполнение национального приоритетного проекта «Здоровье», создавшего ресурсную основу для реализации основного принципа структурной реорганизации – повышения роли первичного звена здравоохранения.
Третьим важнейшим фактором государственной политики, оказавшим влияние на повышение структурной эффективности здравоохранения, является повышение качества и доступности лекарственного обеспечения населения, в ходе которого утвержден перечень жизненно необходимых лекарственных средств для дополнительного обеспечения отдельных категорий граждан.
Изменен механизм предоставления гражданам РФ высокотехнологичной медицинской помощи. Введены стандарты и рассчитаны нормативы финансовых затрат на оказание высокотехнологичных видов помощи.
С 1 января 2006 года началась выдача «Родового сертификата», что позволило беременным женщинам в период беременности и родов в полной мере реализовать свое право выбора женской консультации и родильного дома, а также сформировать здоровую конкуренцию среди учреждений здравоохранения, оказывающих помощь женщинам во время беременности и родов.
В соответствии с поручением Президента РФ по вопросам развития российского здравоохранения на 2006-2008 годы были разработаны механизмы управления отраслью, позволяющие реализовать публичные обязательства государства в сфере здравоохранения по единому на всех территориях РФ стандарту, обеспечивающему повышение качества услуг в системе здравоохранения.
Все вышесказанное обосновывает актуальность выбранной темы.
Работа состоит из введения, двух глав и списка использованной литературы.
1. Система здравоохранения РФ
Под «здравоохранением» сегодня понимают общественно-социальную функцию общества (государства) по охране и укреплению здоровья населения. Особенность текущего момента – организационная перестройка здравоохранения, характеризующаяся многоукладностью видов медицинской помощи. Наряду с основной бюджетно-страховой системой здравоохранения формируются новые модели медицинской помощи населению, прежде всего частная медицина.
Бюджетно-страховая система здравоохранения обеспечивается средствами государственного бюджета (федерального и регионального) и внебюджетными средствами медицинского страхования – обязательного государственного социального медицинского страхования (ОМС) и добровольного, частного медицинского страхования (ДМС).
1.1 Структура здравоохранения
«Вертикаль» управления и контроля над учреждениями здравоохранения включает министерский (федеральный), региональный (крупные центры и города) и местный (муниципальный) уровни. Государственные (федеральные, региональные, муниципальные) органы управления здравоохранением имеют право контролировать работу частных медицинских учреждений и частнопрактикующих врачей. В свою очередь, административные органы исполнительной власти, отвечающие за общественную систему здравоохранения, находятся под юрисдикцией органов законодательной власти (Государственная Дума, Совет Федерации). Надзор за исполнением законов в области здравоохранения, в свою очередь, осуществляют органы и учреждения судебной власти.
Особая роль в нашем государстве отводится структурам президентской власти. По конституции именно Президент РФ руководит государственной политикой в области охраны здоровья граждан. В структурном, организационном плане общественная система здравоохранения интегрирует различные типы предприятий и учреждений:
Федеральные и региональные органы и учреждения здравоохранения (государственная, бюджетная система здравоохранения);
Органы и учреждения государственной системы ОМС;
Частные медицинские учреждения и частнопрактикующие врачи (органы и учреждения ДМС и частного медицинского страхования);
Общественные, религиозные медицинские организации, фонды, организации и учреждения милосердия и благотворительности.
Для обеспечения разноплановой деятельности и медицинских функций выделяют профиль учреждений здравоохранения:
1. Лечебно-профилактические.
2. Охраны материнства и детства.
3. Санитарно-эпидемиологической службы.
4. Санаторно-курортные.
5. Патологоанатомической, судебно-медицинской, судебно-психиатрической экспертизы.
6. Аптечные.
7. Предприятия медицинской промышленности: медицинских изделий и фармацевтики.
8. Образовательные и научно-исследовательские.
1.2 Министерство здравоохранения
Сфера деятельности Министерства здравоохранения и социального развития РФ определена Положением о Министерстве, утвержденным постановлением Правительства РФ от 30 июня 2004 года № 321, которое является федеральным органом исполнительной власти, осуществляющим функции по выработке государственной политики и нормативно-правовому регулированию в сфере здравоохранения, социального развития, труда, физической культуры, спорта, туризма и защиты прав потребителей. Ключевые вопросы деятельности:
Здравоохранение, включая организацию медицинской профилактики и медицинской помощи, фармацевтическую деятельность;
Качество, эффективность и безопасность лекарственных средств;
Курортное дело;
Санитарно-эпидемиологическое благополучие;
Уровень жизни и доходов населения;
Оплата труда;
Пенсионное обеспечение;
Социальное страхование;
Условия и охрана труда;
Социальное партнерство и трудовые отношения;
Занятость населения и безработица;
Трудовая миграция;
Альтернативная гражданская служба;
Социальная защита;
Демографическая политика;
Физическая культура и спорт;
Защита прав потребителей.
Структурными подразделениями являются департаменты по основным направлениям деятельности Министерства:
Федеральная служба по труду и занятости.
Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека.
Федеральная служба по надзору в сфере здравоохранения и социального развития.
Федеральное агентство по здравоохранению и социальному развитию.
Федеральное агентство по физической культуре, спорту и туризму.
Федерального медико-биологического агентства.
Федерального агентства по высокотехнологичной медицинской помощи.
Министерство также осуществляет координацию деятельности Пенсионного фонда РФ, Фонда социального страхования РФ, Федерального фонда обязательного медицинского страхования.
Цели и задачи деятельности Министерства на 2008-2010 годы определены исходя из посланий Президента РФ Федеральному Собранию Российской Федерации и Программы социально-экономического развития РФ на 2006-2008 гг. и направлены на обеспечение достижения следующих целей:
Повышение материального уровня жизни населения;
Повышение уровня здоровья населения;
Обеспечение потребностей в социальном обслуживании и социальной поддержке;
Обеспечение продуктивной занятости и достойных условий труда;
Воспроизводство и развитие потенциала трудовых ресурсов.
Мероприятия, проводимые по этим направлениям, наряду с другими мерами социальной направленности, прежде всего по повышению заработной платы и увеличению занятости населения, будут способствовать решению главной задачи – последовательного повышения уровня и качества жизни населения, сокращения бедности, обеспечения всеобщей доступности основных социальных услуг.
Миссия Министерства здравоохранения и социального развития РФ в свете реализации конституционных гарантий и прав граждан Российской Федерации на базе положений посланий Президента РФ заключается в содействии улучшению демографической ситуации, росту уровня и качества жизни через повышение доходов населения, улучшению здоровья, созданию условий для достойного труда и продуктивной занятости, усилению социальной защиты уязвимых групп населения.
Кроме того, Министерство здравоохранения и социального развития РФ участвует в достижении следующих стратегических целей страны:
Повышение уровня удовлетворения потребности в образовании;
Развитие научного потенциала;
Развитие потенциала государственного управления (повышение эффективности деятельности органов исполнительной власти);
Развитие потенциала международных связей.
1.3 Медицинские учреждения
Выделяют следующие основные типы лечебно-профилактических учреждений (ЛПУ), функционально связанных между собой: поликлиника–больница–санаторий (центр восстановительного лечения). При необходимости можно осуществить принцип этапного лечения.
Согласно номенклатуре, в Российской Федерации функционируют многочисленные виды ЛПУ, обеспечивающие медицинскую (медико-социальную) помощь.
1. Стационары
Больница (окружная или районная, городская, областная, краевая, республиканская);
Специализированная больница (инфекционная, восстановительного лечения, психиатрическая, туберкулезная, госпиталь ветеранов);
Хосписы, дома ребенка, приюты и т. д.
2. Амбулаторно-поликлинические учреждения
Поликлиника (городская, стоматологическая);
Учреждения скорой и неотложной помощи;
Учреждения родовспоможения, женские консультации;
Центры (медико-генетический, диагностические, восстановительного лечения, перинатальный, планирования семьи и репродукции);
Санитарно-эпидемиологическая станция и т. д.
Участковый принцип. В России и странах СНГ в основу наблюдения за населением положен принцип разделения территорий на врачебные участки. По этому принципу территория, определяемая муниципальными и окружными властями для поликлиники, делится на участки. На участке работают участковые врач и медицинская сестра. Число взрослого населения на терапевтическом участке составляет в среднем 1 700, на цеховом участке – 1 600, на педиатрическом участке число детей не должно превышать 800. В последние годы подростки (до 18 лет) переведены на амбулаторное наблюдение в детские поликлиники.
Участковый принцип замыкается на поликлинике. Отличительная особенность – сельские жители, для которых работают самостоятельные врачебные амбулатории (участковые больницы) или фельдшерско-акушерские пункты (ФАПы), причем их количество в последние годы резко уменьшилось.
Поликлиника в своем составе имеет терапевтические отделения, лабораторно-диагностические службы, рентгенологический кабинет, кабинеты физиотерапии, лечебной физкультуры и др. Участковые врачи имеют возможность непрерывного наблюдения за здоровыми и больными, совершенствовать меры специфической и неспецифической профилактики, вести пропаганду здорового образа жизни среди населения.
Участковый врач остается главной фигурой здравоохранения. Эффективность его работы во многом зависит от квалификации участковой медицинской сестры. Участковый врач, по существу – врач общей практики (семейный врач). В настоящее время утверждены положения о враче, фельдшере, медицинской сестре общей практики, ведется активная подготовка и переподготовка этих специалистов, что требует больших усилий от органов управления здравоохранения субъектов Федерации и медицинских учебных заведений. Сегодня в стране действуют около 2 тыс. общих врачебных практик, к 2010 г. их должно быть 15–16 тыс.
Профилактическая работа. В поликлинике ведется постоянное наблюдение за больными. Это так называемый диспансерный метод за состоянием здоровья определенных контингентов (здоровых и больных) населения с целью раннего выявления заболеваний, комплексного лечения больных, проведение мер предупреждения заболеваний, закаливание и формирование здорового образа жизни. Кроме того, все дети находятся на диспансерном учете, регулярно осматриваются врачом-педиатром, врачами других специальностей. Основной целью такого наблюдения является первичная профилактика.
С 60-80-х гг. ХХ века в Российской Федерации получил развитие принцип специализированной помощи с выделением центров различного подчинения, который сохранился в большинстве регионов страны. Выделяют следующие уровни специализированной медицинской помощи.
I уровень – поликлиника, в штате которой, помимо врача-педиатра, предусматриваются врачи-специалисты – окулист, оториноларинголог, хирург, невропатолог и др.
II уровень – консультативно-диагностические центры общего профиля городские и окружные (для крупных городов).
III уровень – специализированные областные и городские центры: кардиологические, пульмонологические, гастроэнтерологические, нефрологические, неврологические, гематологические и др.
IV уровень – республиканские специализированные больницы и отделения стационаров, клинические базы научно-исследовательских институтов, кафедр медицинских университетов и академий.
Стационарная медицинская помощь. Через российские больницы ежегодно проходит около 30 млн пациентов, а средняя продолжительность пребывания больного на больничной койке составляет около 2 недель. Поскольку для российского здравоохранения поставлена задача смены акцентов с лечения на профилактику, то обеспеченность больничными койками постепенно снижается.
Структурная перестройка здравоохранения, проводящаяся для повышения преемственности медицинских учреждений, касается, прежде всего, стационаров. Создается четкая регламентация больниц по профилю деятельности.
1. Больницы (отделения) с высокой интенсивностью лечебно-диагностического процесса. Это стационары, где оказывается интенсивная медицинская помощь, проводятся экстренные хирургические вмешательства, имеется соответствующее медицинское оборудование, медицинские кадры, лекарственные средства, мягкий инвентарь и др. Средние сроки пребывания больных в таких стационарах короткие (купируется острое состояние), в дальнейшем больные должны переводиться в другие лечебные учреждения (или отделения).
2. Больницы (отделения), ориентированные на лечение плановых больных среднесрочного пребывания, т. е. на восстановительное лечение. Соответственно стандарты оснащения, кадрового и иного обеспечения у таких стационаров иные, другие средние сроки пребывания больного на койке и нагрузка персонала. Примерная численность коек в больничных учреждениях этого типа составляет до 50% общей коечной мощности.
3. Больницы (отделения) долечивания и медицинской реабилитации для больных с хроническими заболеваниями. Число коек в них составляет до 20% от общей коечной мощности.
4. Медико-социальные больницы (отделения) – больницы сестринского ухода, хосписы. Такие учреждения должны составлять до 20% общей коечной мощности.
Современная система оказания больничной помощи должна учитывать специализацию и обеспечиваться внедрением новейших технологий, как правило, дорогостоящих. Интенсификация стационарной медицинской помощи предполагает создание стационара на дому, полустационара или стационарзаменяющих технологий в других нестационарных ЛПУ. Их доля достигает пока чуть более 15% от всех ранее предоставляемых услуг в обычных стационарах. Больница (стационар) предназначена обеспечить:
Диагностику заболеваний, неотложную терапию, лечение и реабилитацию больных;
Оказание специализированной лечебной помощи;
Консультативную и методическую помощь, включая внедрение в практику современных методов диагностики, лечения и профилактики.
В настоящее время международный стандарт определяет оптимальный размер больницы общего типа в 600–800 коек, а допустимый минимальный размер – 300–400 коек, что дает возможность развернуть больничные койки по 5–7 основным направлениям и улучшает управление ими. В нашей стране данный стандарт только начинает внедряться.
В России количество коек до сих пор определяется в зависимости от административного подчинения, по которому больницы делятся на республиканские, областные (краевые), городские, районные. Так же в большинстве случаев определяется профиль (многопрофильная или специализированная) и вид организации (объединенная или не объединенная с поликлиникой) больницы. Особую роль выполняют детские больницы, обеспечивающие высококвалифицированную медицинскую помощь детям.
Наиболее распространенный тип – объединенная больница. Работу объединенной больницы возглавляет главный врач. Важнейшие направления работы: стационарное, поликлиническое, организационно-методическое, административно-хозяйственное. Каждое из направлений курируют соответствующие заместители главного врача. В случае необходимости выделяются и другие направления – инфекционное, диагностическое, по связи с общественностью, менеджмента и др.
В больницах существует двухступенчатая система обслуживания больных (врач, медицинская сестра) или трехступенчатая (врач, медицинская сестра, младшая медицинская сестра). Если на базе больницы размещается кафедра медицинского института (медицинского факультета университета) или клинический отдел научно-исследовательского института, то она называется клинической и выполняет клинические функции (подготовка специалистов, разработка новых методов лечения и т. д.).
С точки зрения основных принципов организации предоставления медицинской помощи российская система здравоохранения мало изменилась по сравнению с советским временем. Она обладает разветвленной сетью лечебно-профилактических учреждений, большим количеством коек для стационарного лечения и числом врачей.
Несмотря на сокращения, российское здравоохранение по сравнению с европейскими странами и даже со странами СНГ все еще отличается более высокими показателями обеспеченности населения врачами и больничными койками. Но имеющийся ресурсный потенциал отрасли используется с низкой эффективностью. Большая обеспеченность населения больничными койками сочетается с большей длительностью госпитализации.
Диспансер и специализированный центр. Создаются в связи с решением конкретной медико-социальной задачи. Выделяют следующие виды диспансеров: противотуберкулезный, онкологический, психоневрологический, врачебно-физкультурный и др. Их функция – мониторинг и лечебно-профилактическая помощь определенному контингенту пациентов. Аналогичную роль могут выполнять создаваемые при больницах специализированные центры: кардиоревматологический, гастроэнтерологический, пульмонологический, нефрологический, гематологический и др.
Для инвалидов созданы Центры реабилитации и восстановительного лечения, их в настоящее время более 2 000 в различных регионах страны. Здесь оказывается этапная помощь больным с хроническими и рецидивирующими болезнями. С той же целью открывают разнообразные виды дневных стационаров.
Диагностический (консультативно-диагностический) центр. Это новое организационное решение в рамках концепции стационарзамещающих технологий. Большинство из них не имеют самостоятельного подчинения и созданы на базе больниц и поликлиник. Тем не менее это позволяет сегодня участковому врачу обследовать пациентов с переходными состояниями и различными заболеваниями, не прибегая к госпитализации, обеспечить взрослое и детское население доступной и высококвалифицированной помощью в амбулаторных условиях. Уникальные технические возможности лучевых, эндоскопических, функциональных диагностических исследований, включая биохимические, иммунологические, электрофизиологические и т. д., позволяют получить исчерпывающую информацию о состоянии организма, распознать сложные и редкие заболевания.
Санаторий. Российское здравоохранение располагает уникальной организационной формой лечения и оздоровления, когда в качестве лечебно-реабилитационных и общеоздоровительных средств используют преимущественно природные физические факторы в сочетании с диетотерапией, лечебной физкультурой и аппаратной физиотерапией. Санаторная помощь, как стационарная форма лечения, в других странах практически не развита.
Санатории находятся в курортных зонах. Имеются также местные санатории, которые устроены, как правило, в загородных зонах с благоприятными ландшафтными и микроклиматическими условиями. В последние годы популярны лечение и отдых детей совместно с родителями в пансионатах матери и ребенка, санаториях-профилакториях.
Относительная «выживаемость» санаторно-курортного комплекса была достигнута в значительной мере благодаря государственной системе закупок санаторно-оздоровительных услуг через внебюджетные фонды. В сложившейся ситуации возрастает роль саморегулирования и самоконтроля функционирования санаторно-курортного рынка. Такая роль, в частности, отводится Национальной курортной ассоциации, задача которой – обеспечить надежность и финансовую устойчивость, исполнение обязательств и контроль безопасности предоставляемых санаторно-курортными организациями услуг, рациональное использование курортных ресурсов и др.
Медико-санитарная часть. Организация медицинской помощи работникам промышленных предприятий – одна из дополнительных форм лечебно-профилактической помощи населению. Медико-санитарная часть (МСЧ) – специализированное подразделение, оказывающее медицинскую помощь работникам предприятий промышленности, строительства, транспорта, связи с различными формами собственности.
Это комплексное медицинское учреждение, в состав которого могут входить в зависимости от численности и характера обслуживаемого контингента поликлиника, врачебные и фельдшерские здравпункты, стационар, санаторий-профилакторий, диетическая столовая, детские оздоровительные учреждения и др.
2. Перспектива развития системы здравоохранения
По данным ВОЗ, на начало ХХI века в мире ежегодные расходы на здравоохранение составляли около 1700 млрд долларов США. Поскольку здравоохранение входит в общественный сектор экономики, то эти расходы не могут естественным путем регулироваться рыночными механизмами, а в большей степени координируются государством.
Инвестиции в здравоохранение имеют две экономические функции:
Обеспечивают достижение одной из главных целей любой нации – «максимально достижимый» уровень здоровья;
Направлены в трудовой ресурс, то есть повышают эффективность экономики.
Следует отметить, что Россия относится к небольшому числу стран, которые тратят на здравоохранение значительно меньше возможного. Кроме того, негативную нагрузку выполняет известный дисбаланс расходов на отдельные виды медицинской помощи, которые в структуре финансирования делятся следующим образом:
1. скорая медицинская помощь – 9%,
2. амбулаторно-поликлиническая помощь – 27%,
3. стационарная помощь – 64%.
Согласно принятой Государственной думой РФ концепции развития здравоохранения и медицинской науки здоровье является важнейшей ценностью как для отдельного человека, так и для общества в целом.
Государственная политика в области здравоохранения включает последовательную реализацию управленческих решений, направленных на укрепление здоровья населения. Среди ведущих направлений выделим следующие: охрана окружающей среды, профессиональное здоровье, контроль инфекционных заболеваний, профилактика травматизма, поддержание психического здоровья населения, обеспечение социальной справедливости в распределении медицинских услуг.
Стратегической целью развития здравоохранения является улучшение основных показателей общественного здоровья:
Снижение показателя общей смертности, показателей материнской и детской смертности,
Снижение уровня заболеваемости социально значимыми болезнями,
Снижение уровня инвалидности от основных заболеваний,
Повышение показателя средней продолжительности предстоящей жизни.
Существующая в стране ситуация со здоровьем послужила основанием к разработке ряда федеральных программ, основанных на программно-целевом регламенте определения тех или иных приоритетных задач: «Сахарный диабет», «Борьба со СПИДом», «Дети России», «Здоровье», «Вакцинопрофилактика» и др.
Еще одно важное направление – создание в ЛПУ непрерывной и эффективной системы контроля и анализа соблюдения технологических процессов в лечении больных. Существует несомненная связь между высоким уровнем процесса обслуживания и хорошим исходом лечения.
В настоящее время в отрасли действует План по развитию здравоохранения РФ на период до 2010 г., в задачу которого входит создание в стране системы здравоохранения, способной реально укреплять здоровье населения и эффективно восстанавливать его в случае утраты.
Соответствующую работу предполагается проводить с учетом выполнения трех основных принципов развития отрасли:
1. единство системы здравоохранения независимо от территориальных и ведомственных разграничений;
2. единство лечебно-профилактической и экономической эффективности;
3. единство врача и пациента в достижении высоких результатов профилактической и лечебной деятельности.
Список использованной литературы
1. Постановление Правительства РФ «Об утверждении положения о министерстве здравоохранения и социального развития РФ» от 30.06.04. - №321.
2. Благодаров К. О демографической ситуации и реформе здравоохранения в России / К.Благодаров // Деловой Вторник. – 2006. - №2.
3. Вялков А.И. О задачах Минздрава России по развитию здравоохранения РФ на среднесрочную перспективу / А.И. Вялков // Здравоохранение России: Федеральный справочник. - М.: Родина ПРО, 2003.
4. Григорьев К.И. Организация здравоохранения в России. Аналитический обзор / К.И. Григорьев, В.В. Пилюгин. – М.: Медицина и здравоохранение, 2005. - 35 с.
5. Григорьева Н.С. Что было..., что есть..., что будет (некоторые размышления по поводу реформы здравоохранения Российской Федерации) / Н.С. Григорьева // Управление здравоохранением. – 2003. - №1.
6. Гульбин Г.К. Гендерология и феминология: Учебное пособие / Г.К. Гульбин. – Томск: Изд-во ТПУ, 2005. – 168 с.
7. Денисов И.Н. Общая врачебная практика (семейная медицина): перспективы развития // Здравоохранение. – 2003. – №12.
8. Доклад о результатах и основных направлениях деятельности Министерства здравоохранения и социального развития Российской Федерации как субъекта бюджетного планирования на 2008 год и на период до 2010 года // Приоритеты Министерства. – 2007. - №9.
9. Об основных показателях развития здравоохранения и социально-трудовой сферы в январе-сентябре 2007 года / Мониторинг ситуации в сфере здравоохранения и социального развития // Аналитическая информация. - 2007. – №10.
10. Проблемы законодательного обеспечения обязательного медицинского страхования в РФ // Аналитический вестник Совета Федерации ФС РФ. - 2006. - №9.
11. Семенов В.Ю. Экономика здравоохранения / В.Ю.Семенов. - М.: МЦФЭР, 2004. - 648 с.
Распоряжением Правительства РФ 2511-p от 24 декабря 2012 года утверждена «Государственная программа развития здравоохранения Российской Федерации» Распоряжением Правительства РФ 2511-p от 24 декабря 2012 года утверждена «Государственная программа развития здравоохранения Российской Федерации» Основными целями программы являются: увеличение продолжительности жизни россиян, как минимум, до 74 лет, укрепление их здоровья снижение смертности от всех заболеваний на 15 процентов.

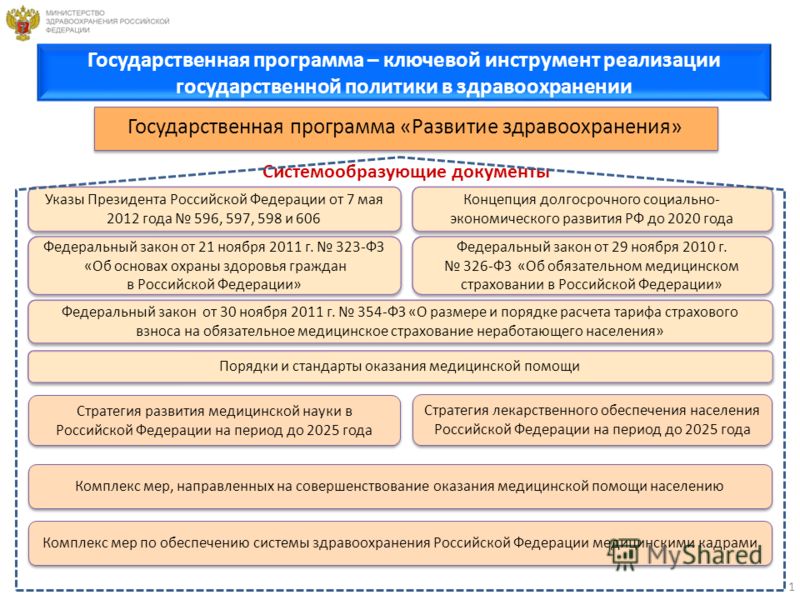
1 Федеральный закон от 29 ноября 2010 г. 326-ФЗ «Об обязательном медицинском страховании в Российской Федерации» Федеральный закон от 21 ноября 2011 г. 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» Федеральный закон от 21 ноября 2011 г. 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» Системообразующие документы Указы Президента Российской Федерации от 7 мая 2012 года 596, 597, 598 и 606 Концепция долгосрочного социально- экономического развития РФ до 2020 года Федеральный закон от 30 ноября 2011 г. 354-ФЗ «О размере и порядке расчета тарифа страхового взноса на обязательное медицинское страхование неработающего населения» Государственная программа «Развитие здравоохранения» Стратегия лекарственного обеспечения населения Российской Федерации на период до 2025 года Стратегия развития медицинской науки в Российской Федерации на период до 2025 года Порядки и стандарты оказания медицинской помощи Комплекс мер, направленных на совершенствование оказания медицинской помощи населению Комплекс мер по обеспечению системы здравоохранения Российской Федерации медицинскими кадрами Государственная программа – ключевой инструмент реализации государственной политики в здравоохранении
4 Госпрограмма «Развитие здравоохранения » Подпрограмма 1. «Профилактика заболеваний и формирование здорового образа жизни. Развитие первичной медико– санитарной помощи» Подпрограмма 2. «Совершенствование оказания специализированной, включая высокотехнологичную, медицинской помощи, скорой, в том числе скорой специализированной медицинской помощи, медицинской эвакуации» Подпрограмма 3. «Развитие и внедрение инновационных методов диагностики, профилактики и лечения, а также основ персонализированной медицины» Подпрограмма 4. «Охрана здоровья матери и ребенка» Подпрограмма 5. «Развитие медицинской реабилитации и санаторно–курортного лечения, в том числе детям» Подпрограмма 6. «Оказание паллиативной помощи, в том числе детям» Подпрограмма 7. «Кадровое обеспечение системы здравоохранения» Подпрограмма 8. «Развитие международных отношений в сфере охраны здоровья» Подпрограмма 9. «Экспертиза и контрольно–надзорные функции в сфере охраны здоровья» Подпрограмма 10. «Медико–санитарное обеспечение отдельных категорий граждан» Подпрограмма 11. «Управление развитием отрасли» Соисполнители и участники Минтруд России; Минпромторг России; Минэнерго России; Минобороны России; Минсельхоз России; Минфин России; Минэкономразвития России; МИД России; Росздравнадзор; ФМБА России; Росавиация; Росавтодор; Федеральное агентство морского и речного транспорта; Роспотребнадзор; Росимущество; ФНС России; ФССП России; РАН; Сибирское отделение РАН; Дальневосточное отделение РАН; Уральское отделение РАН; РАМН; ФОМС, субъекты Российской Федерации Соисполнители и участники Минтруд России; Минпромторг России; Минэнерго России; Минобороны России; Минсельхоз России; Минфин России; Минэкономразвития России; МИД России; Росздравнадзор; ФМБА России; Росавиация; Росавтодор; Федеральное агентство морского и речного транспорта; Роспотребнадзор; Росимущество; ФНС России; ФССП России; РАН; Сибирское отделение РАН; Дальневосточное отделение РАН; Уральское отделение РАН; РАМН; ФОМС, субъекты Российской Федерации Ответственный исполнитель Минздрав России Ответственный исполнитель Минздрав России Структура Государственной программы отражает все аспекты охраны здоровья граждан V

Закон от 29 декабря – ФЗ "Об образовании в Российской Федерации» Закон от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации» Федеральные государственный образовательные стандарты по медицинским и фармацевтическим специальностям Федеральные государственные требования по медицинским и фармацевтическим специальностям интернатуры (утвержденных Приказом Министерства здравоохранения и социального развития Российской Федерации 1476н от) и ординатуры (утвержденных Приказом Министерства здравоохранения и социального развития Российской Федерации 1475н от) Документы

Россия 2011 Россия 2018 Госпрограмма Страны ОЭСР,3 Ожидаемая продолжительность жизни при рождении 74,1 79,3 753 Смертность от болезней системы кровообращения на 100 тыс.населения 590,6 Смертность от новообразований (в том числе от злокачественных) на 100 тыс.населения,2 Смертность от туберкулёза на 100 тыс.населения 9,5 1,8 13,5 Смертность от дорожно-транспортных происшествий на 100 тыс.населения 10,6 8,5 8,6* Младенческая смертность на 1 тыс. родившихся живыми 7,5 3,8 * - пересчёт по новому критерию регистрации младенческой смертности Целевые ориентиры государственной программы «Развитие здравоохранения»


Существенные проблемы здравоохранения 1.Дефицит специалистов со средним и высшим медицинским образованием по отдельным медицинским специальностям 2.Недостаточный уровень качества подготовки и квалификации медицинских и фармацевтических работников 3.Недостаточный уровень соотношения врачей и средних медицинских работников 4.Низкий уровень эффективности закрепления медицинских работников, прежде всего молодых специалистов, в медицинских организациях государственной и муниципальной системы здравоохранения

Задача 1. Снижение дефицита медицинских кадров за счет снижения оттока кадров из государственной и муниципальной системы здравоохранения РФ; за счет увеличения доли медицинских и фармацевтических специалистов, обучавшихся в рамках целевой подготовки для нужд соответствующего субъекта РФ, трудоустроившихся после завершения обучения в медицинские или фармацевтические организации системы здравоохранения РФ; за счет заключения трехсторонних договоров на целевую подготовку специалистов работодатель – интерн (ординатор) – вуз; За счет реализации региональных программ развития кадрового потенциала за счет реализации программы "Земский доктор» (более 7,7 тысяч молодых врачей в РФ отправились работать в сельскую местность, получив подъемные в размере одного миллиона рублей);

Задача 2. Устранение дисбаланса в распределении медицинских кадров в трехуровневой системе оказания медицинской помощи за счет реализации региональных программ развития кадрового потенциала здравоохранения; за счет регионального закрепления подготовленных кадров; за счет наращивания объема средних медицинских работников в образовательных учреждениях СПО субъектов РФ (увеличение не менее чем на 50% от существующих КЦП);

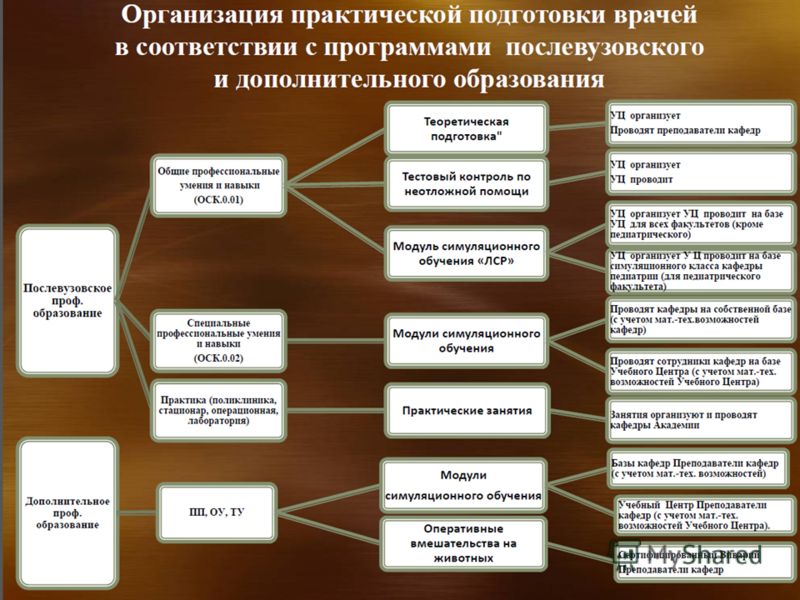
Задача 3. Совершенствование системы практической подготовки медицинских и фармацевтических работников за счет увеличения количества подготовленных специалистов: По программам дополнительного медицинского и фармацевтического образования в ГОУ ВПО По программам дополнительного медицинского и фармацевтического образования в ГОУ Дополнительного ПО По программам послевузовского медицинского и фармацевтического образования в ГОУ дополнительного ПО По программам дополнительного медицинского и фармацевтического образования в ГОУ СПО за счет создания экспериментальных операционных с использованием животных; за счет увеличения количества обучающихся, прошедших подготовку в обучающих симуляционных центрах и центрах практических навыков

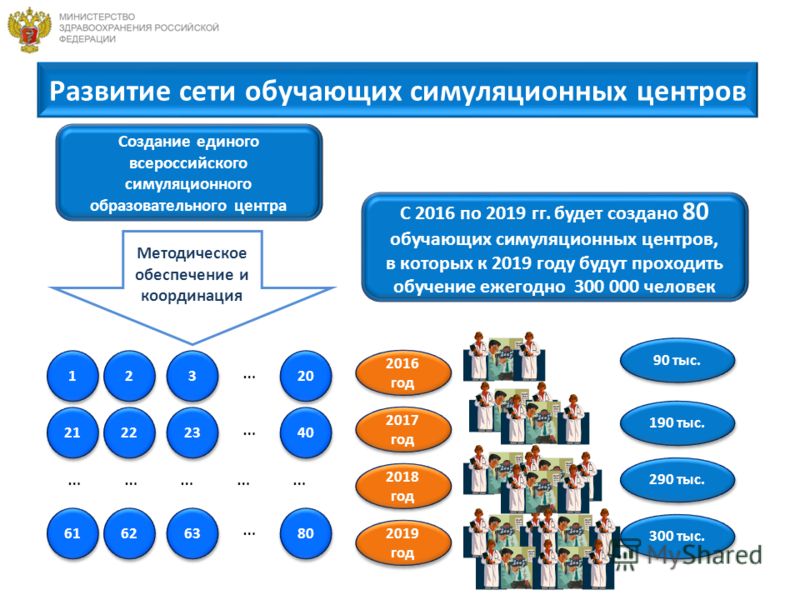
Развитие сети обучающих симуляционных центров С 2016 по 2019 гг. будет создано 80 обучающих симуляционных центров, в которых к 2019 году будут проходить обучение ежегодно человек Создание единого всероссийского симуляционного образовательного центра Методическое обеспечение и координация тыс год 2017 год 2019 год 2018 год 90 тыс. 290 тыс. 300 тыс. … … … ……………
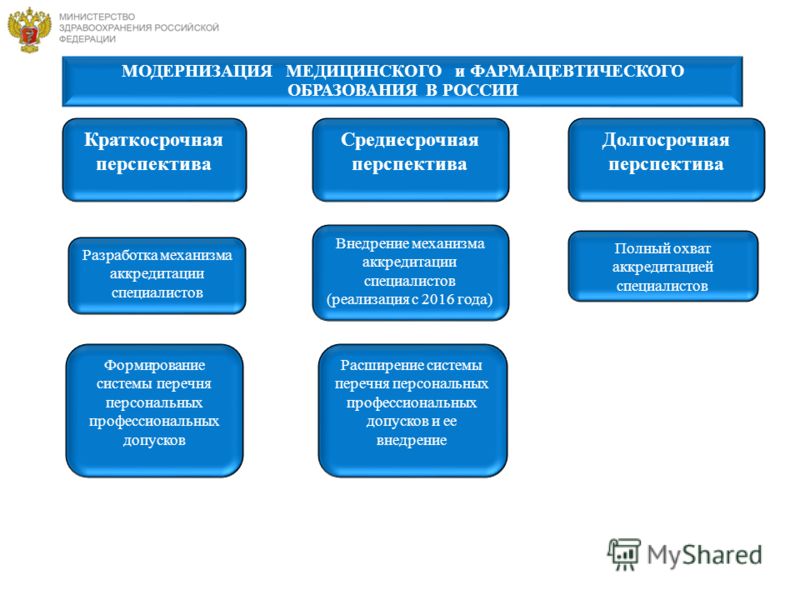
Задача 4. Разработка и внедрение аккредитации медицинских и фармацевтических специалистов за счет внедрения системы расширения перечня персональных профессиональных допусков; за счет создания профессиональных стандартов; определения общих требований к оценке квалификации медицинских и фармацевтических работников; за счет создания механизма аккредитации специалистов и ее реализации с 2016 года (доля аккредитованных специалистов должна составить к 2020 году до 80%);

Задача 5. Повышение престижа профессии за счет создания позитивного образа медицинского и фармацевтического работника в общественном сознании через профессиональные сообщества, СМИ, IT- технологии; за счет повышение уровня оплаты труда, включая переход на «эффективный контракт»; за счет увеличения объема мер социальной поддержки; за счет развития институтов саморегулируемых организаций в системе здравоохранения; за счет проведения просветительской работы в сфере позиционирования высокого социального статуса работников здравоохранения;

Задача 6. Развитие мер социальной поддержки медицинских и фармацевтических работников за счет повышения уровня заработной платы (к 2018 году до 200% средней заработной платы в соответствующем регионе для врачей, до 100% средней заработной платы в соответствующем регионе для среднего медицинского персонала); за счет внедрения дополнительных выплат медицинским и фармацевтическим работникам, трудоустроившимся на селе;




Направления развития медицинского и фармацевтического образовани я Повышение квалификации ППС Модернизация ООП и учебных программ Модернизация образовательных технологий Модернизация контроля знаний обучающихся Использование информационно-компьютерных технологий в образовательном процессе Информационная открытость для всех участников образовательного процесса
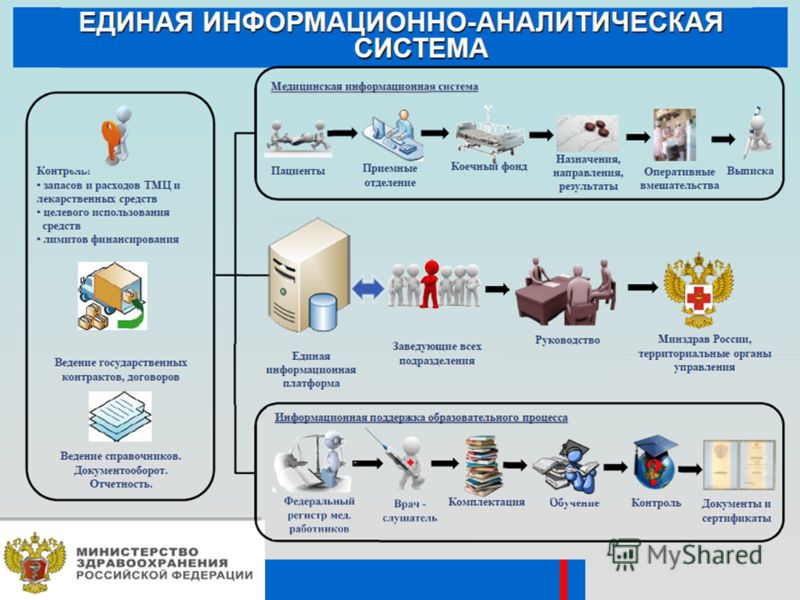
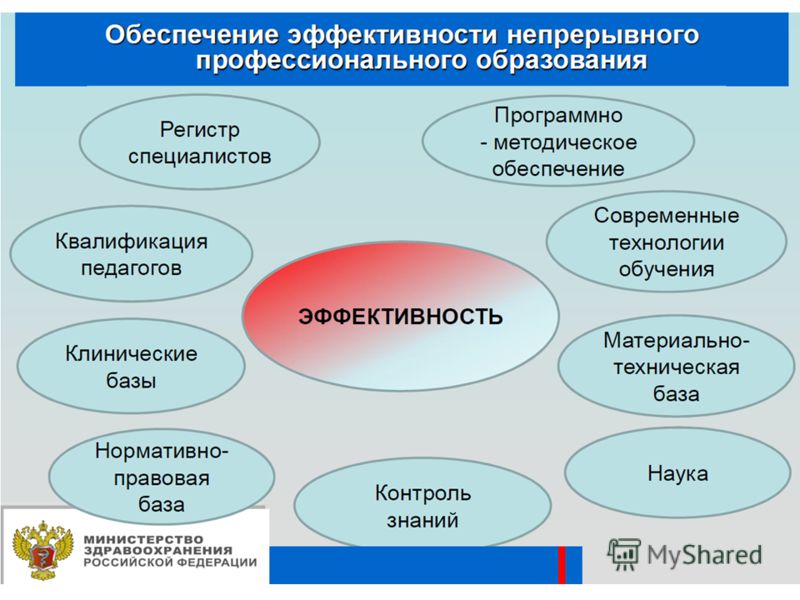
![]()
Пересмотр всех образовательных программ; «создание» эталонной примерной программы по каждой дисциплине по каждой специальности в рамках ФГОС с учетом опыта мировых университетов, повышение квалификации ППС с г. Клинический блок Фундаментальный блок ППС 2 чел. от вуза, Москва, до Начало г. Биофизика Биохимия Биология Мед. генетика Физиология Терапия Педиатрия Хирургия ОЗиЗ Акушерство и гинекология Стоматология Среднесрочная перспектива Краткосрочная перспектива Разработка механизма аккредитации специалистов и ее реализация с 2016 года МОДЕРНИЗАЦИЯ МЕДИЦИНСКОГО и ФАРМАЦЕВТИЧЕСКОГО ОБРАЗОВАНИЯ В РОССИИ

Среднесрочная перспектива Краткосрочная перспектива Разработка механизма аккредитации специалистов Долгосрочная перспектива Внедрение механизма аккредитации специалистов (реализация с 2016 года) Полный охват аккредитацией специалистов Формирование системы перечня персональных профессиональных допусков Расширение системы перечня персональных профессиональных допусков и ее внедрение МОДЕРНИЗАЦИЯ МЕДИЦИНСКОГО и ФАРМАЦЕВТИЧЕСКОГО ОБРАЗОВАНИЯ В РОССИИ
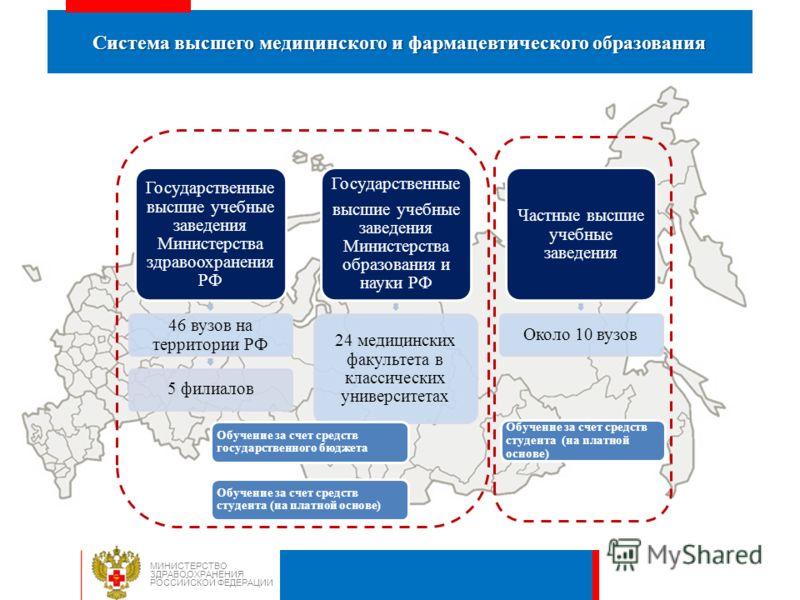
Государственные высшие учебные заведения Министерства здравоохранения РФ 46 вузов на территории РФ 5 филиалов Государственные высшие учебные заведения Министерства образования и науки РФ 24 медицинских факультета в классических университетах Частные высшие учебные заведения Около 10 вузов Система высшего медицинского и фармацевтического образования МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ Обучение за счет средств государственного бюджета Обучение за счет средств студента (на платной основе)
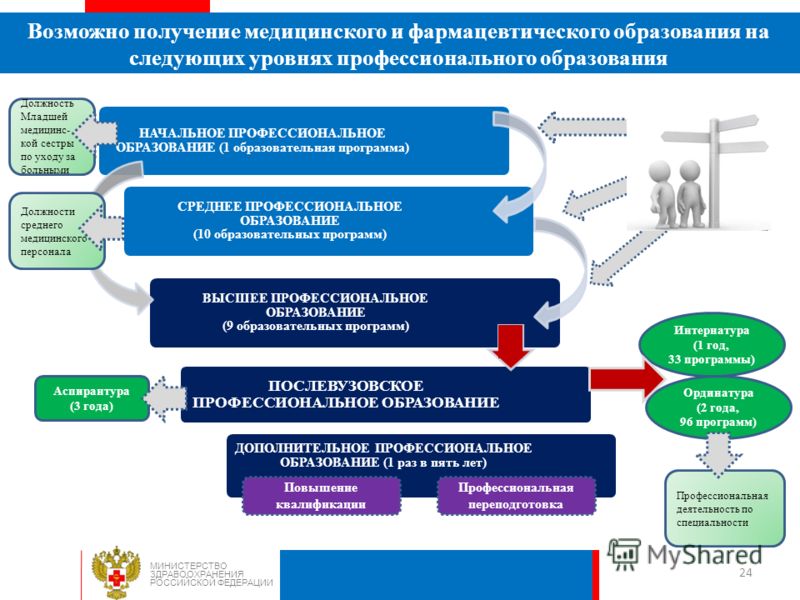
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ Возможно получение медицинского и фармацевтического образования на следующих уровнях профессионального образования 24 НАЧАЛЬНОЕ ПРОФЕССИОНАЛЬНОЕ ОБРАЗОВАНИЕ (1 образовательная программа) СРЕДНЕЕ ПРОФЕССИОНАЛЬНОЕ ОБРАЗОВАНИЕ (10 образовательных программ) ВЫСШЕЕ ПРОФЕССИОНАЛЬНОЕ ОБРАЗОВАНИЕ (9 образовательных программ) ПОСЛЕВУЗОВСКОЕ ПРОФЕССИОНАЛЬНОЕ ОБРАЗОВАНИЕ ДОПОЛНИТЕЛЬНОЕ ПРОФЕССИОНАЛЬНОЕ ОБРАЗОВАНИЕ (1 раз в пять лет) Интернатура (1 год, 33 программы) Ординатура (2 года, 96 программ) Аспирантура (3 года) Повышение квалификации Профессиональная переподготовка Должность Младшей медицинс- кой сестры по уходу за больными Должности среднего медицинского персонала Профессиональная деятельность по специальности
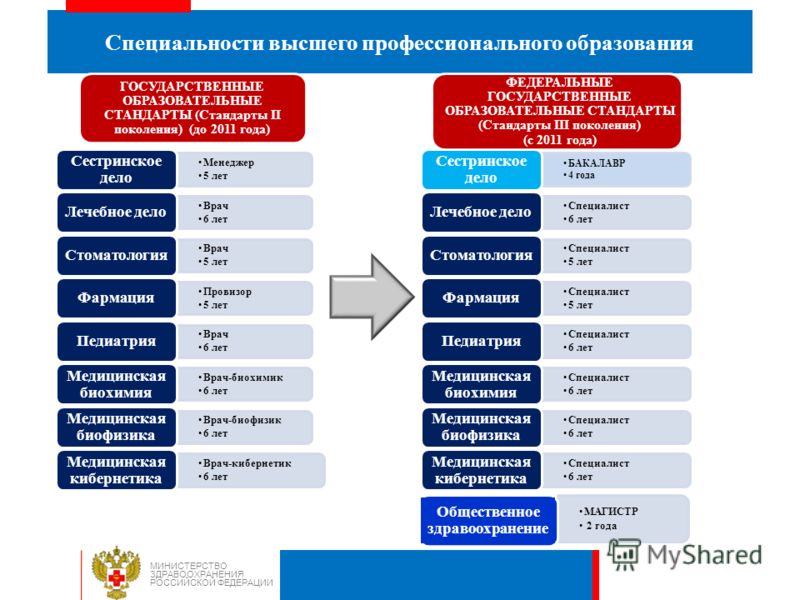
Специальности высшего профессионального образования МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ Менеджер 5 лет Сестринское дело Врач 6 лет Лечебное дело Врач 5 лет Стоматология Провизор 5 лет Фармация Врач 6 лет Педиатрия Врач-биохимик 6 лет Медицинская биохимия Врач-биофизик 6 лет Медицинская биофизика Врач-кибернетик 6 лет Медицинская кибернетика БАКАЛАВР 4 года Сестринское дело Специалист 6 лет Лечебное дело Специалист 5 лет Стоматология Специалист 5 лет Фармация Специалист 6 лет Педиатрия Специалист 6 лет Медицинская биохимия Специалист 6 лет Медицинская биофизика Специалист 6 лет Медицинская кибернетика МАГИСТР 2 года Общественное здравоохранение ГОСУДАРСТВЕННЫЕ ОБРАЗОВАТЕЛЬНЫЕ СТАНДАРТЫ (Стандарты II поколения) (до 2011 года) ФЕДЕРАЛЬНЫЕ ГОСУДАРСТВЕННЫЕ ОБРАЗОВАТЕЛЬНЫЕ СТАНДАРТЫ (Стандарты III поколения) (с 2011 года)
Структура образовательных программ МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ СТРУКТУРА ОБРАЗОВАТЕЛЬНОЙ ПРОГРАММЫ ВЫСШЕГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ (утверждена в Стандарте) : УЧЕБНЫЕ ЦИКЛЫ ГУМАНИТАРНЫЙ, СОЦИАЛЬНЫЙ И ЭКОНОМИЧЕСКИЙ ЦИКЛ (дисциплины: История Отечества, История медицины, Философия, Иностранный язык и т.д.); МАТЕМАТИЧЕСКИЙ, ЕСТЕСТВЕННОНАУЧНЫЙ ЦИКЛ (дисциплины: Химия, Биология, Анатомия, Медицинская информатика, Физика, Фармакология, Математика и т.д.); ПРОФЕССИОНАЛЬНЫЙ ЦИКЛ ДИСЦИПЛИНЫ: Дерматовенерология, Эпидемиология, Педиатрия, Акушерство и гинекология, Инфекционные болезни, Общая хирургия и т.д.); РАЗДЕЛЫ Физическая культура Учебная практика Производственная практика Научно-исследовательская работа ИТОГОВАЯ ГОСУДАРСТВЕННАЯ АТТЕСТАЦИЯ (государственный экзамен)

Структура образовательных программ МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ СТРУКТУРА ОБРАЗОВАТЕЛЬНЫХ ПРОГРАММ ИНТЕРНАТУРЫ И ОРДИНАТУРЫ (утверждена федеральными государственными требованиями) ОБЯЗАТЕЛЬНЫЕ ДИСЦИПЛИНЫ ФАКУЛЬТАТИВНЫЕ ДИСЦИПЛИНЫ ОБУЧАЮЩИЙ СИМУЛЯЦИОННЫЙ КУРС ПРАКТИКА ИТОГОВАЯ ГОСУДАРСТВЕННАЯ АТТЕСТАЦИЯ (государственный экзамен)

ФЕДЕРАЛЬНЫЕ ГОСУДАРСТВЕННЫЕ ОБРАЗОВАТЕЛЬНЫЕ СТАНДАРТЫ ВЫСШЕГО ПРОФЕССИОНАЛЬНОГО ОБРАЗОВАНИЯ МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ Освоение образовательной программы, соответствующей Стандарту II поколения Освоение образовательной программы, соответствующей Стандарту III поколения ЗНАЧИТЕЛЬНОЕ УВЕЛИЧЕНИЕ ДОЛИ ПРАКТИЧЕСКОЙ ПОДГОТОВКИ ИНТЕРНАТУРА (1 год, 33 программы) ОРДИНАТУРА (2 года, 96 программ) ПРАВО НА ПРОФЕССИОНАЛЬНУЮ ДЕЯТЕЛЬНОСТЬ ОРДИНАТУРА (2-5 лет, Модульный принцип) ПОЛУЧЕНИЕ СЕРТИФИКАТА ПРАВО НА ПРОФЕССИОНАЛЬНУЮ ДЕЯТЕЛЬНОСТЬ АККРЕДИТАЦИЯ К САМОСТОЯТЕЛЬНОЙ ПРОФЕССИОНАЛЬНОЙ ДЕЯТЕЛЬНОСТИ АККРЕДИТАЦИЯ В СООТВЕТСТВИИ С ПОЛУЧЕННОЙ СПЕЦИАЛЬНОСТЬЮ

Этапы получения медицинского и фармацевтического образования МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ Получение высшего профессионального образования Обучение лет Получение послевузовского профессионально го образования Интернатура - 1 год Ординатура – 2 года Получение допуска к медицинской и фармацевтической деятельности раз в пять лет Право на занятие должности в сфере медицины Сдача Единого государственного экзамена, рейтинг абитуриентов Государственный экзамен, получение диплома о высшем образовании Государственный экзамен, получение удостоверения Квалификационный экзамен, получение сертификата специалиста Специальный экзамен после 3 курса, получение допуска Право на занятие должностей среднего медицинского персонала Повышение квалификации каждые 5 лет
Методы преподавания Увеличения доли переноса теоретических знаний на самоподготовку Аудиторная работа должна максимально использоваться для практикумов и научной студенческой работы Использование дистанционных методов обучения Использование симуляционных систем прямого и непрямого обучения Обучение практическим навыкам по системе наставничества



Глава 1. Исторический очерк о здравоохранении России
Глава 1. Исторический очерк о здравоохранении России
Здравоохранение России прошло сложный путь, а вершиной его успехов стали 60-е годы XX в., когда эффект социальной политики государства и вклад в нее здравоохранения были особенно видны.
У отечественного здравоохранения большая и славная история. На протяжении нескольких столетий, со времени создания в годы царствования Ивана Грозного Аптекарского приказа (1581), ставшего первым государственным учреждением и просуществовавшего 140 лет, здравоохранение России было преимущественно государственным.
В 1721 г. руководство медицинским делом было возложено на медицинскую канцелярию. Следуя рекомендациям близких к императорскому двору медиков (Бидлоо Н., Эрскин Р., Блюментрост И.), Петр I сознавал необходимость развития государственного медицинского дела, что выгодно отличало нашу страну от многих европейских государств того времени.
В годы царствования Екатерины II, во второй половине XVIII в., государственной медициной стала ведать Медицинская коллегия (1763-1803). Как орган государственного управления она была призвана осуществлять наблюдение за медицинской и лекарственной помощью населению, руководить подготовкой медицинских кадров, контролировать деятельность государственных и частных аптек, а также рассматривать и оценивать научные труды российских врачей.
В начале XIX в. управление медико-санитарным делом было передано в ведение Министерства внутренних дел, в составе которого был образован Медицинский департамент с научно-медицинским органом - Медицинским советом. Главной деятельностью Медицинского департамента стал врачебный и санитарный контроль.
Кардинальные перемены произошли после зарождения земской медицины (1864) - оригинальной, не имевшей аналогов в мире системы организации медицинской помощи. Позднее, когда были сформулированы «обязанности казны и частных владельцев» промышленных предприятий, в стране появилась фабричная медицина. В 80-х годах XIX в. (по образцу земской) возникла городская медицина.
В 1904 г. вместо Медицинского департамента в Министерстве внутренних дел были созданы Управление главного врачебного инспектора и Отдел народного здравия и общественного призрения, вошедший в состав Главного управления по делам местного хозяйства. Однако эта реформа не сделала управление здравоохранением страны более эффективным.
Созданное в сентябре 1916 г. Главное управление государственного здравоохранения (на правах министерства во главе с Г.Е. Рейном) просуществовало лишь до Февральской революции 1917 г.
Многие идеи, возникшие еще во времена земской медицины, а также включенные в законопроекты Комиссии Г.Е. Рейна, были реализованы и получили дальнейшее развитие в советском здравоохранении.
После Февральской и Октябрьской революций 1917 г. начался новый этап развития государственной медицины с коренным реформированием и консолидацией всего медико-санитарного дела. В 1918 г. было создано единое государственное здравоохранение, объединившее все ранее существовавшие системы и формы российской медицины. Охраной здоровья населения страны стал руководить Наркомздрав - министерство здравоохранения, которое возглавил Н.А. Семашко, выдающийся врач, ученый, организатор.
Государственная система здравоохранения, которая начала формироваться во главе с Н.А. Семашко, во многом продолжала и развивала лучшие традиции земской медицины, а также других систем - городской, фабрично-заводской, железнодорожной, военной, страховой медицины и др. В частности, были взяты на вооружение такие основополагающие принципы земской медицины, как бесплатность и общедоступность медицинской помощи, профилактическое направление, единство науки и практики, участие населения в мероприятиях по охране здоровья. Все это на новом этапе исторического развития составило сущность государственной медицины России.
Профилактическое направление здравоохранения стало основной чертой системы охраны и укрепления здоровья населения России. Профилактику, как считал Н.А. Семашко, надо понимать не узко, как ведомственную задачу органов здравоохранения, а широко и глубоко, как заботу государства об укреплении здоровья народа. Этот принцип последовательно реализовывался с первых лет существования Наркомздрава. Об этом свидетельствовали первые декреты:
о мероприятиях по борьбе с сыпным тифом, о мерах борьбы с эпидемиями, об обязательном оспопрививании, о санитарной охране жилищ и др.
Сразу после окончания Гражданской войны был выдвинут лозунг «От борьбы с эпидемиями к оздоровлению труда и быта», подразумевавший оздоровление не только условий производства, но и быта трудящихся.
В середине 1920-х годов были разработаны основные теоретические положения диспансеризации, в последующем созданы новые виды лечебно-профилактических учреждений - специализированные диспансеры (туберкулезные, психоневрологические, наркологические, венерологические), ночные и дневные санатории, профилактории, введено диспансерное обслуживание рабочих крупных промышленных предприятий. Диспансерное наблюдение матери и ребенка стали осуществлять в детских и женских консультациях, консультативных объединениях и др.
С первых дней существования Наркомздрава органы здравоохранения уделяли большое внимание подготовке квалифицированных медицинских кадров. Уже к 1922 г. в дополнение к существовавшим 13 медицинским факультетам было открыто еще 16. Позднее (1930) медицинские факультеты были преобразованы в самостоятельные медицинские институты.
Принцип единства медицинской науки и практики здравоохранения непосредственно связан с его государственным характером. Многие выдающиеся ученые России - И.П. Павлов, Н.Ф. Гамалея, Д.К. Заболотный, В.М. Бехтерев, Н.Н. Бурденко, М.П. Кончаловский, Е.Н. Павловский, А.Н. Сысин, Л.А. Тарасевич и другие приняли участие в развитии отечественной науки.
Несмотря на экономические трудности 20-х годов, государство находило силы и средства для развития приоритетных научных направлений, жизненно важных для страны. В 1920 г. был организован Государственный институт народного здравоохранения (ГИНЗ) - первое комплексное научно-исследовательское учреждение страны, объединившее 7 институтов (питания, контроля вакцин и сывороток, микробиологический, тропический, биохимический, экспериментальной биологии и санитарно-гигиенический).
В 1930-е годы в стране происходили крупные социальноэкономические изменения (коллективизация, форсированная индустриализация). Еще в предшествующее десятилетие сформировался
классовый подход к медицинскому обслуживанию населения. Это особенно подчеркивалось в постановлении 1929 г. «О медицинском обслуживании рабочих и крестьян». Рациональная организация медицинской помощи стала рассматриваться как фактор подъема производительности труда, снижения потерь рабочего времени. Ведущая роль в этих условиях отводилась здравпунктам, на которые возлагалось не только оказание первой медицинской помощи, но и проведение широких профилактических мероприятий на производстве.
Активное вовлечение женщин в сферу промышленного и сельскохозяйственного производства потребовало от органов здравоохранения эффективной охраны материнства и младенчества.
С 1939 г. на промышленных предприятиях стали создаваться медико-санитарные части, оснащенные всем необходимым для лечебно-профилактической и санитарно-эпидемиологической работы. Одновременно увеличилось число сельских врачебных участков.
К концу 30-х годов в стране резко возросло число стационаров и количество коек. Заметные успехи были достигнуты в борьбе с социальными болезнями. Система выявления, учета и лечения больных способствовала снижению заболеваемости туберкулезом, венерическими болезнями, их ранней диагностике и эффективному лечению, резкому сокращению числа больных с тяжелыми формами.
До начала Великой Отечественной войны была создана материально-техническая база здравоохранения, подготовлено большое число врачей и средних медицинских работников, создана медицинская промышленность, больших успехов достигла медицинская наука.
Вместе с тем дальнейшему развитию здравоохранения серьезно мешали экономические проблемы страны. На работе Наркомздрава, как и других органов и учреждений здравоохранения, негативно сказывались последствия массовых репрессий.
В годы Великой Отечественной войны задачи здравоохранения существенно изменились. Главными стали медицинская помощь раненым, широкие противоэпидемические мероприятия, охрана здоровья детей, медицинское обслуживание тружеников тыла. В стране была создана система лечения раненых и больных воинов, организована широкая сеть эвакогоспиталей. Увеличилось число медикосанитарных частей на промышленных предприятиях, выросло число детских медицинских учреждений. Санитарно-профилактическая
служба поставила действенную преграду на пути эпидемий инфекционных болезней.
Медицинская наука внесла весомый вклад в дело победы. В годы войны были найдены эффективные способы лечения вяло заживающих ран (Филатов В.П., Богомолец А.А.), разработаны отечественные антибиотики для борьбы с сепсисом (Ермольева З.В. и др.), внедрена новая методика лечения травм нервной системы (Бурденко Н.Н.) и т.д. В годы войны была учреждена Академия медицинских наук СССР (1944), объединившая деятельность ведущих научных институтов страны.
Медицинские работники спасли жизнь и восстановили здоровье многих миллионов защитников Родины. В строй были возвращены более 72% раненых и 90% больных. Итоги деятельности военных медиков оказались беспрецедентными в истории войн.
Послевоенные годы с восстановлением народного хозяйства ознаменовались внедрением ряда принципиально новых форм медицинского обслуживания.
В 1946 г. Народные комиссариаты здравоохранения СССР и РСФСР были реорганизованы в министерства здравоохранения. Важным и целесообразным организационным мероприятием стало объединение амбулаторно-поликлинических учреждений и больниц в единые лечебно-профилактические учреждения (1947-1949), что способствовало укреплению материально-технической базы, улучшению показателей деятельности больниц и повышению преемственности медицинской помощи. Однако в ходе объединения лечебно-профилактических учреждений в ряде регионов были допущены и некоторые просчеты.
Наряду с дальнейшим ростом медицинских учреждений и увеличением числа врачей большое внимание уделялось совершенствованию организации медицинской помощи сельскому населению.
В послевоенные годы быстро развивалась санитарно-эпидемиологическая служба, резко возросло число санитарно-эпидемиологических станций, усилилась работа по охране источников водоснабжения, воздушного бассейна и почвы, по согласованию проектов промышленного и гражданского строительства с органами здравоохранения.
В 1950-е годы повысилась роль Академии медицинских наук как высшего научного медицинского учреждения страны, ее научноисследовательских институтов. Эти годы ознаменовались рядом важ-
ных открытий, внесших значительный вклад в совершенствование здравоохранения. В частности, были разработаны и начали применяться хирургические методы лечения пороков сердца, завершена работа по ликвидации малярии как массового заболевания. Были предложены новые методы консервирования крови, оригинальные кровезаменители, вакцины и сыворотки для профилактики и лечения ряда инфекционных болезней, разработаны методы использования в медицинской практике радиоактивных изотопов, изучен патогенез лучевой болезни, заложены основы космической медицины. Большое внимание стали уделять созданию крупных больниц на 600 коек и более, а также организации специализированной медицинской помощи.
Экономический рост страны и научно-технический прогресс в середине 1960-х годов стали основой значительного улучшения показателей здоровья населения, определили новые задачи здравоохранения и создали благоприятные условия для укрепления его материально-технической базы. Происходили взаимосвязанные и взаимообусловленные процессы интеграции и дифференциации медицинских знаний. В практическом здравоохранении это сказалось в первую очередь на дифференциации терапевтической службы и выделении в самостоятельные специальности кардиологии, ревматологии, пульмонологии, гастроэнтерологии, нефрологии и др.
В сельской местности в эти годы происходила существенная реорганизация медицинской помощи населению - повсеместное создание центральных районных больниц, организация в них специализированных отделений (терапевтических, хирургических, педиатрических и др.). Специализация медицинской помощи коснулась и амбулаторно-поликлинических учреждений.
В практику здравоохранения вошли новые эффективные вакцины против полиомиелита и кори, новые средства лечения пневмонии и токсических диспепсий.
1970-е годы стали важным этапом в развитии и совершенствовании терапевтической помощи. Вступили в строй сотни новых, мощных, отвечающих современным требованиям амбулаторнополиклинических учреждений на более чем 500 посещений в смену, было начато строительство крупных многопрофильных больниц мощностью 1000 коек, больниц скорой помощи на 800- 900 коек с отделениями реанимации, крупных онкологических диспансеров и др.
Высококвалифицированную помощь сельскому населению стали оказывать преимущественно центральные районные больницы, многие из которых обеспечивали поликлиническую (консультативную) помощь не только сельскому населению района обслуживания, но и городским жителям.
К этому времени относится начало строительства крупных научных лечебно-диагностических центров онкологического, кардиологического, акушерско-гинекологического, аллергологического, гастроэнтерологического, пульмонологического профилей, центров хронического гемодиализа и др.
Большую профилактическую работу в эти годы проводили все службы здравоохранения. Все больший контингент здоровых людей охватывался диспансерным наблюдением. С каждым годом расширялись масштабы профилактических (скрининговых) медицинских осмотров с целью ранней диагностики и своевременного лечения социально значимых заболеваний, прежде всего туберкулеза, злокачественных опухолей, заболеваний сердечно-сосудистой системы и др. На базе крупных многопрофильных больниц началось создание хорошо оснащенных диагностических центров, укомплектованных высококвалифицированными специалистами.
Сознавая бесперспективность дальнейшего экстенсивного развития здравоохранения, Министерством здравоохранения серьезное внимание стало уделяться работе по оптимизации структуры сети больниц и поликлиник, рациональному использованию коечного фонда, его научно обоснованной профилизации, а также обеспечению преемственности лечения больных в поликлинике и стационаре.
Прогресс здравоохранения был непосредственно связан с дальнейшим углублением специализации медицинской помощи, отражавшей основной вектор развития медицины в те годы. Однако дальнейшее развитие этого сложного процесса требовало определенных условий, соответствующих организационных форм и значительных материальных затрат, не всегда возможных в условиях финансирования здравоохранения по остаточному принципу.
Много делалось в эти годы по укреплению материальнотехнической базы учреждений здравоохранения, обеспечению их современной диагностической аппаратурой. Однако, несмотря на принимаемые решения, строительство типовых лечебных учреждений, особенно в сельской местности, финансировалось недостаточно, срывались сроки их ввода в эксплуатацию.
Историческим этапом в развитии государственной системы здравоохранения стало принятие Основ законодательства о здравоохранении (1969), в котором были сформулированы права и обязанности органов государственной власти, общественных организаций и граждан в сфере охраны здоровья. Охрана материнства и детства стала приоритетным направлением в здравоохранении нашей страны.
В конце 1970-х годов система здравоохранения все больше стала испытывать трудности, связанные, прежде всего, с недостаточным финансированием и возникающими из-за этого различными негативными явлениями. По обеспеченности врачебными кадрами к 1980 г. страна занимала первое место в мире, но сохранялась диспропорция между врачебными и средними медицинскими кадрами. Довести это соотношение до запланированного уровня 1:4 так и не удалось. Сеть медицинских училищ расширялась медленно, мало делалось для улучшения системы усовершенствования средних медицинских работников.
В начале 1980-х годов политическим руководством государства была поставлена грандиозная задача перед Министерством здравоохранения - охватить диспансерным наблюдением все население страны. Однако со временем стало ясно, что сил и средств для перехода к всеобщей диспансеризации нет, а эффективность ее проведения в таком масштабе не была достаточно обоснована. Поэтому от реализации этой идеи в полном объеме пришлось отказаться. В то же время в обществе, среди работников здравоохранения зрело понимание необходимости радикальных изменений в здравоохранении.
Потребность реформирования здравоохранения стала очевидной еще в 1970-е годы, когда отчетливо стали проявляться тенденции в ухудшении состояния здоровья населения. Однако в силу ряда причин реформа здравоохранения началась лишь во второй половине 80-х годов с внедрением нового хозяйственного механизма. В связи с нарастающим противоречием между масштабом задач, стоящих перед здравоохранением страны, и уровнем финансирования отрасли был проведен ряд экономических экспериментов по расширению прав руководителей органов и учреждений здравоохранения, применению экономического стимулирования в работе учреждений. К этому времени относится также проведение экспериментов по бригадной форме организации и оплаты труда медицинского персонала, интенсификации использования коечного фонда крупных стационаров. К сожалению, эта работа не была завершена, хотя и
сыграла определенную роль в выработке новых экономических подходов к управлению здравоохранением.
В конце 80-х, начале 90-х годов кризис политической и социальноэкономической системы страны особенно сильно ударил по здравоохранению. Застой в сфере здравоохранения, обозначившийся еще в 1970-е годы, все более усугублялся. Жизнь настойчиво требовала изменения механизмов финансирования, использования экономических методов в управлении здравоохранением, более широкого привлечения не только государственных, но и частных источников финансирования. На фоне преувеличения в обществе успехов здравоохранения и замалчивания его недостатков появилось справедливое недовольство населения качеством медицинской помощи, профессиональной культурой медицинских работников, обозначился кризис доверия к врачу, к медицине. Предстоял большой и трудный поиск новых путей развития здравоохранения. Важными факторами совершенствования системы охраны здоровья населения должны были стать стимулирование качества работы медицинского персонала, оценка его деятельности по конечному результату, укрепление первичного звена здравоохранения.
В этот период у руководства Министерства здравоохранения, медицинской общественности созрело убеждение в необходимости серьезных изменений в здравоохранении. Разработанная в 1990- 1991 гг. программа его реформирования базировалась в основном на существовавшей системе, но принципиально менялся подход в управлении: вместо экстенсивных, количественных оценок в здравоохранении предлагались интенсивные, качественные показатели. Одновременно были заложены основы перехода к обязательному медицинскому страхованию, внедрялись новые (на основе соглашений о взаимодействии) формы взаимоотношений федеральных органов управления здравоохранением с все более самостоятельно действующими органами управления здравоохранением в субъектах Российской Федерации (РФ).
Указанные процессы подтверждают известный, но еще недостаточно учитываемый в стратегии национального развития факт,
что здравоохранение это не единственный сектор, ответственный за укрепление здоровья населения, в первую очередь детей. Основные причины, определяющие неблагополучие в этой сфере, относятся и к другим социальным институтам общества.
В начале 1990-х годов, в силу происходящих в стране политических процессов, в отрасли произошел крутой поворот от централизованной системы управления к децентрализованной, с появлением автономно действующих региональных систем здравоохранения. В развитии здравоохранения 90-х годов ясно просматриваются два периода: до и после введения Закона РФ «О медицинском страховании граждан Российской Федерации».
Начальный период (1990-1993) оказался весьма хаотичным, что было связано с обретением новых политических и экономических свобод и последовавшим за этим разрушением старой административнокомандной системы. Основополагающими принципами реформы в этот период были децентрализация управления, демонополизация государственного сектора здравоохранения, многоукладность форм собственности организаций здравоохранения, многоканальность финансирования и внедрение рыночных механизмов в сфере медицинских товаров и услуг. Все эти принципы вводились бессистемно, без должной научной и правовой поддержки, поэтому в период демонтажа старой и формирования новой системы управления народнохозяйственным комплексом страны здравоохранение оказалось в глубоком кризисе. Значительно снизился объем профилактической работы, сокращались программы научно-медицинских исследований, опережающими темпами развивался частный сектор здравоохранения, отмечался лавинообразный рост платных услуг в государственных и муниципальных медицинских учреждениях, нарастало недовольство населения качеством и доступностью медико-санитарной помощи. Ученые и медицинские работники испытывали разочарование в результатах социально-экономической реформы.
Второй период реформ здравоохранения в 90-х годах относится к внедрению Закона РФ «О медицинском страховании граждан Российской Федерации» (1993), который в значительной степени изменил управление и финансирование отрасли, а также взаимоотношения пациентов и медицинских работников.
В условиях формирования конкурентной среды в здравоохранении существенно снизилась господствующая роль производителя медицинских услуг, и возросли роль пациента и внимание к его
запросам. Централизованное планирование здравоохранения трансформировалось в разработку политики в области охраны здоровья населения с акцентом на государственное регулирование здравоохранения и обеспечение качества медицинской помощи.
Дальнейшим шагом в формировании идеологической и нормативно-правовой базы для реформирования здравоохранения стала «Концепция развития здравоохранения и медицинской науки в Российской Федерации», которая была одобрена постановлением Правительства РФ от 5 ноября 1997 г. № 1387. Целью Концепции были определены сохранение и улучшение здоровья населения, а также сокращение прямых и косвенных потерь общества за счет снижения заболеваемости и смертности населения.
Позднее распоряжением Правительства РФ от 31 августа 2000 г. № 1202-р была утверждена «Концепция охраны здоровья населения Российской Федерации на период до 2005 года», которая развивала основные положения, изложенные в Концепции 1997 года. Необходимо отметить, что в этих основополагающих документах обоснование приоритетов в сфере охраны здоровья базировалось на строгом научном анализе здоровья населения и деятельности системы здравоохранения. Этому во многом способствовала работа, проводимая Национальным НИИ общественного здоровья РАМН по подготовке Государственного доклада о состоянии здоровья населения РФ, который, начиная с 1992 г., ежегодно публиковался Министерством здравоохранения и социального развития РФ совместно с Российской академией медицинских наук.
На основе «Концепции развития здравоохранения и медицинской науки в Российской Федерации» и «Концепции охраны здоровья населения Российской Федерации на период до 2005 года» был разработан целый ряд федеральных целевых программ, таких, как «Предупреждение и борьба с заболеваниями социального характера», «Профилактика и лечение артериальной гипертонии в Российской Федерации», «Скорая медицинская помощь», «Планирование семьи», «Безопасное материнство», «Дети России» и др. Аналогичные целевые программы были приняты в ряде субъектов Российской Федерации (Москва, Санкт-Петербург, Новгородская, Свердловская, Самарская, Липецкая области, Чувашская Республика, Ставропольский край и др.).
Принятие решений о разработке целевых медико-социальных программ на федеральном и региональном уровнях было своевременным
и крайне необходимым шагом. Их реализация обеспечила в непростых условиях социально-экономических преобразований и децентрализации управления отраслью стабилизацию, а по отдельным направлениям - улучшение состояния здоровья населения, повышение эффективности функционирования системы здравоохранения, рост качества и доступности населению медицинской помощи.
В этот же период времени, начиная с 1998 г. в практику управления здравоохранением на федеральном и региональном уровнях вошло ежегодное утверждение Программы государственных гарантий оказания гражданам РФ бесплатной медицинской помощи, которая охватывала основные виды этой помощи. Это было очень важным и правильным решением, нацеленным на обеспечение баланса между обязательствами государства по предоставлению населению гарантированной (бесплатной) медицинской помощи и выделяемыми для этого ресурсами. Однако сохраняющийся дефицит ее финансирования из бюджетов всех уровней и фондов обязательного медицинского страхования не позволил в полной мере реализовать эту правильную во всех отношениях идею.
Некоторое улучшение ситуации в здравоохранении, начиная с 2005 г., связано с реализацией приоритетного национального проекта «Здоровье». Впервые за многие годы отрасль получила значительные государственные вложения, в результате чего улучшилось оснащение учреждений здравоохранения первичной медико-санитарной помощи диагностическим оборудованием, санитарным транспортом, началось поэтапное повышение оплаты труда работников здравоохранения первичного звена, увеличился охват населения вакцинацией, расширилась программа диспансеризации работающего населения.
Однако ожидавшихся радикальных положительных перемен в здравоохранении в результате принимаемых мер не произошло. Следует признать, что в управлении здравоохранением не удалось обеспечить рациональное разграничение полномочий и координацию действий властных структур разного уровня. Необоснованно снизилась роль федеральных органов управления здравоохранением, по-прежнему отсутствовала четкая, научно обоснованная стратегия развития отрасли. Системы здравоохранения субъектов РФ функционировали на основе эмпирически складывающихся региональных моделей развития. Это имело как положительные, так и отрицательные последствия. Положительные в том, что лучше учитывались региональные особенности здоровья населения и функционирующей
сети учреждений здравоохранения. Отрицательные - нарушалась организационно-функциональная целостность системы здравоохранения РФ, что приводило, прежде всего, к возникновению проблем в получении бесплатной медицинской помощи жителями других субъектов РФ.
В начале XXI в. в центре внимания государственных структур и широкой общественности по-прежнему ключевыми проблемами были преждевременная и предотвратимая смертность, в первую очередь от сердечно-сосудистой патологии, травм, отравлений и других последствий воздействия внешних причин. На государственном и региональном уровнях в это время были приняты меры по преодолению неблагоприятных тенденций в здоровье населения. Результатом этого стало некоторое повышение показателя ожидаемой продолжительности предстоящей жизни, который к 2008 г. (по сравнению с 2000 г.) увеличился на 2,8 года у мужчин и на 1,9 года у женщин. Подобный рост данного показателя был в России только в период антиалкогольной кампании в конце 1980-х годов.
Снижение смертности произошло по всем основным классам причин смерти, кроме новообразований. Высокой остается смертность от болезней системы кровообращения, дорожно-транспортных происшествий, смертность от причин, связанных со злоупотреблением алкоголя.
В последующие годы во многих регионах России произошел рост основных показателей экономического и социального развития при сохранении высоких межрегиональных различий по доходам на душу населения, уровню безработицы, бюджетной обеспеченности. Все это явилось дополнительным фактором, усугубляющим региональное неравенство в состоянии здоровья населения, в первую очередь незащищенных слоев. Мозаичность показателей здоровья населения российских территорий предъявляет высокие требования к оптимизации здравоохранения с учетом, прежде всего, региональной специфики медико-демографической ситуации.
Глубокая региональная дифференциация показателей здоровья населения РФ затрудняет выбор стратегии и тактики оптимизации здравоохранения на региональном уровне.
Говоря о проблемах и недостатках того периода, нельзя замалчивать те позитивные изменения, которые происходили в системе здравоохранения РФ конца XX - начала XXI вв.
Реализация государственной политики в сфере здравоохранения, выполнение федеральных и региональных медико-социальных про-
грамм позволили достичь определенных результатов по сохранению здоровья граждан, улучшению деятельности системы здравоохранения в период 2000-2008 гг. Дополнительная иммунизация населения привела к снижению инфекционной заболеваемости по 29 нозологическим формам, в том числе по дифтерии в 2 раза, кори в 6 раз, эпидемическому паротиту на 18%, брюшному тифу на 45%, трихинеллезу на 30%, клещевому вирусному энцефалиту на 10%. С 2000 г. наметился перелом в негативных тенденциях показателя рождаемости и несколько позднее - показателя смертности населения. За период 2003-2008 гг. общий коэффициент смертности снизился с 16,4 до 14,6?, а общий коэффициент рождаемости повысился с 10,2 до 12,1?. Начиная с 2004 г. отмечался незначительный рост показателя средней продолжительности предстоящей жизни, значение которого в 2008 г. составило для мужчин 61,8 лет, женщин 74,2 года, оставаясь, тем не менее, значительно ниже аналогичных показателей ряда развитых стран. Наметилась положительная тенденция в изменении и такой важной характеристики в оценке демографической ситуации в целом и деятельности службы родовспоможения в частности, каким является коэффициент материнской смертности. В период 2000-2008 гг. значение этого показателя снизилось с 44,2 до 20,9 (на 100 тыс. родившихся живыми). Снижение коэффициента материнской смертности происходило на фоне выраженного снижения частоты абортов, показатель которых за этот период уменьшился с 50,5 до 32,0 (на 1000 женщин фертильного возраста). К особо значимым результатам реализации комплекса мер по охране здоровья материнства и детства следует отнести выраженную положительную динамику коэффициентов младенческой и перинатальной смертности. За этот период значение коэффициента младенческой смертности уменьшилось с 15,3 до 8,5?, а уровень перинатальной смертности сократился с 13,2 до 8,3?. Удалось обеспечить управляемость эпидемиологической ситуацией по туберкулезу, что выразилось в некотором снижении смертности от туберкулеза и стабилизации показателя первичной заболеваемости всеми формами активного туберкулеза на уровне 85,1 (на 100 тыс. населения). Значительно снизилась первичная заболеваемость населения РФ сифилисом и гонореей.
Работа по реформированию системы здравоохранения, реализация территориальных программ госгарантий, безусловно, сыграли положительную роль в реструктуризации (оптимизации) сети лечебно-профилактических учреждений. В период с
2000 по 2008 г. произошло значительное сокращение сети лечебнопрофилактических учреждений. Число больничных учреждений уменьшилось на 3953 (60%) и на 6439 (63%) - число учреждений, оказывающих амбулаторно-поликлиническую помощь. Продолжалось сокращение сети лечебно-профилактических учреждений, оказывающих помощь сельскому населению РФ. За последние 5 лет число участковых больниц сократилось на 2381, фельдшерско-акушерских пунктов (ФАП) - на 3344. В большинстве случаев сокращение сети учреждений здравоохранения в сельской местности было связано с продолжающейся реорганизацией маломощных участковых больниц и сельских амбулаторий, которые стали структурными подразделениями центральных районных больниц. В ряде случаев - с сокращением численности сельского населения и укрупнением сельских поселений. Как следствие проводимой работы по реструктуризации сети лечебно-профилактических учреждений, наблюдались позитивные тенденции сокращения объемов стационарной медицинской помощи, рост медицинской помощи, предоставляемой населению в дневных стационарах, и рост объема амбулаторнополиклинической помощи. Показатель обеспеченности населения больничными койками снизился с 115,0 до 92,4 (на 10 тыс. населения), приближаясь к уровню обеспеченности больничными койками ряда европейских стран.
Таким образом, использование нормативно-подушевого принципа планирования и финансирования медицинской помощи, оказываемой гражданам РФ в рамках территориальных программ госгарантий, позволило улучшить управление объемами медицинской помощи и их сбалансированность по отдельным видам. Повысилась ответственность органов государственной власти и местного самоуправления за реализацию конституционных прав граждан на получение бесплатной медицинской помощи.
Однако, несмотря на некоторые позитивные изменения состояния здоровья населения и деятельности системы здравоохранения РФ, остается много нерешенных проблем. Они касаются, прежде всего, сохраняющегося несоответствия между обязательствами государства по предоставлению гражданам России бесплатной медицинской помощи и выделяемыми на эти цели финансовыми ресурсами. Нарастает коммерциализация государственного и муниципального здравоохранения из-за отсутствия эффективных действующих механизмов государственного регулирования в этой сфере. Крайне мед-
ленно происходит адаптация медицинских работников к рыночным механизмам системы мотивации труда, остаются нерешенными ряд вопросов, связанных с их социальной и профессиональной защитой.
По-прежнему большое влияние на состояние общественного здоровья оказывают поведенческие факторы и вредные привычки: распространенность алкоголизма, табакокурения, отсутствие интереса к занятиям физической культурой среди значительной части населения. В то же время у большей части населения отсутствует мотивированное ценностное отношение к собственному здоровью как к необходимому жизненному ресурсу.
Сохраняется высокий уровень смертности населения в трудоспособном возрасте, прежде всего по причине сердечно-сосудистых заболеваний, злокачественных новообразований, дорожно-транспортных происшествий. В заболеваемости населения увеличивается доля невротических и психических расстройств, связанных с употреблением алкоголя, психотропных веществ, отмечается рост профессиональной заболеваемости вследствие неудовлетворительных условий труда, нарушений санитарно-гигиенических норм и правил. Продолжается углубление дифференциации показателей здоровья населения в зависимости от социального и имущественного положения.
Несмотря на дополнительные средства, выделяемые государством на развитие здравоохранения, эффективность их использования остается низкой. И это на фоне сохраняющего дефицита финансирования здравоохранения в целом и программы госгарантий в частности.
Сегодня перед государством и медицинской общественностью стоит выбор пути развития системы здравоохранения РФ. Первый - дальнейшее сокращение обязательств государства по предоставлению населению бесплатной медицинской помощи и, как следствие этого, увеличение доли частного сектора в медицине. Второй - усиление роли государства в управлении и финансировании здравоохранения и, таким образом, обеспечение в полном объеме конституционных прав граждан на получение гарантированной бесплатной медицинской помощи. От этого выбора во многом зависит судьба Российской Федерации как социального государства, политика которого направлена на создание условий, обеспечивающих достойную жизнь и свободное развитие человека.
Общественное здоровье и здравоохранение: учебник / О. П. Щепин, В. А. Медик. - 2011. - 592 с.: ил. - (Послевузовское образование).
-
Формат файла:
Размер файла:
Вид работы:
Медицина, физкультура, здравоохранение
Современное состояние сферы здравоохранения в Российской Федерации
Вы можете узнать стоимость помощи в написании студенческой работы.
Помощь в написании работы, которую точно примут!
ВВЕДЕНИЕ
Особенности функционирования учреждения здравоохранения обуславливаются, прежде всего, состоянием современной системы здравоохранения как индустрии, сектора экономики в рамках общенациональной экономической системы. При проведении экономической оценки необходимо осознавать, что эта сфера деятельности имеет исключительную особенность: эффективная работа учреждений здравоохранения находит свое отражение не только в самой системе здравоохранения, но в других сферах народного хозяйства. Общество несёт не только социальные, но и прямые экономические потери от заболеваний и преждевременной смертности трудоспособного населения. Данная особенность предопределяет стремление социально ориентированных государств, общественных объединений и частных лиц в рамках макроэкономической корпорации осуществлять инвестиции в развитие здравоохранения. В настоящее время в России на различных уровнях реализуется ряд целевых программ по приоритетным направлениям развития здравоохранения.
В этой связи рассматриваются особенности функционирования учреждений здравоохранения как субъекта экономических отношений в условиях становления в России цивилизованного рынка, проблемы социальной ответственности и экономической целесообразности в поведении учреждения здравоохранения, которое заключается в рациональном использовании ограниченных ресурсов для производства медицинских услуг с целью охраны здоровья населения. В данном контексте, особое значение приобретает вопрос перехода от административного к преимущественно экономическому механизму управления учреждениями здравоохранения. Последний представляет собой взаимодействие между всеми участниками лечебно-хозяйственного процесса на основе интеграции структур управления, эффективного использования собственности, поддержания соответствия объёма реализации медицинских услуг объёму финансовых ресурсов, правового, методического, информационного обеспечения систем управления, непрерывного образования персонала. Он включает в себя применение финансовых, кредитно-денежных рычагов, прогнозирование и программирование деятельности медицинских учреждений, использование результатов экономического анализа эффективности в целях повышения эффективности деятельности ЛПУ.
Современный этап развития отечественной системы здравоохранения знаменуется, прежде всего, ее реформированием, главной движущей силой которого является комплекс проблем национальной системы здравоохранения, включая проблему низкой социально-экономической эффективности ее деятельности.В ходе проводимой реформы, современная система здравоохранения переживает значительные организационно-правовые и содержательные преобразования: создана законодательная база для реформы здравоохранения, направленная на децентрализацию государственной системы медицинского обслуживания и управления здравоохранением; реализуется система обязательного медицинского страхования, проводится структурная перестройка отрасли, развивается частный сектор здравоохранения.
Несмотря на это, функционирование системы здравоохранения сталкивается с определенными трудностями: снижением качества медицинской помощи населению; увеличением числа заболеваний социально опасного характера; ростом смертности и снижением рождаемости, отрицательным естественным приростом населения; недостаточным финансированием отрасли и декларативным характером Программы государственных гарантий оказания гражданам бесплатной медицинской помощи. Их наличие обусловлено утратой комплексного подхода к охране здоровья, деформированием системы медицинской профилактики, снижением доступности квалифицированной медицинской помощи для большей части населения, развитием неконтролируемой теневой экономики в отрасли. Кроме того, на состояние системы здравоохранения оказывает влияние отсутствие четкой и последовательной, должным образом подкрепленной в правовом, организационном и финансовом отношении государственной политики в области охраны здоровья граждан, в то время как от правильно определенных направлений здравоохранительной политики и результатов работы органов государственного управления зависит эффективность системы здравоохранения в целом, а, следовательно, здоровье всего многонационального народа России. Правовое обеспечение отстает от развития общественных отношений, складывающихся в области здравоохранения. Более того, несовершенное законодательство в ряде случаев сдерживает позитивные процессы в рассматриваемой отрасли.
Проблемы, возникающие в отрасли здравоохранения, должны быть урегулированы соответствующими органами управления. Однако национальная система управления здравоохранением в настоящее время находится в критическом состоянии, а ее деятельность - одна из самых наболевших проблем российского государства. Длительный период в стране не были определены приоритетные цели в области здравоохранения, стала разрушаться система профилактической медицины, а важнейшие преобразования в отрасли здравоохранения осуществляются без консультаций со специалистами. Таким образом, объективные социально-экономические и политические причины пока не позволили создать систему управления, которая бы обеспечивала стабильное и полноценное развитие здравоохранения в России.
I. РОЛЬ И ЗНАЧЕНИЕ СФЕРЫ ЗДРАВООХРАНЕНИЯ В РФ
1.1 Теоретические особенности сферы здравоохранения
Охрана здоровья граждан - это совокупность мер политического, экономического, правового, социального, культурного, научного, медицинского, санитарно-гигиенического и противоэпидемического характера. Целями здравоохранения являются сохранение и укрепление физического и психического здоровья каждого человека, поддержание его долголетней активной жизни, предоставление ему медицинской помощи в случае утраты здоровья.
Основными принципами охраны здоровья граждан являются:
1)соблюдение прав человека и гражданина в области охраны здоровья и обеспечение связанных с этими правами государственных гарантий;
2)приоритет профилактических мер в области охраны здоровья граждан;
)доступность медико-социальной помощи;
)социальная защищенность граждан в случае утраты здоровья;
)ответственность органов государственной власти и управления, предприятий, учреждений и организаций независимо от формы собственности, должностных лиц за обеспечение прав граждан в области охраны здоровья.
В РФ охрана здоровья населения обеспечивается государственной, муниципальной и частной системами здравоохранения. Органами управления на федеральном уровне является: Федеральное Собрание Российской Федерации; Президент Российской Федерации; Правительство Российской Федерации; Министерство здравоохранения и социального развития Российской Федерации. На уровне субъекта Российской Федерации - орган управления здравоохранением субъекта Российской Федерации. На муниципальном уровне - орган управления здравоохранением муниципального образования. В настоящие время система здравоохранения в РФ базируется на обязательном медицинском страховании. Обязательное медицинское страхование является своеобразной разновидностью государственного социального страхования: оно гарантирует равные возможности предоставления минимального объёма медицинской помощи неограниченному кругу лиц - все работающие граждане получают полисы ОМС через работодателя, а неработающие - через орган исполнительной власти. В дополнение к обязательной (государственной) системе медицинского страхования действует дополнительная система добровольного медицинского страхования. Функционирует она на коммерческих принципах, на которых построены страховые тарифы.
1.2 Нормативно-правовая база, регулирующая государственное воздействие на сферу здравоохранение в РФ
Система действующего в настоящее время российского законодательства о здравоохранении включает в себя следующие нормативные правовые документы: ) Конституция РФ является основным законом нашей страны. Поэтому среди нормативных правовых актов, регулирующих охрану здоровья, она занимает особое главенствующее положение. В области охраны здоровья Конституция исходит из положений «Всеобщей декларации прав человека» Генеральной Ассамблеи ООН, «Конвенции о защите основных прав человека и основных свобод», «Конвенции о защите прав и достоинства человека в связи с использованием достижений биологии и медицины» и др. Основной закон страны в соответствии с нормами международного права включает в обязанность государства охрану труда и здоровья людей (ст.7, ч.1). Пункт 2 ст. 41 Конституции РФ устанавливает право каждого человека на охрану здоровья и медицинскую помощь. ) Федеральный закон «Закон об охране здоровья граждан» от 21.11.2011 №323-ФЗ. Закон является базовым нормативным актом, определяющим взаимоотношения государства, его органов, учреждений и граждан России. В частности, в них определены основные принципы деятельности медицинских учреждений и медицинских работников по практической реализации права граждан на охрану здоровья; организационные начала государственного, муниципального и частного здравоохранения, решаются вопросы его финансирования; содержится раздел о правах граждан и отдельных групп населения в области охраны здоровья и медико-социальной помощи, медицинской экспертизы; выделены разделы о правовой и социальной защите медицинских и фармацевтических работников, об ответственности за причинение вреда здоровью граждан, за сохранение врачебной тайны и т. д. ) Федеральный закон от 28 июня 1991 № 1499-1 «О медицинском страховании граждан в Российской Федерации» с принятием которого с 1 января 1993 г. была введена система страховой медицины как формы социальной защиты граждан РФ. Благодаря этому Закону здравоохранение как система получило один из основных источников финансирования (помимо бюджетов всех уровней) - средства обязательного и добровольного медицинского страхования. Он определил правовые, экономические и организационные основы медицинского страхования населения, которое, согласно ст. 1, обязано гарантировать гражданам в случае необходимости получение медицинской помощи, включая и профилактическую, за счет накопленных средств. ) Федеральный закон от 30 марта 1999 г. «О санитарно - эпидемиологическом благополучии населения» регулирующий правоотношения по осуществлению государственного (ведомственного) санитарного - эпидемиологического надзора; организации госсанэпидслужбы; предусматривает ответственность за нарушение санитарного законодательства. ) Федеральный закон от 22 июня 1998 г. № 86-ФЗ «О лекарственных средствах», до введения которого Россия не имела законодательных актов в сфере обращения лекарственных средств, устанавливает приоритет государственного регулирования в вопросах контроля качества, эффективности и безопасности лекарственных средств, систему государственных органов контроля, а также правовые нормы по возмещению вреда здоровью, нанесенного гражданину в связи с применением ненадлежащих лекарственных средств. ) Федеральный закон от 08 января 1998 г. «О наркотических средствах и психотропных веществах» закрепивший на уровне правовых норм обязательство нашего государства по исполнению международных актов (конвенций) по наркотикам и создавший предпосылки для получения финансовой помощи ООН на противодействие незаконному обороту наркотиков ) Федеральный закон от 17 октября 1998 г. № 157 - ФЗ «Об иммунопрофилактике инфекционных болезней» устанавливающий основы государственной политики в области иммунопрофилактики инфекционных заболеваний, создал правовую основу для снижения количества инфекционных заболеваний (управляемые инфекции), которые в настоящее время представляют серьезную угрозу для безопасности страны. ) Федеральный закон от 30 марта 1998 г. № 38- ФЗ «О предупреждении распространения в Российской Федерации заболевания, вызываемого вирусом иммунодефицита человека (ВИЧ- инфекции)» предусмотрел в ст.4 гарантии государства по нераспространению среди населения одного из самых опасных заболеваний. Обеспечение осуществления указанных гарантий Закон возложил непосредственно на органы исполнительной власти и органы местного самоуправления в соответствии с их компетенцией. ) Федеральный закон от 18 июня 2001 № 77-ФЗ «О предупреждении распространения туберкулеза в Российской Федерации» устанавливающий правовые основы осуществления государственной политики в области предупреждения распространения туберкулеза в Российской Федерации в целях охраны здоровья граждан и обеспечения санитарно-эпидемиологического благополучия населения. ) Постановление Правительства Российской Федерации от 5 декабря 2008 г. № 913 г. "О Программе государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи» определяет виды, нормативы объема медицинской помощи, нормативы финансовых затрат на единицу объема медицинской помощи, подушевые нормативы финансового обеспечения, порядок и структуру формирования тарифов на медицинскую помощь. А также постановление предусматривает условия оказания, критерии качества и доступности медицинской помощи, предоставляемой гражданам Российской Федерации (далее - граждане) на территории Российской Федерации бесплатно. )Федеральный закон от 08.05.2010 N 83-ФЗ "О внесении изменений в отдельные законодательные акты РФ в связи с совершенствованием правового положения государственных (муниципальных) учреждений"
)Федеральный закон от 29.11.2010 N 326-ФЗ "Об обязательном медицинском страховании в Российской Федерации"
Обзор основных Федеральных законов, принятых в области здравоохранения позволяет сделать вывод о том, что установившаяся структура законодательства о здравоохранении в настоящее время очень неоднородна по своему составу, что обусловлено спецификой регулируемых этим законодательством общественных отношений, а также уровнем законодательной разработанности этой области. При этом любой нормативный акт в сфере здравоохранения не может надлежащим образом выполнить свою социальную задачу обособленно от других. Следовательно, возникает необходимость объединения нормативных актов, посвященным вопросам охраны здоровья граждан, в единый законодательный комплекс, например, путем принятия «Кодекса законов об охране здоровья населения».
1.3 Современное состояние сферы здравоохранения в РФ
Постперестроечный период в России ознаменовался демографической катастрофой. По настоящее время демографическая ситуация пока еще остается неблагоприятной. Сокращение численности населения, начавшееся в 1992 году, продолжается. Однако темпы уменьшения численности населения в последние годы существенно снизились. Снижение темпов сокращения численности населения обеспечено главным образом увеличением рождаемости и снижением смертности. В 2010 году родились 1762 тыс. детей, что на 50 тысяч больше чем в предыдущем. Коэффициент смертности (на 1000 населения) в 2010 году по сравнению с предыдущего годом существенно не изменялся. Но ситуация с демографией по-прежнему вызывает опасение: если в нашей стране за одну минуту рождается три человека и умирает четыре, то в Китае за ту же минуту рождается 38, умирает 16, в США, соответственно, 8 и 4, в Африке 8 и 3. В Индии в минуту фиксируется 48 рождений и 17 смертей, в Пакистане - 10 и 3. Правда, в Европе и Японии прирост населения нулевой: рождается столько же, сколько и умирает. После распада СССР здоровье населения России стремительно ухудшается. Ежегодно в Российской Федерации регистрируется более 200 млн. различных заболеваний; основными из них являются болезни органов дыхания (26%), болезни системы кровообращения (14%), органов пищеварения (8%). В последние годы в результате активной политики государства наметилась устойчивая тенденция к снижению осложнений и смертности от социально значимых заболеваний. Так, в 2010 году по сравнению с 2009 годом, смертность от болезней системы кровообращения снизилась на 4,7%; от болезней органов дыхания - на 12%; от внешних причин смерти - на 10,3%, в том числе от случайных отравлений алкоголем - на 19,7%, от транспортных травм - на 6,3%. Исходя из данных о количестве населения России в 2010г. - 142млн. человек - в табл. 1 приведены абсолютные показатели заболеваемости социально опасными заболеваниями.
Таблица 1 Социально значимые заболевания населения России в 2010 г Социально значимые заболеванияАбсолютные показатели, чел.Туберкулез289015ВИЧ-инфекция41549Злокачественные новообразования475432Психические расстройства92253Алкогольные психозы, хронический алкоголизм, наркомания, токсикомания221822Венерические заболевания93136Травмы, отравления и некоторые другие последствия воздействия внешних причин12945113Отравление лекарственными средствами105550сложнения хирургических и терапевтических вмешательств20240 Показатели здоровья населения в целом отрицательно сказываются на ожидаемой продолжительности жизни. Рисунок 1 отражает продолжительность жизни мужчин и женщин в РСФСР и РФ.
Рис. 1 Продолжительность жизни в РСФСР и РФ
По средней продолжительности жизни мужчин - 62 лет - Россия занимает 134-е место в мире, по тому же показателю у женщин - 74 лет - 100-е. Среди причин, негативно влияющих на состояние здоровья населения также можно выделить алкоголь, насилие в обществе, дорожно-транспортные происшествия, плохая экологическая обстановка, несчастные случаи, самоубийства, отравления. Таким образом, на сегодня показатели здоровья населения России достигли катастрофического уровня, и за последние 5 лет их резко отрицательная динамика сохраняется (за исключением некоторой стабилизации показателей здоровья матери и ребенка). В сложившейся ситуации в первую очередь требуется, чтобы главным приоритетом государственной политики в области здравоохранения стало сокращение тех видов заболеваний, которые дают наиболее высокие показатели инвалидности и смертности населения, а также заболеваний, имеющих особую социальную значимость в связи с кризисной демографической ситуацией в стране. Это, прежде всего, болезни, угрожающие репродуктивному здоровью и состоянию здоровья матерей и новорожденных; социально значимые заболевания, представляющие особую угрозу для здоровья нации в целом: СПИД/ВИЧ, алкоголизм и наркомания. Главной целью развития здравоохранения в России является преодоление депопуляции населения путем стабилизации и снижения показателей смертности граждан от наиболее значимых видов заболеваний и рисков. сестринский дело здравоохранение финансы II. Формы и методы воздействия государственных финансов на здравоохранение в РФ
Государственное финансовое воздействие на экономику - это одна из форм участия государства в экономике, состоящая в его воздействии на распределение ресурсов и доходов, на уровень, темпы развития и благосостояние населения страны. Это воздействие, направленное на предотвращение развития возможных или устранение имеющихся диспропорций, обеспечение развития передовых технологий и социальной стабильности, путем концентрации финансовых ресурсов в одних сегментах рынка и ограничения роста объема финансовых ресурсов в других. Все формы государственного регулирования, несмотря на их определенное разнообразие, как показывает анализ мирового экономического опыта, можно разбить на следующие группы: ·экономическое регулирование(прямое и косвенное)
·административное регулирование
К административным методам относится разнообразные меры, которые основываются не на экономических интересах и реализующих их стимулах, а опираются на «силу» приказа. Такие как: лицензирование, стандартизация, сертификация субъектов и аттестации специалистов; контроль новых технологий, медицинских манипуляций; разработка и установление стандартов качества по отдельным направлениям, контроль за их соблюдением; разработка, внедрение и контроль санитарных правил, норм и нормативов; другие. К прямому экономическому регулированию относят многообразные формы безвозвратного целевого финансирования: субвенции, субсидии, дотации, пособия К косвенным формам экономического регулирования сферы здравоохранения можно отнести налоговую политику. С 2010 года отменён единый социальный налог, вместо него нынешние плательщики налога уплачивают страховые взносы в ПФР, ФСС, федеральный и территориальные ФОМС, согласно закону № 212-ФЗ от 24.07.2009 Таким образом, государство, используя различные финансовые формы и методы, призвано решить одну из важнейших задач - обеспечение необходимыми финансовыми ресурсами системы здравоохранения. Методы государственного финансового управления в здравоохранении многообразны. Основными из них являются: ценообразование, субсидирование, страхование, финансирование. Контроль цен на лекарственные средства осуществляется в соответствии с Постановлением Правительства Российской Федерации от 9 ноября 2001 года №782 «О государственном регулировании цен на лекарственные средства» (далее Положение №782).Согласно данному документу государство регулирует цены на лекарственные средства, которые включены в перечень важнейших и жизненно необходимых лекарственных средств. Государственной регистрации подлежат цены на лекарственные средства как отечественного, так и импортного производства. Государственное регулирование цен на лекарственные средства осуществляется путем государственной регистрации предельных отпускных цен российских и иностранных организаций-производителей на лекарственные средства и установления предельных оптовых и предельных розничных надбавок к ценам на эти лекарственные средства. Субсидия - пособие в денежной или натуральной форме, предоставляемое из средств государственного бюджета, местных бюджетов или из специальных фондов физическим и юридическим лицам, местным органам, другим государствам. Адресные субсидии в виде непосредственно предоставляемых средств называют прямыми, тогда как установление налоговых или других льгот именуют косвенными субсидиями. ) на оказание высокотехнологичной медицинской помощи гражданам Российской Федерации по профилю: абдоминальная хирургия, акушерство и гинекология (экстракорпоральное оплодотворение), комбустиология, нейрохирургия, онкология, офтальмология, педиатрия, сердечно сосудистая хирургия, торакальная хирургия, травматология и ортопедия, урология, трансплантация. В общем объеме 4000000 тыс. руб. ) на финансовое обеспечение оказания дополнительной медицинской помощи, оказываемой врачами-терапевтами участковыми, врачами-педиатрами участковыми, врачами общей практики (семейными врачами), медицинскими сестрами участковыми врачей-терапевтов участковых, врачей-педиатров участковых и медицинскими сестрами врачей общей практики (семейных врачей) 3)федеральным государственным унитарным протезно-ортопедическим предприятиям субсидий федеральным государственным унитарным протезно-ортопедическим предприятиям, оказывающим в соответствии с законодательством Российской Федерации услуги по протезированию инвалидам, а также лицам, не имеющим группы инвалидности, но по медицинским показаниям нуждающимся в протезно-ортопедических изделиях. ) отдельным общественным организациям, уставная деятельность которых направлена на решение социальных проблем, и некоммерческим объединениям, созданным и действующим в целях защиты прав и законных интересов инвалидов, обеспечения им равных с другими гражданами возможностей (далее - получатели субсидий). В общем объеме 774 293,3 (тыс. руб.) В настоящее время модель финансового обеспечения здравоохранения включает бюджетные ресурсы, ресурсы фондов обязательного медицинского страхования (ОМС), фондов медицинских страховых организаций и другие источники (рис. 2). Расходы на здравоохранение осуществляются из всех звеньев бюджетной системы. Предоставление бюджетных средств на здравоохранение осуществляется в следующих формах: 1.Ассигнований на содержание ЛПУ;
2.Трансферты населению для финансирования льготного лекарственного обеспечения, протезирования, других социальных выплат и компенсаций в области охраны здоровья населения, установленных законодательством РФ;
.Платежей на ОМС неработающего населения.
Рис.2 Структурная схема финансирования здравоохранения Российской Федерации
Расходы на здравоохранение по своему экономическому содержанию объединяются в три основные группы: §расходы на лечебно-профилактические учреждения и мероприятия;
§санитарно-профилактические учреждения и мероприятия;
§прочие учреждения и мероприятия.
Основная доля финансовых ресурсов здравоохранения направляется на содержание лечебно-профилактических учреждений, к которым относятся больницы, поликлиники, фельдшерско-акушерские пункты, станции скорой помощи, дома ребенка, санатории, детские ясли и некоторые другие учреждения. К санитарно-профилактическим учреждениям относятся санитарно-эпидемиологические станции, дезинфекционные станции, дома санитарного просвещения. К третьей группе учреждений относятся бюро судебно-медицинской экспертизы и некоторые другие учреждения. В 2012г. продолжается реализация приоритетного национального проекта "Здоровье", направленного на повышение доступности и качества медицинской помощи, прежде всего, в первичном звене здравоохранения, усиление профилактической направленности здравоохранения. Средства, выделяемые из федерального бюджета на его реализацию (включая межбюджетные трансферты) составят в 2009-2011 годах 286,2 млрд. руб.
III. Страхование
В настоящие время система здравоохранения в РФ базируется на обязательном медицинском страховании. Обязательное медицинское страхование является частью государственной системы социального страхования. В основе системы обязательного медицинского страхования лежат следующие экономические и правовые принципы: 1.Обязательное медицинское страхование распространяется на всех граждан страны независимо от возраста, пола, состояния здоровья, места жительства и доходов. Все граждане страны имеют право на получение бесплатных медицинских услуг включенных в программу обязательного медицинского страхования.
2.Программа обязательного медицинского страхования финансируется государством.
.Страховые взносы перечисляются на всех граждан, однако использование перечисленных ресурсов осуществляется только при обращении за медицинской помощью - принцип "здоровый платит за больного". Граждане с различным уровнем дохода имеют одинаковое право на получение медицинских услуг.
Участниками программы обязательного медицинского страхования являются Застрахованные лица: ØДля неработающих граждан страхователем является государство в лице местных органов исполнительной власти.
ØДля работающих граждан страхователями являются предприятия и организации.
.Учреждения осуществляющие программу обязательного медицинского страхования
.Государственные и территориальные фонды реализующие государственную политику в области обязательного медицинского страхования
.Страховые медицинские организации, а также медицинские учреждения имеющие лицензию на право деятельности в области обязательного медицинского страхования и оказания медицинской помощи, включенной в программу обязательного медицинского страхования.
Принят новый Федеральный закон от 29 ноября 2010 года N 326-ФЗ Объем медицинской помощи предусмотренный программой обязательного медицинского страхования: ØОбеспечение первичной и скорой медицинской помощи в неотложных ситуациях: роды, травмы, отравления;
ØЛечение в амбулаторных условиях больных с хроническими заболеваниями;
ØЛечение в стационарных условиях больных с острыми заболеваниями, травмами, медицинская помощь при родах и абортах;
ØОказание медицинской помощи на дому гражданам, которые не могут самостоятельно посетить больницу;
ØОрганизация профилактических мероприятий которые включают детей, инвалидов, ветеранов войны, беременных женщин, больных туберкулезом и онкологическими заболеваниями, больных с психическими расстройствами, а также больных с инсультом и инфарктом миокарда;
ØОказание стоматологической помощи в полном объеме детям, учащимся и студентам, беременным женщинам, матерям, имеющих детей до 3 лет, ветеранам войны;
ØВыдача медикаментов на льготных условиях (для больных с заболеваниями включенными в программу льготного обслуживания);
Таким образом, государство, используя различные финансовые формы и методы, призвано решить одну из важнейших задач - обеспечение необходимыми финансовыми ресурсами системы здравоохранения.
IV. Проблемы и перспективы развития здравоохранения в РФ
4.1 Проблемы развития здравоохранения в РФ
В первой половине 1990-х гг. была предпринята попытка реформировать систему финансирования российского здравоохранения. Она заключалась во внедрении системы обязательного медицинского страхования (ОМС), которая должна была заменить систему бюджетного финансирования, содействовать повышению экономической стабильности работы отрасли и росту эффективности использования ее ресурсного потенциала. Но на деле старую бюджетную систему лишь частично заменили на страховую. В результате стало еще хуже: эклектическое сочетание бюджетной и страховой систем породило новую «болезнь» системы здравоохранения России - снижающийся уровень ответственности за ее финансирование. Государственные гарантии бесплатной медицинской помощи практически на универсальной основе сегодня превратились в пустые декларации. Анализ финансовых показателей реализации территориальных программ государственных гарантий в 2009 году позволил установить дефицит их финансирования в 60 субъектах РФ. Платность медицинских услуг нарастает. Проведенные в последние годы обследования личных расходов населения на медицинскую помощь показывают, что объем этих расходов составляет 40-45% от совокупных затрат на медицинскую помощь (государственных и личных). Более 50% пациентов платят за лечение в стационарах, 30% - за амбулаторно-поликлиническую помощь, 65% - за стоматологические услуги. Частота направлений больного участковыми врачами к специалистам у нас превышает 30% от числа первых посещений, в то время как в западных странах 4-10%. Уровень госпитализации и особенно длительность пребывания больных в стационаре в российском здравоохранении заметно выше, чем в европейских странах. Интегрированный показатель объемов госпитализации - число койко-дней на 1 жителя - почти в 2 раза выше, чем в среднем по Европейскому Союзу. Проблемы функционирования современной системы ОМС могут быть условно разделены на финансовые и организационные. К основным финансовым проблемам можно отнести следующие: Острейшая нехватка денежных средств в связи с отсутствием ощутимого экономического роста в стране и сохраняющимся остаточным принципом финансирования здравоохраненческой отрасли. Доказано, что недостаточные объемы государственного финансирования здравоохранения приводят к ухудшению показателей здоровья населения, усилению неравенства между различными слоями населения в качестве и доступности медицинской помощи, приводит к обнищанию самых незащищенных слоев населения и резко снижает удовлетворенность населения медицинской помощью. Так, по результатам аудита Счетной палаты РФ выявлена зависимость между уровнем финансирования медицинской помощи и основными демографическими показателями (смертность трудоспособного населения, ожидаемая продолжительность жизни, младенческая смертность). Расходы на здравоохранение в России по итогам 2010 г. составляли 3,7% что несколько ниже, чем в соседней Беларуси (3,9%). Для примера, во Франции этот показатель равен 8,9%, в Великобритании 7,2%, в Австралии 6,5%. Недостаточное финансирование системы ОМС на страхование неработающего населения, которое имеет три основные причины: отсутствие законодательной основы по размеру страхового взноса на неработающее население; неисполнение закона о медицинском страховании администрациями субъектов РФ в части страховых взносов на неработающее население; непогашение сформировавшейся значительной финансовой задолженности по страховым взносам на неработающее население в ряде субъектов РФ. Дефицит финансового покрытия территориальных программ ОМС. Данная причина связана с отсутствием сбалансированности финансовых возможностей системы ОМС и объемов медицинской помощи, включенных в Базовую (а, соответственно и в территориальные) программу обязательного медицинского страхования, ежегодно утверждаемую Правительством РФ. Программа основана на минимальном подушевом нормативе. Многоканальность финансирования медицинских организаций. Многоканальность финансирования (ОМС, добровольное медицинское страхование (ДМС), бюджет, платные медицинские услуги и т.д.) существенно снижает возможности контроля за использованием средств в ЛПУ. В такой ситуации личный интерес «медицинского руководителя» начинает превалировать над интересами отрасли, а коммерческие интересы страховщика, работающего в ОМС и ДМС одновременно, - над социальной значимостью «бесплатного» здравоохранения. В результате граждане остаются абсолютно бесправными перед лечебным учреждением и одинаково заинтересованными в получении «живых» денег. Данные нарушения чрезвычайно распространены. Многовариантность и отсутствие унификации способов оплаты медицинской помощи на сегодня, оказываемой как в стационарных, так в амбулаторно-поликлинических учреждениях системы здравоохранения. Сохраняющиеся затратные способы оплаты и оплата медицинской помощи по смете являются недопустимыми на сегодняшний день. Многовариантность способов оплаты служит значительным препятствием при проведении межтерриториальных взаиморасчетов между ТФОМС за медицинскую помощь, оказанную гражданам за пределами территории их страхования. Низкие тарифы оплаты медицинских услуг. Структура тарифов в системе ОМС формируется исходя из планируемого объема и выделяемого финансирования, а не расчетной стоимости лечения законченного случая. Отсутствие динамики в структуре расходов по основным видам медицинской помощи с сохранением наиболее затратных видов ее оказания. Основные организационные проблемы в системе ОМС заключаются в следующем. Структурный полиморфизм территориальных систем ОМС, затрудняющий управление обязательным медицинским страхованием, не позволяющий оптимизировать и унифицировать механизмы функционирования системы ОМС на территории Российской Федерации. Отсутствие законодательного решения ряда проблем деятельности системы ОМС. Отсутствие надлежащего государственного регулирования по основным направлениям деятельности страховой медицинской организации (СМО).
4.2 Перспективы развития здравоохранения в РФ
В настоящий период времени проводится интенсивная деятельность Министерства здравоохранения и социального развития Российской Федерации по созданию Концепции развития здравоохранения Российской Федерации на период до 2020 года, направлена на решение основных проблем здравоохраненческой отрасли, включая систему обязательного медицинского страхования. Для решения проблем повышения качества медицинской помощи в 2005 году В.В. Путиным был объявлен Национальный проект «Здоровье». Проект был призван поправить ситуацию в наиболее нуждающихся в реорганизации и финансировании подотраслях здравоохранения и улучшить демографическую ситуацию в стране. К основным направлениям приоритетного национального проекта в сфере здравоохранения относятся: 1)Развитие первичной медико-санитарной помощи, которое предусматривает следующие мероприятия:
§подготовку и переподготовку врачей общей (семейной) практики, участковых врачей-терапевтов и педиатров;
§укрепление материально-технической базы диагностической службы амбулаторно-поликлинических учреждений, скорой медицинской помощи, женских консультаций;
§профилактика ВИЧ-инфекции, гепатитов В и С, выявление и лечение ВИЧ-инфицированных;
§дополнительная иммунизация населения в рамках национального календаря прививок;
§введение новых программ обследования новорожденных детей;
§дополнительная диспансеризация работающего населения;
2)Обеспечение населения высокотехнологичной медицинской помощью:
§увеличение объемов оказания высокотехнологичной медицинской помощи;
§строительство новых центров высоких медицинских технологий, подготовка для этих центров высококвалифицированных врачей и среднего медицинского персонала.
В ходе реализации приоритетного национального проекта «Здоровье» в состоянии здоровья населения наметился ряд положительных тенденций. На начало июля 2009 года подготовку и переподготовку прошли 5834 врача. В регионы на начало июля 2009 года было поставлено 3267 единиц диагностического оборудования. По итогам 2009 года продолжительность жизни в России увеличилась до 69 лет. Еще одним важным шагом правительства в области охраны здоровья граждан стало внесение поправок в закон о социальном страховании, согласно которым уплата страховых взносов с 2011 года будет повышена.
На рисунке наглядно видно, что главной задачей реформирования российского здравоохранения является обеспечение хорошего качества лечебных услуг на основе выбора пациентами врачей и лечебных учреждений, а также внедрения эффективных методов медицинской помощи
V. Перспективы развития сестринского дела в России
Качественные преобразования в сестринском деле в России планировались с конца 80-х годов прошлого столетия, но уровень реформирования сестринской практики значительно отстает от развития науки, умения эффективно управлять сестринской деятельностью. К началу 90-х годов в большинстве стран Европы существовало высшее сестринское образование, позволившее Международным организациям и советам - ВОЗ (Всемирной организации здравоохранения), Международному совету медсестер, позитивно влиять на развитие научных методов организации сестринского дела в России. Сестринское дело является важнейшей составной частью системы здравоохранения, областью деятельности, направленной на решение проблем индивидуального и общественного здоровья населения в меняющихся условиях окружающей среды. Роль и задачи медсестры определяются историческими, социальными и культурными факторами, а так же общим уровнем состояния здоровья того или иного общества. Как наука сестринское дело опирается на знания, проверенные на практике. На протяжении нескольких десятилетий в России вопросам сестринского дела не уделялось должного внимания. Сегодня формируются рынки медицинских услуг, создаются лечебно-профилактические учреждения с различными формами собственности, стационары одного дня, хосписы - учреждения паллиативной медицины, т.е. такие учреждения, где лекарственными средствами помочь нельзя, где помощь оказывается безнадежно больным и умирающим. Такую помощь может оказать медицинская сестра, умеющая аналитически мыслить, умело подготовить к различным исследованиям, научно обосновать свои действия при выполнении процедур, планов сестринского ухода, выполнить манипуляции в точном соответствии с протоколом, стандартом. Государственной организационной структурой, занимающейся вопросами сестринского дела, является Министерство здравоохранения РФ. К 1994 году в России сформировалась многоуровневая система сестринского образования. Каждому уровню соответствует свой Государственный образовательный стандарт. Девяностые годы положили начало реформе здравоохранения РФ, ядром которой стал переход к модели обязательного медицинского страхования. Происходящие социально-экономические и политические преобразования выдвинули новые требования и к кадровой политике в отрасли. Государственная политика в области российского здравоохранения ориентирована на получение максимального эффекта от имеющихся ресурсов и, в частности, сестринского персонала, работа которого рассматривается как наиболее ценный ресурс здравоохранения для удовлетворения потребностей населения в доступной, приемлемой и экономически эффективной медицинской помощи. Однако отсутствие правовой основы деятельности специалистов сестринского дела, механизмов ее регулирования, средств и методов социальной защиты и мотивации квалифицированных кадров оставляют потребность практического здравоохранения в использовании имеющегося сестринского потенциала декларированной, но до настоящего времени так и не реализованной. В последние годы Минздравом России совместно с территориальными органами управления здравоохранением проводится значительная работа, способствующая возрождению, повышению социальной значимости и престижа сестринской профессии. Подтверждением тому является внедрение государственной программы "Развитие сестринского дела", исполнение решений коллегий Минздрава РФ от 20.04.94 "О состоянии и перспективах сестринского дела в РФ", от 04.06.97 "О развитии медицинского и фармацевтического образования в РФ", ряд международных семинаров "Новые сестры для новой России". Это означает фундаментальную перестройку концепции традиционной роли медсестры как лица, обслуживающего врача, и "девочки на побегушках". Сестра должна быть хорошо образованным профессионалом, чем уникальный и значительный вклад в здравоохранение приветствуется всеми коллегами, и кого считают равным партнером в медицинской бригаде. Основой ее практической деятельности является непосредственно работа с пациентом или группой населения, а именно работа, направленная на улучшение здоровья людей. Таким образом, реформирование здравоохранения, приведение его организационной структуры в соответствие с современными требованиями невозможно без совершенствования и изменения существующих подходов в организации работы медсестры. Постановлением Правительства РФ от 05.11.97 г. № 1387 "О мерах по стабилизации и развитию здравоохранения и медицинской науки в РФ" предусмотрено осуществление реформы, направленной на повышение качества, доступности и экономической эффективности медицинской помощи населения в условиях формирования рыночных отношений. Сущность реформы заключается в осуществлении необходимых изменений в кадровой политике на основе научно-обоснованных подходов к планированию, подготовке и использованию сестринских кадров, обеспечения рационального соотношения и партнерства между врачами и сестринским персоналом, возрождению категории младшего медицинского персонала, организации новых видов помощи, связанных не только с болезнями или патологическими состояниями, но и с проблемами сохранения и поддержания индивидуального и общественного здоровья. В настоящее время в нашей стране изучается международный опыт, проводится его анализ, коррекция и адаптация к социально-экономическим условиям с учетом традиций народов Российской Федерации. Приказом Министерства здравоохранения РФ № 4 от 9 января 2001 года утверждена отраслевая программа развития сестринского дела в РФ, отражающая сущность реформы сестринского дела. В этой связи в контексте Концепции развития здравоохранения и медицинской науки в Российской Федерации разработана Государственная программа развития сестринского дела. Программа была разработана в соответствии с приказом Минздрава РФ от 31 декабря 1997 года № 390 "О мерах по улучшению сестринского дела в Российской Федерации". Определены следующие направления развития и совершенствования деятельности сестринского персонала: первичная медико-санитарная помощь с акцентом на профилактическую работу; лечебно-диагностическая помощь, в том числе обеспечение интенсивного стационарного лечения и ухода; реабилитационная помощи и медико-социальная помощь хроническим больным, старикам и инвалидам; медико-социальная помощь инкурабельным больным и умирающим. Сестринское дело располагает значительными кадровыми ресурсами и реальными потенциальными возможностями. Сегодня в России около 1,5 млн. средних медицинских работников. Это самая массовая медицинская профессия. Сделаны первые шаги в совершенствовании управления сестринскими службами. Введена новая номенклатурная единица - главный специалист по сестринскому делу органа управления здравоохранения субъектов Федерации. Вводится должность заместителя главного врача по работе с сестринскими кадрами, в крупных ЛПУ - несколько должностей главных сестер, а также такая новая единица, как сестра-преподаватель. Принятые в последние годы законы и постановления Правительства Российской Федерации, указы Президента России по вопросам здравоохранения и образования выдвигают требования повышения качества базовой и последипломной подготовки кадров. Профессиональное образование. Профессиональный рост специалистов со средним медицинским образованием может способствовать подъему престижа в обществе. Отсюда особое место в условиях реформы здравоохранения занимает система дополнительного профессионального образования. Минздраву России, одному из немногих ведомств, удалось не только сохранить систему повышения квалификации, но и дать определенный импульс для ее развития. В связи с выходом приказа Минздрава России от 19.08.97 № 249 "О номенклатуре специальностей среднего медицинского и фармацевтического персонала" был пересмотрен перечень направлений дополнительного профессионального образования, новый перечень был утвержден приказом Минздрава России от 05.06.98 № 186 "О повышении квалификации специалистов со средним медицинским и фармацевтическим образованием". Перед системой профессионального образования стоит задача обеспечить дифференцированную подготовку сестринских кадров в зависимости от потребностей населения и рынка услуг. Важным шагом совершенствования профессионального образования и необходимым условием обеспечения качества сестринской помощи населению является развитие государственной системы многоуровневой подготовки сестринских кадров. Система включает четыре профессионально-образовательных уровня, каждому из которых соответствует обязательный минимум содержания и продолжительности подготовки по специальности: базовый уровень в колледжах и училищах; повышенный уровень в колледжах; высшее сестринское образование в вузах; послевузовское образование (интернатура, ординатура и аспирантура). Высшее образование. Особое место в условиях реформы здравоохранения и повышения престижа сестринской специальности как в отрасли, так и в обществе в целом занимает высшее сестринское образование. Решение всех вопросов по реформированию системы подготовки сестринских кадров осуществлялось на основе предложений практического здравоохранения. В 1995 г. впервые в России двухмиллионное звено медицинских работников пополнилось новыми молодыми специалистами - медицинскими сестрами с высшим образованием. В том же году в России защищена первая докторская диссертация по проблемам подготовки сестринских кадров, эту работу выполнила декан факультета высшего сестринского образования Медицинской академии им. И.М. Сеченова Г.М. Перфильева. Однако потребность практического здравоохранения в использовании сестринского потенциала реализуется не полностью, так как остается несовершенной правовая основа деятельности специалистов сестринского дела, механизмов ее регулирования, средств и методов социальной защиты. В качестве приоритетного направления развития медицинской науки Министерство здравоохранения Российской Федерации рассматривает развитие научных исследований в области сестринского дела и смежных с ним дисциплинах. Научные исследования призваны обеспечить практику новейшими разработками и идеями. Отсутствие системных научных исследований в области сестринского дела не позволяет, в частности, дать обоснованных рекомендаций по рациональному использованию кадровых ресурсов. Таким образом, можно заключить, что среди направлений реформирования сестринского дела в России четко наметились те моменты, которые были предложены ВОЗ еще в 70-е годы и по неизвестным причинам не приняты в нашей стране, а именно: сестринский процесс, многоуровневая подготовка специалистов, менеджмент, сестринские исследования
VI. ЗАКЛЮЧЕНИЕ
Главным и бесспорным итогом государственной политики в здравоохранении за последние десять лет стало усиление внимания власти к проблемам охраны здоровья и весомое увеличение государственных расходов на здравоохранение. В процентном выражении к валовому внутреннему продукту эти затраты выросли с 2,7% в 1999 году до 3,5% в 2011-м, или на 76% в реальном выражении. Но эффективность этих затрат, похоже, невелика. Изменения в доступности бесплатной медицинской помощи и ее качестве мало ощутимы. В последние два года стала сокращаться смертность населения, но ее общий уровень в полтора раза выше, чем в европейских странах. А показатели общей заболеваемости продолжают расти. Начиная с 2005 года, государство заметно активизировало политику в сфере здравоохранения, но принимаемых мер, очевидно, недостаточно для решения накопившихся здесь проблем. Плохие показатели уровня здоровья населения, плохая его защита от рисков, связанных с затратами на лечение в случае заболеваний, неравенство в доступности медицинской помощи между различными социальными и территориальными группами, низкая эффективность системы здравоохранения в целом - решение этих проблем невозможно без масштабных преобразований в организации и финансировании отрасли. Все последние годы вопросам доступности и качества медицинских услуг уделяется самое пристальное внимание. Среди проводимых здесь мер прежде всего хочется отметить последовательную реализацию национального проекта «Здоровье». Национальный проект свою миссию выполнил. Он ещё больше обострили некоторые проблемы в здравоохранении, что дало толчок к развитию тех направлений, по которым надо двигаться. Настало время делать единую программу развития здравоохранения, соединив нацпроекты с другими направлениями. СПИСОК ЛИТЕРАТУРЫ
1.В. Аверин, А. Б. Козлов, Л. Г. Ронжина // Мед. сестра. - 2007. - № 1.
2.Акопян А.С. Организационно-правовые формы медицинских организаций и платные медицинские услуги в государственных учреждениях здравоохранения // Экономика здравоохранения. 2004. № 5-6. С. 10.
.Андреева О.В., Флек В.О., Соковникова Н.Ф. Анализ эффективности использования государственных ресурсов в здравоохранении Российской Федерации. Анализ и результаты. - М., ООО Издательская группа - ГЭОТАР-Медиа, 2006, стр162
4.Вишневский А., Кузьминов Я., Шейман И., Шевский В, Шишкин С., Якобсон Л.,Ясин Е. Журнал "Отечественные записки " 2009. № 2.
.Волкова Н.С. Модернизация здравоохранения и совершенствование статуса его учреждений // Журнал российского права. - 2006. - № 4. С. 18.
6.Демографический ежегодник России 2010. Статистический сборник.,М., Росстат 2010г. стр 127
.Коренев А.П. Административное право России. Часть I / А.П. Коренев. - М:. Теис, 2001. - С. 144.
.Кучеренко В.З. Организация и анализ деятельности лечебно-профилактических учреждений в условиях обязательного медицинского страхования / В.З. Кучеренко. - М.: Статут, 2000. - С.14.
9.Постановление Правительства от 9 ноября 2001 г. N 782 «О государственном регулировании цен на лекарственные средства»
.Райзберг Б.А., Лозовский Л.М., Стародубцева Е.Б. «Современный экономический словарь», Инфра-М, Москва, 2000г.
.Романюк В.П. История сестринского дела в России. - СПб., 2008.
.Стародубов В.И., Флек В.О. Эффективность использования финансовых ресурсов при оказании медицинской помощи населению РФ - М.: Менеджер здравоохранения, 2006г. стр87
13.Трушкина Л.Ю Экономика и управление здравоохранением: учебник. - Изд. 5-е, перераб. и доп..-Ростов, Феникс,2007 г. стр93
.Федеральный закон «Закон об охране здоровья граждан» от 21.11.2011 №323-ФЗ.
15.Чернявский В.Е. Сестринское дело. - М.. 2009.
16.Яровинский М.Я. Медицинский работник и общество //Мед. помощь. - 2006. - № 2.
"Об обязательном медицинском страховании в Российской Федерации", который вступил в силу с 1 января 2011 года. Этот закон должен обеспечить доступность и реальную бесплатность для населения гарантированного объема медицинской помощи, повысить ее качество. Пациент станет активным участником правоотношений по обязательному медицинскому страхованию. Речь идет, в частности, о праве граждан на информацию, выбор страховой организации и ее замену, выбор медицинской организации и врача, получение медицинской помощи на основе федеральных стандартов и возмещение причиненного вреда.
Новый Федеральный закон предоставляет индивидуальное право выбора страховщика. Это заставит страховые компании «повернуться лицом» к пациентам, активизировать свою работу по защите их прав, информированию. На этом рынке должны будут остаться только те из них, кто имеет наиболее устойчивую финансовую основу (предусмотрено увеличение уставного капитала страховых компаний) и наиболее активно взаимодействует с застрахованными. Кроме того, на фонды ОМС возлагается обязанность размещать объективную информацию о деятельности страховых компаний, их рейтингах в доступных для граждан источниках СМИ.
Новые статьи
- фастфуд или самостоятельное блюдо?
- Оладья на воде и дрожжах
- Блюда из свежего палтуса
- Готовим домашние шпикачки
- Засолка зеленых помидоров в кастрюле: лучшие рецепты с фото
- Печень индейки - рецепты приготовления
- Пошаговый рецепт приготовления печени индейки
- Что такое искусственный мёд: состав продукта и рецепты Что можно сделать из меда рецепт
- Как приготовить курицу в духовке целиком (в фольге)?
- Гуляш из свинины с подливкой и без: рецепты для мультиварки Редмонд и других
Популярные статьи
- Салат с фасолью рецепты с фото Как приготовить салат из фасоли и моркови
- Как приготовить пунш в домашних условиях по пошаговому рецепту с фото Из чего делают пунш алкогольный
- Тыквенный хлеб в духовке Хлеб из тыквенной муки рецепт
- Запеканка с гречкой и мясным фаршем (пошаговый рецепт с фото)
- Рецепт сока из томатной пасты в домашних условиях
- Кутабы с картошкой. Как приготовить кутабы
- Бефстроганов из индейки, пошаговый рецепт с фото Бефстроганов из индейки со сметаной в мультиварке
- Вкусный плов из булгура с баклажанами
- Фарш из индейки с сыром. Котлеты из индейки. Приготовление домашних котлет из индейки
- Как приготовить мягкую, сочную печень: куриную, говяжью, свиную
