Приказ об оказании медицинской помощи детям. Медицинская помощь детям
Отправить свою хорошую работу в базу знаний просто. Используйте форму, расположенную ниже
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Государственное бюджетное образовательное учреждение высшего профессионального образования
«Алтайский государственный медицинский университет»
Министерства здравоохранения Российской Федерации
Кафедра общественного здоровья и здравоохранения с курсами истории медицины и повышения квалификации руководителей и специалистов здравоохранения ФПК и ППС
Организация медицинской помощи детскому населению
Выполнила: интерн 2 группы
Папанова Екатерина Игоревна
Научный руководитель: к.м.н.,профессор кафедры
общественного здоровья и здравоохранения
Трибунский Сергей Иванович
Барнаул, 2015
Введение
материнство медицинский поликлинический педиатр
Большая роль в сохранении и приумножении здоровья женщин и детей отводится специально созданной структуре в системе здравоохранения - системе охраны материнства и детства. Ее роль особенно возрастает в неблагоприятной социально-демографической ситуации со снижением рождаемости, ростом смертности и отрицательным естественным приростом населения, сокращением численности детей в возрастной структуре населения, увеличением доли детей, воспитывающихся в неполных семьях в результате раз- водов родителей или рождения вне брака.
В России из 78 млн женщин работает около 40 млн.
Сразу после Октябрьской революции в стране начала создаваться государственная система охраны материнства и детства.
Создание такой системы предполагало гарантии социальных и экономических прав женщины-матери и ребенка, создание материально-технической базы здравоохранения для оказания медицинской помощи женщинам и детям и подготовку кадров для этой системы.
Был издан ряд законодательных актов и постановлений по социальной и медицинской помощи женщинам и детям.
Среди основных законодательных положений в послевоенный период по охране материнства, младенчества и детства особого внимания заслуживают указы «Об отмене запрещения абортов» (1955), «Об увеличении продолжительности отпуска по беременности и родам до 112 календарных дней» (1956), «О мерах по дальнейшему развитию детских учреждений, улучшению воспитания и медицинского обслуживания детей дошкольного возраста» (1959). Был создан новый тип детского дошкольного учреждения - ясли-сад.
Важную роль в обеспечении прав женщины-матери и ребенка играли законы «Об утверждении основ законодательства Союза ССР и Союзных республик о труде» (1970), «Об утверждении основ законодательства Союза ССР и Союзных республик о браке и семье» (1970).
Не меньшее значение для материального поощрения материнства имело Постановление Совета Министров СССР от 26.07.73 «Об улучшении обеспечения пособиями по беременности и родам и по уходу за больным ребенком». Согласно этому документу пособие по беременности и родам должно выплачиваться женщинам (работницам, служащим, членам колхозов) в размере полного заработка независимо от стажа.
31.03.81 принято правительственное Постановление «О мерах по усилению государственной помощи семьям, имеющим детей». В соответствии с этим постановлением был увеличен размер единовременного пособия при рождении 1-го и 3-го ребенка; введено единовременное пособие при рождении 2-го ребенка; предусмотрено поэтапное введение частично оплачиваемого отпуска сначала до достижения ребенком возраста 1 года, а затем - 1,5 лет; работающим женщинам предоставлено право оформлять отпуск без сохранения содержания, но с сохранением стажа и места работы сначала до 1 года 6 мес, а в настоящее время - до 3 лет (с 1989 г.).
Правительством и ВЦСПС 22.08.89 было принято постановление, согласно которому продолжительность частично оплачиваемого отпуска по уходу за ребенком увеличилась до достижения им возраста 1,5 года.
Кроме того, с 01.12.89 повсеместно увеличилась продолжительность дополнительного отпуска без сохранения заработной платы по уходу за ребенком до достижения им возраста 3 лет. Указанный дополнительный отпуск засчитывался в общий и непрерывный стаж, а также в стаж работы по специальности.
В Конституции Российской Федерации имеется специальная статья (ст. 38), посвященная охране семьи, материнства и детства; в Основах Законодательства об охране здоровья граждан в ст. 22- 24 изложены вопросы, касающиеся сохранения и укрепления здоровья семей, матерей и детей.
Как отмечалось выше, для работы в системе охраны материнства и детства с 1930 г. осуществляется подготовка специальных медицинских кадров - врачей-педиатров. В 1930 г. впервые были организованы педиатрические факультеты в 14 медицинских институтах, в том числе в 1-м Ленинградском, 2-м Московском, Ростовском, Казанском, Горьковском и др.
К 1990 г. в СССР насчитывалось более 60 педиатрических факультетов и институтов, а в настоящее время более чем в 30 вузах Российской Федерации имеются педиатрические факультеты.
К настоящему времени число специалистов-педиатров более 10% всех врачей или свыше 60 тыс. человек. Основа организации медицинской помощи для женщин и детей - женские консультации, детские поликлиники, родильные дома, перинатальные и неонатальные центры, центры планирования семьи и репродукции человека и др. Всего этих учреждений более 15 тыс. (2005 г.).
В начале XXI века в стационарах было более 160 000 коек для больных детей всех профилей, или более 600 коек на 10 000 детского населения (0-14 лет): акушерских коек было почти 90 000, или 23,0 на 10 000 женщин фертильного возраста; гинекологических коек - 90 000, или 11,0 на 10 000 женского населения. 35% всех акушерских коек предназначались для женщин с патологией беременности.
В качестве президентской программы 18.08.94 Указом президента Российской Федерации была утверждена целевая программа «Дети России», включающая в себя 6 программ: «Дети Чернобыля», «Индустрия детского питания», «Дети Севера», «Планирование семьи», «Дети-инвалиды», «Дети-сироты».
В 1996 г. приняты Постановление Правительства «О плане действий по улучшению положения детей в РФ» и национальный план действий по улучшению положения женщин.
В 1993 г. была разработана и утверждена федеральная программа «Вакцинопрофилактика», а в соответствии с Указом Президента Российской Федерации была подготовлена и утверждена правительством России целевая государственная программа «Безопасное материнство».
Кроме федеральных программ, которые имеют статус государственных, в стране реализуются отраслевые программы по развитию неонатологической службы, гинекологической помощи населению, о совершенствовании системы медицинского обеспечения детей в образовательных учреждениях и домах ребенка, по развитию медико-генетической службы в стране, созданию отечественных детских лекарственных форм и медицинской техники, а также территориальные программы по охране материнства и детства. В соответствии с программами создано более 60 перинатальных центров, 200 центров планирования семьи и др.
Организация медицинской помощи женщинам и детям основывается в целом на тех же принципах, что и другим группам населения, но имеет более ярко выраженную профилактическую направленность.
Учреждения, оказывающие медицинскую помощь женщинам и детям, условно подразделяют на 3 группы: ЛПУ, оздоровительные и воспитательные. Наиболее многочисленная группа ЛПУ состоит из амбулаторно-поликлинических и стационарных учреждений.
Ведущее место в системе акушерско-гинекологической помощи принадлежит женской консультации, которая относится к ЛПУ диспансерного типа, осуществляющему амбулаторно-поликлиническое наблюдение за женщинами во все периоды их жизни. Женские консультации чаще размещаются в составе крупных поликлиник (80%), реже при медико-санитарных частях (10%).
Примерно 8% женских консультаций находятся в составе объединенного родильного дома. Самостоятельные женские консультации составляют не более 1%.
В настоящее время доказана целесообразность создания базовых женских консультаций как лечебно-консультативных и организационно-методических центров города и района, а также школ повышения квалификации врачей и среднего медицинского персонала.
Хорошие результаты дает работа выездных женских консультаций.
Работа женской консультации, так же как и других амбулаторно поликлинических учреждений, строится по участковому принципу. Акушерско-гинекологический участок охватывает примерно 2 терапевтических участка, следовательно, у 1 участкового акушера-гинеколога под наблюдением находится примерно 2000-2500 женщин.
В женской консультации оказываются различные виды лечебно диагностической помощи, осуществляется социально-правовая консультация. В дальнейшем улучшении акушерско-гинекологической помощи большое значение придается совершенствованию лабораторно-диагностической службы, созданию эндокринологических, иммунологических, биохимических лабораторий, кабинетов функциональной диагностики и лабораторий медицинской генетики.
Решающая роль в сохранении здоровья женщин и детей принадлежит профилактической работе женской консультации. Основные мероприятия должны проводиться в области первичной профилактики, в задачи которой входит наблюдение за женщинами не только в период беременности, но и в течение всей жизни с целью предупреждения заболеваний.
Наряду с первичной профилактикой не меньшее значение имеет вторичная профилактика, предусматривающая раннее выявление заболеваний, проведение соответствующего лечения и реабилитацию.
Существенную долю профилактической работы участкового акушера-гинеколога занимает наблюдение за женщинами в период беременности и в течение 1,5-2 лет после родов. Следует усилить работу врачей по гигиеническому воспитанию и санитарному просвещению, главное внимание следует уделять обращению женщин к участковому акушеру-гинекологу в ранние сроки беременности (до 12 нед).
Раннее обращение к врачу позволяет провести полное обследование и принять соответствующие меры при экстрагенитальных заболеваниях или акушерской патологии. Это, в свою очередь, способствует улучшению показателей здоровья и, в частности, снижению перинатальной смертности, частоты рождения недоношенных детей или детей с низкой массой тела.
Введено обязательное диспансерное наблюдение за женщинами репродуктивного возраста в течение 1,5 лет после родов. К сожалению, как показывают исследования, в этот период женщины почти не обращаются ни к акушеру-гинекологу, ни к врачам других специальностей, хотя у многих вследствие осложнений беременности и родов ухудшается течение имевшихся до беременности экстрагенитальных заболеваний.
Существенное значение в профилактике различных гинекологических заболеваний имеет профилактика абортов, которая должна предусматривать пропаганду предупреждения нежелательной беременности, внедрение современных контрацептивов.
В связи с относительно высоким распространением гинекологических заболеваний (исчерпанная или накопленная заболеваемость доходит до 300 на 1000 женщин) большое значение имеют профилактические осмотры, которые впервые выявляют до 70% различных гинекологических заболеваний. Однако с профилактической целью обращаются не более 30% женщин. Изучение эффективности диспансеризации женщин акушером-гинекологом показало, что в целом своевременность взятия на диспансерный учет не превышает 60%. Показатель колеблется от 100% при доброкачественных опухолях до 20,0% при воспалительных заболеваниях.
Стационарная медицинская помощь женщинам оказывается в акушерско-гинекологических отделениях объединенного родильного дома либо многопрофильной больницы. В последние годы в крупных городах появились специализированные родильные дома для женщин, страдающих невынашиванием беременности, имеющих иммунодефицитную беременность, а также различные соматические заболевания.
В результате совершенствования структуры акушерско-гинекологических стационаров доля коек для женщин с патологией беременности увеличилась до 30-35% коечного фонда, что дает возможность значительно расширить контингент госпитализированных беременных при первых признаках отклонений в их здоровье.
Особое внимание должно быть уделено работе приемного отделения. Во-первых, прием гинекологических больных и беременных необходимо проводить раздельно в самостоятельных помещениях, чтобы избежать контактов беременной с различными инфекциями. Во-вторых, прием беременных следует осуществлять в боксах, что также снижает возможность контакта здоровых беременных с заболевшими. Оправдана организация двух родильных отделений: физиологического и обсервационного.
Отделения для новорожденных оборудуют при физиологическом (палаты не больше чем на 4 койки) и обсервационном (палаты на 1-2 койки) родильных отделениях.
Во избежание возникновения различных внутрибольничных инфекций в родильном доме имеют значение не только правильная работа приемного отделения, но и соблюдение соответствующего санитарно-гигиенического режима. С этой целью в родильных отделениях палаты заполняют единовременно, проводится санитарно-гигиеническая подготовка помещений к приему родильниц и новорожденных.
Для оказания стационарной гинекологической помощи женщинам организуют гинекологические отделения для оперативного и консервативного лечения. В зависимости от мощности гинекологического стационара консервативное и оперативное отделения могут дифференцироваться по профилю заболеваний.
Для рационального использования коечного фонда, сокращения необоснованного пребывания женщин в стационаре все госпитализированные женщины должны быть максимально обследованы в женской консультации и при поступлении иметь подробную выписку из амбулаторной карты. В свою очередь, при выписке из стационара женщины должны получить подробные рекомендации по дальнейшему наблюдению за состоянием здоровья в женской консультации.
Амбулаторно-поликлиническую помощь детскому населению оказывает детская поликлиника, которая может быть самостоятельной или входить как структурное подразделение в объединенную детскую больницу. В районе прикрепления детская поликлиника обеспечивает лечебно-профилактическую помощь детям от рождения до 14 лет включительно (14 лет 11 мес 29 дней). Оказание медицинской помощи предусмотрено в поликлинике, на дому, в дошкольных учреждениях и школах. 75-85% детей начинают и заканчивают лечение в условиях детской поликлиники.
Работа детской поликлиники строится в соответствии с общими принципами лечебно-профилактической помощи (участковый принцип обслуживания и диспансерный метод работы). На педиатрическом участке - не более 700-800 детей от рождения до 14 лет включительно. Несмотря на значительное увеличение объема специализированной помощи в детской поликлинике (хирург, ортопед-травматолог, отоларинголог, психоневролог, офтальмолог, аллерголог и др.), ведущей фигурой остается участковый педиатр. Более 60% всех посещений приходится на долю участкового педиатра.
Все больные дети должны получать медицинскую помощь только на дому, поэтому непосредственно в детскую поликлинику обращаются лишь здоровые дети или имеющие хронические заболевания вне обострения. Более 90% всех посещений ребенка на дому приходится на долю участкового педиатра.
В задачи участкового педиатра, кроме оказания лечебной помощи, входит профилактическая работа со здоровыми детьми и имеющими хроническую патологию и нуждающимися в диспансерном наблюдении. Участковый педиатр должен знать особенности развития и формирования здоровья ребенка, условия воспитания здорового ребенка, вопросы профилактики возникновения и неблагоприятного течения заболеваний, особенно в раннем возрасте, роль и значение условий и образа жизни семьи. По существу, хороший участковый педиатр - это детский семейный врач.
Участковый педиатр обязан поддерживать постоянную связь с акушерско-гинекологическими учреждениями и обеспечивать преемственность в наблюдении за детьми, особенно при наличии факторов риска. Профилактическая работа в детской поликлинике со здоровыми детьми включает в себя профилактические осмотры участковым педиатром, когда родителям дают рекомендации по питанию, уходу за детьми, их физическому воспитанию, закаливанию, осмотры врачами-специалистами, проведение лабораторно-диагностического обследования и профилактических прививок.
Комплексные медицинские осмотры дают возможность выявлять заболевания на ранних стадиях, своевременно проводить лечение и соответственно предотвращать развитие хронического процесса.
Особое внимание должно быть уделено часто (4 заболевания в год и более) и длительно (более 40 дней в году) болеющим детям, поскольку у этих детей чаще развиваются различные хронические заболевания.
Дети 3-й, 4-й и 5-й групп здоровья, имеющие хроническое заболевание различной стадии компенсации, находятся под диспансерным наблюдением педиатра и специалистов.
Профилактическая работа как со здоровыми, так и с больными детьми включает в себя санитарно-просветительную работу, гигиеническое воспитание, эффективность которых в значительной мере определяется наглядностью и убедительностью. Санитарно-просветительные беседы проводятся и во время приема в поликлинике, и при посещении на дому, и на специальных занятиях. Большую роль в санитарно-просветительной работе играют кабинеты здорового ребенка, где родителей обучают основным правилам воспитания здорового ребенка, пропагандируют основы здорового образа жизни.
По результатам комплексных медицинских осмотров определяется группа здоровья у каждого ребенка.
Работа врача по системе «единого педиатра» была введена в нашей стране в 1952-1953 гг. Ребенок от рождения до 14 лет включительно наблюдается участковым педиатром в детской поликлинике. До 1953 г. дети первых 3 лет жизни наблюдались микро-педиатром, работающим в детской консультации, а дети старше 3 лет - макро-педиатром в детской поликлинике. Внедрение системы «единого педиатра» позволило ввести динамическое наблюдение за состоянием здоровья детей (до 14 лет включительно), но увеличило число контактов детей раннего возраста с более старшими детьми, что, естественно, способствовало росту заболеваемости. В связи с этим в работе детской поликлиники появился ряд принципиальных особенностей.
Во-первых, детскую поликлинику должны посещать только здоровые дети или страдающие хроническим заболеванием и не представляющие опасности в смысле распространения инфекции. Заболевшим детям медицинская помощь должна оказываться на дому до выздоровления.
Во-вторых, при посещении детской поликлиники все дети должны проходить через фильтр, где, как правило, дежурит наиболее опытная медсестра. На основании опроса о состоянии здоровья ребенка и причин посещения поликлиники, осмотра его кожи и зева, а при необходимости и термометрии она решает вопрос о возможности посещения поликлиники ребенком. В случае необходимости ребенка направляют в бокс, где его осматривает дежурный врач.
В-третьих, детей первых лет жизни, наиболее подверженных различным заболеваниям, целесообразно принимать в определенные дни недели.
В детской поликлинике есть школьно-дошкольное отделение, штаты которого устанавливаются из расчета 1 педиатр на 180-200 детей ясельного возраста, на 600 детей дошкольного возраста, на 2000 детей школьного возраста, на 200 детей в санаторных яслях, яслях-садах и садах, на 300 детей, обучающихся во вспомогательных школах; 1 медсестра на 100 детей, воспитывающихся в детских садах, на 700 детей, обучающихся в школах, на 50 детей, воспитывающихся в санаторных детских садах, на 300 детей, обучающихся во вспомогательных школах.
Рабочие места этих сотрудников находятся в соответствующих учреждениях, где организуют медицинское наблюдение за детьми, а в самой детской поликлинике располагается кабинет заведующего школьно-дошкольным учреждением.
Важным принципом работы детской поликлиники является оказание лечебной помощи детям с острыми заболеваниями на дому. Во время посещения больного ребенка на дому педиатр ставит предварительный диагноз заболевания, определяет тяжесть состояния ребенка, решает вопрос о возможности лечения на дому или в условиях стационара.
При организации стационара на дому поликлиника обеспечивает больного бесплатными медикаментами, при необходимости организует пост медсестры или посещения медсестрой несколько раз в день; врач посещает ребенка по показаниям, но не реже 1 раза в день до выздоровления.
Большой объем медицинской помощи на дому осуществляет врач скорой медицинской помощи. Ему, как правило, приходится сталкиваться с довольно тяжелой патологией, поскольку вызовы поступают по поводу внезапного заболевания (гипертермия, боли в животе, рвота, травмы, отравление и т.д.). В ряде случаев заболевшие дети нуждаются в госпитализации.
В последнее время развивается специальность «семейный врач» - врач общей практики, который наблюдает за здоровьем всех членов семьи, детей и взрослых.
Детские больницы различают по профилю (многопрофильная и специализированная), по системе организации (объединенная и необъединенная), по объему деятельности (различная коечная мощность). Детская больница включает в себя профильные отделения (педиатрическое, хирургическое, инфекционное), а те, в свою очередь, отделения по возрасту до 3 лет и по полу среди детей старше 3 лет. Кроме того, в больнице имеется лабораторно-диагностическая служба, патологоанатомическое отделение.
Приемное отделение в детских больницах состоит из приемно-смотровых боксов, число которых должно быть не менее 3% обще- го числа коек больницы. Кроме того, при приеме детей необходимо иметь сведения из санэпидотдела (санэпидцентра) о наличии
или отсутствии контактов с больными инфекционными заболеваниями и от педиатра о перенесенных детских инфекциях. Это позволяет правильно решить вопрос о госпитализации ребенка. В целях ограничения распространения внутрибольничной инфекции целесообразно предусматривать палаты на 1-2 койки для детей до 1 года, а для более старших детей не более чем на 4 койки.
Не меньшее внимание в детских больницах должно уделяться питанию, прежде всего особое внимание уделяют питанию детей первых лет жизни. Режим дня должен соответствовать возрасту ребенка.
Воспитательная и педагогическая работа с больными детьми является неотъемлемой частью лечебно-профилактической деятельности стационара и направлена на создание лечебно-охранительного режима. Матерей следует привлекать к уходу за детьми и шире практиковать госпитализацию детей в первую очередь первых 2-3 лет жизни вместе с матерями.
В процессе реформирования здравоохранения происходит сокращение числа коек не только для взрослых, но и в детских больницах, особенно в инфекционных. В то же время происходит некоторое увеличение числа специализированных коек.
Особое место в воспитании здорового ребенка принадлежит системе общественного воспитания и медицинской помощи в дошкольных учреждениях и школах.
Все учреждения общественного воспитания детей дошкольного и школьного возраста подразделяются в зависимости от возраста, состояния здоровья детей и социального положения семьи.
Типовым учреждением по воспитанию детей дошкольного возраста является детское дошкольное учреждение ясли-сад.
Существуют учреждения открытого типа (детские ясли, сады и школы), в которых дети проводят часть дня, и закрытого типа (дом ребенка, детский дом и школа-интернат), где дети относительно долго (или постоянно) находятся без родителей. Учреждения закрытого типа предназначены для воспитания и обучения детей-сирот, детей одиноких матерей, подкинутых детей, а также детей, родители которых лишены родительских прав.
Врач-педиатр, осуществляющий медицинскую помощь детям в подобных учреждениях, должен:
Осматривать всех вновь поступающих детей и рекомендовать комплекс медико-педагогических мероприятий, направленных на скорейшую адаптацию;
Проводить лабораторно-диагностическое обследование детей;
Осуществлять постоянный медицинский контроль за состоянием здоровья, физическим и нервно-психическим развитием;
Обеспечить проведение профилактических прививок;
Организовать комплексные осмотры врачами-специалистами;
Принимать активное участие в распределении детей на группы и классы в соответствии с анатомо-физиологическими и нервно-психическими особенностями;
Проводить комплекс профилактических мероприятий по предупреждению заноса и распространения инфекционных заболеваний.
Среди мероприятий по снижению заболеваемости детей необходимо уделять большое внимание профилактике тяжело протекающей адаптации к дошкольному учреждению.
Не меньшая роль в снижении заболеваемости детей принадлежит индивидуальной работе с часто болеющими детьми, а также с детьми, имеющими хронические заболевания.
Медицинская помощь женщинам и детям, проживающим в сельской местности, как и всему населению, оказывается поэтапно.
На 1-м этапе (сельский врачебный участок) обеспечивается в основном профилактическая, противоэпидемическая и в небольшом объеме лечебная помощь детям. В стационар сельской участковой больницы госпитализируются в основном дети с легкими формами заболевания, в тяжелых случаях помощь оказывают в центральной районной больнице, поскольку маломощные сельские участковые больницы недостаточно обеспечены врачами-педиатрами и помощь детям нередко оказывает терапевт.
Фельдшерско-акушерские пункты обеспечивают амбулаторно-поликлиническую помощь в основном беременным и детям первых лет жизни. В этих учреждениях работает фельдшер или патронажная медсестра.
Основным этапом оказания медицинской помощи детям всего района служит центральная районная больница (2-й этап). Работой больницы руководит районный педиатр, а в крупных районах вводится должность заместителя главного врача по детству и родовспоможению.
Еще достаточно высока доля детей, нуждающихся в лечении в соматических, общехирургических, инфекционных отделениях, но направленных на лечение в областные детские и общие больницы.
В соответствии с рекомендациями специалистов в центральных районных больницах целесообразно сосредоточить около 70% всего коечного фонда для детей, около 10% - в участковой больнице, а оставшиеся 20% коек предусмотреть для госпитализации детей в областном центре.
На педиатров и акушеров областного центра, кроме обеспечения высококвалифицированной специализированной медицинской помощи, возлагаются функции кураторов сельских районов в проведении организационно-методической и лечебно-консультативной работы.
Одной из важных, но еще далеко не решенных проблем остается организация медицинской помощи подросткам. В последнее время оказание амбулаторно-поликлинической помощи возлагается на детские поликлиники, следовательно, на врачей-педиатров. До этого при поликлиниках для взрослых функционировали подростковые кабинеты (они сохранились при ряде поликлиник).
Как отмечено в национальном проекте «Здоровье», на первых этапах основное внимание и организационные меры направлены на коренное улучшение наиболее массовой - первичной медицинской помощи. Однако не забыта и стационарная медицинская помощь. Акцент здесь поставлен на повышение ее качества за счет улучшения организации, усиления специализированных ее видов, особенно интенсивного внедрения высоких медицинских (т.е. сложных, дорогостоящих) технологий, создание современных диагностических и лечебных центров на всей территории нашей страны. Предполагается построить не менее 15 таких центров уже в ближайшие годы, модернизировать устаревшую материально-техническую, ресурсную базы стационаров. Предполагается также последовательное существенное повышение заработной платы работникам больничных учреждений с тем, чтобы через небольшое число лет их материальное положение не отставало от участковых терапевтов, педиатров, работников «скорой медицинской помощи».
В национальном проекте «Здоровье» большое внимание уделено охране материнства и младенчества - педиатрической и акушерско-гинекологической помощи. Будет достигнуто массовое обследование новорожденных для улучшения диагностики и особенно выявлению наследственных заболеваний, что скажется на сокращении инвалидизации детей. Начата работа по обеспечению стационарных учреждений родовспоможения современным диагностическим и лечебным оборудованием; запланировано строительство 20 перинатальных центров. Уже в 2006 г. готовится по современным программам почти 5 тыс. участковых терапевтов и педиатров, 1500 врачей общей практики (семейной врач); в 2007 г. это число увеличится более чем на 1 тыс. специалистов. Значительно увеличиваются средства федерального бюджета по оказанию медицинской помощи женщинам в период беременности и родов (10,5 млрд - руб. в 2006 г. и 14,5 млрд руб. в 2007 г.). Вводятся родовые сертификаты. За каждый такой сертификат в случае благоприятных родов женская консультация получает 2 тыс. руб., а родильный дом - 5 тыс. руб. Это не только скажется на качестве медицинской помощи и ко всему повышении рождаемости, но и на заработной плате медицинских работников этих учреждений. В 2007 г. размер сертификатов увеличится, и будет выделяться 2 тыс. руб. детской поликлинике за диспансерное наблюдение каждого ребенка.
Родовые сертификаты выделяются и самим женщинам - с 30 недели беременности. Стоимость родового сертификата в женской консультации увеличится до 3 тыс. руб., в родильных домах - до 7 тыс. руб. Вводятся также специальные пособия - 1,5 тыс. руб. за первого ребенка и 3 тыс. руб. - за второго или 40% заработной платы. Введен материальный сертификат при рождении - на ипотеку, образование ребенка или в накопительную часть пенсии. Воспользоваться сертификатом возможно по достижению ребенком 3 лет.
Заключение
Данные проблемы указывают на целесообразность создания единой, современной системы учета, анализа, а следовательно, и оперативного управления временной нетрудоспособностью, увязанной с системой качества лечения еще на этапе незаконченного случая временной нетрудоспособности. Ее создание позволит оперативно управлять состоянием экспертизы временной нетрудоспособности и качества лечения, а следовательно, приведет к сокращению выплат пособий по временной нетрудоспособности, а сэкономленные средства позволит использовать на реабилитацию больных.
Список использованной литературы
Бедный М.С. Демографические факторы здоровья. - М.: Финансы и статистика, 1984. - 246 с.
Бедный М.С. Медико-демографическое изучение народонаселения. - М.: Статистика, 1979. - 223 с.
Бедный М.С. Продолжительность жизни / Статистика, факторы, возможности увеличения. - М.: Статистика, 1967. - 216 с.
Бедный М.С., Дмитриев В.И., Ивакина В.Н. и др. Современные тенденции смертности населения трудоспособного возраста Дальнего Востока (программа и методика исследования). - МЗ РСФСР, 1982. - 114 с.
Белицкая Е.Я. Проблемы социальной гигиены. - Л.: Медицина, 1970. - 399 с.
Боярский А.Я., Шушерин П.П. Демографичекая статистика. - М., 1951. - 343 с.
Боярский А.Я. Население и методы его изучения. - М. - Статистика, 1975. - 260 с. ред.С.П.Ярмоменко. - 1994. - С.68.
Размещено на Allbest.ru
Подобные документы
Правовое регулирование охраны здоровья населения Краснодарского края. Государственные гарантии по предоставлению населению медицинской и лекарственной помощи. Основные принципы охраны здоровья граждан, добровольное и обязательное медицинское страхование.
контрольная работа , добавлен 27.11.2009
Характеристика сущности и основных видов медицинской помощи – врачебных, сестринских или иных, связанных с ними услуг, оказываемых производителями медицинских услуг и лечебно-профилактическими учреждениями. Перечень главных принципов охраны здоровья.
контрольная работа , добавлен 24.10.2011
Сущность государственной социальной помощи населению, ее основные формы и методы. Особенности оказания адресной социальной помощи населению, ее проблемы и дальнейшие перспективы. Специфика оказания адресной социальной помощи в Рязанской области.
курсовая работа , добавлен 17.10.2011
Объект, предмет и категории теории социальной работы. Современные концепции и модели социальной работы. Сущность и содержание технологий социальной адаптации. Социальная реабилитация: сущность и содержание. Оказание социально-медицинской помощи населению.
шпаргалка , добавлен 12.05.2013
Понятие и основные принципы правового регулирования, его определение и механизм. Особенности оказания медико-социальной помощи отдельным группам населения, его нормативно-правовое обоснование. Оказание медицинской помощи городскому и сельскому населению.
контрольная работа , добавлен 06.12.2010
Аспекты организации социальной помощи детям, попавшим в трудные жизненные ситуации. Практика организации социальной помощи детям, попавшим в трудные жизненные ситуации, на примере ГУСОСРЦН "Алые паруса". Работа с родителями неблагополучных детей.
дипломная работа , добавлен 30.10.2008
Правовые основы социальной работы с семьей. Содержание работы Центра социальной помощи семье и детям. Защита материнства и детства как интегральное научное направление: методологические принципы исследования. Методика социальной работы с подростками.
дипломная работа , добавлен 16.08.2016
Личность как субъект профессиональной деятельности. Общая характеристика статусов и профессионально важных качеств сотрудников социального центра помощи населению. Экспериментальное исследование и анализ взаимозависимости между данными понятиями.
дипломная работа , добавлен 12.11.2012
Нормативно-правовое обеспечение социальной защиты населения в системе здравоохранения. Основные принципы охраны здоровья населения в Российской Федерации. Контроль качества предоставления медицинской помощи. Основные направления медико-социальной работы.
контрольная работа , добавлен 23.12.2013
Рассмотрение историографии и современного состояния исследований социальной помощи детям. Государственные концепции помощи беспризорным детям в России в разные исторические периоды. Значение исторического опыта для современной социальной педагогики.
ЦЕЛЬ ЗАНЯТИЯ: изучить общие положения об организации лечебно-профилактической помощи детям и подросткам в РФ, знать задачи, структуру и организацию работы детской поликлиники. Изучить особенности организации работы в детских больницах, функциональные обязанности медицинского персонала. Овладеть методикой расчета и анализа показателей работы детской поликлиники и больницы.
МЕТОДИКА ПРОВЕДЕНИЯ ЗАНЯТИЯ: Студенты самостоятельно готовятся к практическому занятию по рекомендованной литературе и выполняют индивидуальное домашнее задание. Преподаватель в течение 10 минут проверяет правильность выполнения домашнего задания и указывает на допущенные ошибки, проверяет степень подготовки с использованием тестирования и устного опроса. Затем студенты самостоятельно по годовому отчету лечебно-профилактического учреждения производят вычисление общих и специальных показателей деятельности детской поликлиники и стационара детской больницы. Анализируют полученные данные и формулируют заключение. В конце занятия преподаватель проверяет самостоятельную работу студентов.
КОНТРОЛЬНЫЕ ВОПРОСЫ:
1. В чем принципиальные отличия в организации работы детской поликлиники от поликлиники для взрослого населения?
2. Для чего организован фильтр в детской поликлинике? Каковы функциональные обязанности медицинской сестры работающей в фильтре.
3. Каков порядок работы и функции регистратуры в детской поликлинике?
4. Каково содержание и организация работы педиатрического отделения детской поликлиники?
5. Каковы функциональные обязанности участкового педиатра и участковой медицинской сестры?
6. В чем выражается преемственность в работе детской поликлиники, родильного дома, женской консультации, центра ГСЭН и др. учреждений?
7. Как осуществляется диспансеризация детского населения?
8. С какой частотой наблюдает педиатр здорового ребенка на участке? Каковы цели каждого из этих патронажей?
9. Что представляет собой комплексная оценка состояния здоровья детей?
10. Как проводится противоэпидемическая и санитарно-просветительная работа в детской поликлинике?
11. Какие существуют общие и специальные показатели деятельности детской поликлиники? Какова методика их вычисления и оценки?
12. Каковы особенности структуры и организации работы детской больницы?
13. Назовите основные показатели деятельности стационара детской больницы.
Основными принципами лечебно-профилактической помощи детям являются:
Непрерывность в наблюдении за здоровьем ребенка с первых дней жизни;
Преемственность в работе врачей, оказывающих лечебно-профилактическую помощь детям;
Этапность в лечении - поликлиника, стационар, санаторий.
К учреждениям, оказывающим лечебно-профилактическую помощь детям относятся: детские городская и краевая больницы, специализированные детские больницы, диспансеры, детские городские поликлиники, детские стоматологические поликлиники, учреждения по охране материнства и детства (дома ребенка, родильные дома), детские бальнеологические и грязелечебницы, санатории, детские отделения стационаров и поликлиник общего профиля.
Детская поликлиника - лечебно-профилактическое учреждение, оказывающее амбулаторно-поликлиническую помощь детям и подросткам до 18 (17 лет 11 месяцев 29 дней включительно) лет. Детские поликлиники организуются в целях обеспечения детей, не нуждающихся в госпитализации, доступной и качественной первичной медико-санитарной, квалифицированной и специализированной помощью, направленной на профилактику, снижение уровня заболеваемости, детской инвалидности, младенческой и детской смертности. В зависимости от числа врачебных должностей выделяют пять категорий городских детских поликлиник. В настоящее время в городах преимущественно функционирую крупные поликлиники (1-2 категории), имеющие достаточный набор помещений, высококвалифицированные кадры, необходимые лечебно-диагностические кабинеты (рентгеновский, физиотерапевтический, лечебной физкультуры, массажа, водолечения, грязелечения и др.).
Таблица №1.
Оптимальный режим работы детских поликлиник: с 8 часов до 20 часов в рабочие дни, а в выходные дни до 14 часов. Детская поликлиника работает по участковому принципу. Вся обслуживаемая поликлиникой территория разделена на участки. На педиатрическом участке в норме проживает 800 детей и для их обслуживания выделяется 1 должность врача-педиатра и 1,5 должности участковой медсестры. Кроме того, в детской поликлинике предусмотрены должности врачей-педиатров и медсестер (фельдшеров) для оказания лечебно-профилактической помощи в дошкольных учреждениях, школах и отделения специализированной медицинской помощи. Основным методом в обслуживании детей является метод диспансеризации.
Основные задачи детской поликлиники:
Организация и проведение профилактических мероприятий в поликлинике, на дому, в дошкольных учреждениях и школах – диспансеризация детей (активное и динамическое наблюдение за здоровьем детей), санитарно-просветительная работа, пропаганда здорового образа жизни, проведение противоэпидемических мероприятий совместно с центрами ГСЭН;
Оказание квалифицированной и специализированной лечебной помощи в поликлинике и на дому;
Качественное проведение клинико-экспертной работы - экспертиза временной и стойкой нетрудоспособности;
Своевременная госпитализация детей, нуждающихся в стационарном лечении, с предварительным максимальным обследованием;
Соблюдение преемственных связей с другими ЛПУ: женскими консультациями, родильными домами, детскими больницами и санаториями, диспансерами.
Основным направлением деятельности детской поликлиники, является профилактическая работа, осуществляющаяся путем:
1. проведения дородового патронажа беременных женщин;
2. учета детского населения и диспансеризации здоровых, больных и детей из группы риска соответственно возрасту, особенностям нервно-психического и физического развития;
3. вакцинации детей;
4. подготовки детей к поступлению в дошкольные и общеобразовательные учреждения;
5. предупреждения инфекционных заболеваний;
6. санитарно-просветительной работы с целью гигиенического воспитания и прививания навыков по рациональному питанию, уходу, закаливанию, оздоровлению и пропаганде здорового образа жизни среди детей, их родителей и членов семьи.
Детскую городскую поликлинику возглавляет главный врач, который непосредственно руководит всей ее деятельностью: обеспечивает своевременность, доступность и качество всех видов лечебно-профилактической помощи детям, осуществляет планирование, финансирование, устанавливает штат, организует работу сотрудников, анализирует результаты работы, отвечает за оснащение медицинским оборудованием, хозяйственным инвентарем. Штат медицинского и педагогического персонала в детской поликлинике устанавливается исходя из следующих нормативов: на 10 тысяч детей прикрепленных к поликлинике предусматривается - 12,5 должностей участковых педиатров, 0,5 ставки детского хирурга, 0,75 ставки травматолога-ортопеда, 1,25 ставки отоларинголога, по 1,5 ставки офтальмолога и невролога, а также должности других специалистов. Для обеспечения работы в дошкольных и школьных учреждениях дополнительно выделяются 1 должность врача-педиатра из расчета на: 180 -200 детей в детских яслях, 600 детей детских садов, 1200 учащихся образовательных учреждений.
В структуре детской поликлиники имеются свои особенности, так, в отличие от поликлиник, обслуживающих взрослое население, в детской поликлинике предусмотрено два входа. Через главный вход (вход для здоровых детей) заходят дети, не имеющие симптомов острых инфекционных заболеваний. Все заболевшие дети должны обслуживаются на дому, однако, если родители по тем или иным причинам приводят заболевшего ребенка в поликлинику, они должны войти во вход для больных детей, который ведет в помещение называющееся фильтром. Там работает опытная медицинская сестра, которая опрашивает, осматривает ребёнка, ставит предварительный диагноз и решает – может ли ребенок посетить поликлинику или нуждается в консультации врача и изоляции. Если есть подозрение на инфекцию, то ребёнка помещают в бокс, где его осматривает врач, вызванный медицинской сестрой. После осмотра врача и назначения необходимых лечебных мероприятий ребенка через отдельный выход из бокса отправляют домой или при показаниях на машине скорой помощи перевозят в стационар. Бокс, в котором находился больной, дезинфицируют.
В вестибюльном помещении должна быть сосредоточена информация об услугах поликлиники, пространственной и функциональной структуре учреждения. В детских поликлиниках у входа следует предусматривать помещение для хранения детских колясок, а в вестибюле - предусматривать столы для пеленания грудных детей.
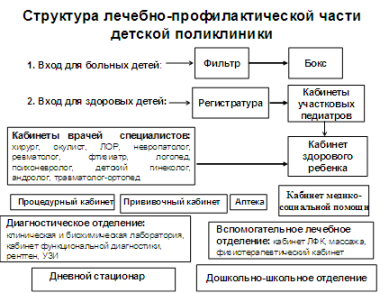
Основной фигурой, оказывающей амбулаторно-поликлиническую помощь детям, является участковый педиатр. Согласно приказа Министерства здравоохранения и социального развития Российской Федерации «Об организации деятельности врача-педиатра участкового» от 18 января 2006 г. N 28 - на должность врача-педиатра участкового назначается специалист, имеющий высшее медицинское образование по специальности "педиатрия" или "лечебное дело" и сертификат специалиста по специальности «педиатрия». Врач-педиатр участковый осуществляет свою деятельность в медицинских организациях преимущественно муниципальной системы здравоохранения, оказывающих первичную медико-санитарную помощь детям: детских поликлиниках; амбулаториях; стационарно-поликлинических учреждениях. Врач-педиатр участковый оказывает первичную медико-санитарную помощь контингенту, сформированному преимущественно по территориальному принципу и на основе свободного выбора врача пациентами. Нагрузка участкового педиатра составляет: 5 человек на 1 час приема в поликлинике, 7 - при профилактических осмотрах и 2 - при обслуживании на дому. Цель работы участкового педиатра заключается в сохранении здоровья, снижении заболеваемости и смертности детей всех возрастов, обеспечении оптимального физического и нервно-психического развития детей.
Функциональные обязанности участкового педиатра:
Формирует врачебный участок из прикрепленного контингента;
Проводит динамическое медицинское наблюдение за физическим и нервно-психическим развитием детей;
Проводит диагностическую и лечебную работу на дому и в амбулаторных условиях;
Осуществляет работу по охране репродуктивного здоровья подростков;
Проводит первичный патронаж новорожденных и детей раннего возраста в установленные сроки;
Организует и принимает участие в проведении профилактических осмотров детей раннего возраста, а также детей в декретированные возрастные сроки;
Разрабатывает комплекс лечебно-оздоровительных мероприятий, обеспечивает контроль за выполнением режима, рационального питания, своевременного проведения мероприятий по профилактике у детей алиментарных расстройств, рахита, анемии и других заболеваний;
Обеспечивает своевременное направление детей на консультации к врачам-специалистам, при соответствующих показаниях - на госпитализацию;
Обеспечивает проведение иммунопрофилактики детей;
Проводит динамическое наблюдение за детьми с хронической патологией, состоящими на диспансерном наблюдении, их своевременное оздоровление и анализ эффективности диспансерного наблюдения;
Обеспечивает подготовку детей к поступлению в образовательные учреждения;
Обеспечивает поступление информации о детях и семьях социального риска в отделение медико-социальной помощи детской поликлиники, органы опеки, попечительства;
Обеспечивает работу стационара на дому;
Обеспечивает выполнение индивидуальных программ реабилитации детей-инвалидов;
Обеспечивает проведение дополнительного лекарственного обеспечения детей, имеющих право на получение набора социальных услуг;
Выдает заключение о необходимости направления детей в санаторно-курортные учреждения;
Обеспечивает проведение мероприятий по профилактике и раннему выявлению у детей гепатита B и C, ВИЧ-инфекции;
Осуществляет диспансерное наблюдение детей с наследственными заболеваниями, выявленными в результате неонатального скрининга, и патронаж семей, имеющих детей указанной категории;
Своевременно направляет извещения в установленном порядке в территориальные органы санэпиднадзора о случаях инфекционных заболеваний и поствакцинальных осложнениях;
Обеспечивает медицинскую помощь юношам в период подготовки к военной службе;
Проводит работу по врачебному консультированию и профессиональной ориентации с учетом состояния здоровья детей;
Проводит подготовку медицинской документации по переводу детей по достижении соответствующего возраста в городскую (районную) поликлинику;
Руководит деятельностью среднего медицинского персонала, осуществляющего оказание первичной медико-санитарной помощи;
Ведет медицинскую документацию в установленном порядке, анализируя состояние здоровья прикрепленного контингента к врачебному педиатрическому участку и деятельность врачебного педиатрического участка;
Систематически повышает свою квалификацию.
В труднодоступных и отдаленных районах, в сельской местности с недостаточным числом врачей-педиатров возможно проведение диспансерного наблюдения детей из прикрепленного контингента, в том числе детей раннего возраста, врачом общей практики (семейным врачом) (в соответствии с пунктом 9 Порядка осуществления деятельности врача общей практики (семейного врача), утвержденного приказом Министерства здравоохранения и социального развития Российской Федерации от 17 января 2005 г. N 84 "О порядке осуществления деятельности врача общей практики (семейного врача)" (зарегистрирован в Минюсте России 21 февраля 2005 г., N 6346), с последующим направлением детей с отклонениями в состоянии здоровья к врачам-специалистам.
Диспансерный метод широко используется участковым педиатром для улучшения состояния здоровья детского населения. Профилактические осмотры являются первым и обязательным этапом в диспансеризации детского населения. Объем и содержание профилактических осмотров должны соответствовать возрастному, физическому, функциональному и нервно-психическому развитию ребенка. Проведение профилактических медицинских осмотров детей предусмотрено Программой государственных гарантий оказания бесплатной медицинской помощи населению, то есть, гарантировано государством. Обязательное проведение профилактических медицинских осмотров детей в определенные возрастные периоды предусмотрено рядом приказов Минздрава и Министерства здравоохранения и социального развития России: №186/272 от 1992 г., №151 от 1997 г., №154 от 1999 г., №241 от 2000 г., №623 от 2003г., №28 от 2006г. Эти приказы являются действующими на настоящий момент. В связи с тем, что профилактическая работа гарантирована государством, проведение профосмотров в муниципальных поликлинических учреждениях является бесплатным. Участковый педиатр и медицинская сестра в первые два дня после выписки ребенка из роддома проводят на дому совместный активный профилактический осмотр (патронаж) новорожденного. Первый год жизни ребенка чрезвычайно важен с точки зрения становления функции всех органов и систем организма, нервно-психического развития, поэтому необходимо регулярное медицинское профилактическое наблюдение за малышом. Активные посещения новорожденного на дому проводятся участковым педиатром на 10-й, 14-й и 21-й дни жизни ребенка, далее – ежемесячно мама с малышом посещает участкового педиатра в поликлинике. При осмотре педиатр уточняет антропометрические параметры (массу и длину тела, окружность грудной клетки и головы, оценивает состояния швов и родничков на голове), оценивает нервно-психическое и физическое развитие, функциональное состояние других органов и систем. Даются рекомендации по уходу за ребенком, по его питанию, другие советы для обеспечения здорового роста и развития. В возрасте 1 месяца, наряду с педиатром, малыша осматривают невролог, ортопед, офтальмолог, хирург. Кроме того, в 1 месяц жизни проводится вторая вакцинация против вирусного гепатита В (первая - обычно проводится в роддоме в первые 12 часов жизни ребенка). Прививка выполняется после осмотра педиатром для исключения острых заболеваний. По результатам профилактического осмотра в зависимости от состояния здоровья малыша, врач может назначить дополнительные исследования (общий анализ крови и мочи, исследования кала и пр.).
Невропатолог (невролог) выяснит, правильно ли происходит развитие нервной системы ребенка, проверит, научился ли он держать голову, реагирует ли на резкие звуки, на свет и т.д. Именно в этом возрасте чаще всего выявляются перинатальные, то есть возникшие в период беременности и родов, поражения центральной нервной системы. Невролог даст рекомендации по поводу оздоровительного массажа, гимнастики, посещения бассейна, а при необходимости - назначит медикаментозное лечение.
Ортопед оценит развитие костно-мышечной системы ребенка, а также исключит наличие какой-либо врожденной патологии развития (например, врожденная косолапость, врожденный подвывих или вывих тазобедренного сустава и др.), может быть назначено ультразвуковое или рентгенологическое исследование тазобедренных суставов. Чем раньше специалист заметит отклонение в развитии опорно-двигательного аппарата малыша, тем эффективнее будет лечение.
Офтальмолог проводит осмотр глазного дна, что особенно важно у недоношенных детей (выявление ретинопатии), исключает слепоту, дакриоцистит – воспаление слезного мешка и т.д.
Профилактические осмотры педиатра с 1 месяца жизни ребенка до достижения 1-го года становятся ежемесячными. В возрасте 3 месяцев наряду с педиатром ребенок должен быть осмотрен теми врачами-специалистами, осмотр которыми не был проведен в 1 месяц. Делаются обязательные анализы крови, мочи, кала. Другие обследования в этом возрасте назначаются по показаниям. В соответствии с Национальным календарем профилактических прививок (при отсутствии противопоказаний) ребенок прививается от дифтерии, столбняка, полиомиелита и коклюша. Вторая и третья прививки от данных инфекций проводятся в возрасте 4,5 и 6 месяцев. Следует помнить, что предварять каждую прививку, в каком бы возрасте ее ни делали, должен осмотр педиатра. В возрасте 9 месяцев, наряду с осмотром педиатра, ребенка осматривает детский стоматолог. Именно в этом возрасте необходимо контролировать прорезывание и рост зубов. Родители должны получить советы по уходу за полостью рта ребенка, научиться контролировать правильность роста зубов, формирования прикуса.
В год, помимо профилактического осмотра у педиатра, необходимо посетить невролога, хирурга и ортопеда. Также малышу надо будет провести реакцию Манту, а затем прививки против кори, эпидемического паротита и краснухи. Является обязательным проведение анализов крови, мочи, кала на яйца глистов.
На втором году жизни при отсутствии жалоб на здоровье ребенка осмотры педиатром осуществляются с кратностью 1 раз в 3 месяца. Один раз в течение года (обычно, в возрасте 18 месяцев) проводится лабораторное обследование (анализы крови, мочи, кала). Кроме того, предусмотрен обязательный однократный осмотр стоматологом. В возрасте 18 месяцев ребенка необходимо ревакцинировать против дифтерии, коклюша, столбняка, полиомиелита, а в возрасте 20 месяцев – против полиомиелита.
На третьем году жизни педиатр осматривает ребенка два раза в год. В 3 года – перед поступлением ребенка в дошкольное образовательное учреждение, наряду с педиатром и врачами-специалистами, ребенка в поликлинике осматривает дерматолог, консультирует логопед, а в детском саду – педагог или психолог. В возрасте от 4 до 7 лет профилактический осмотр проводится педиатром один раз в год. В 5 или 6 лет – за год до поступления в школу объем обследования такой же, как в 3 года. В 6 или 7 лет - перед школой объем обследования аналогичен предыдущему.
Школьники ежегодно осматриваются педиатром и стоматологом. В 7 или 8 лет – по окончании первого класса школы ребенок проходит комплексный медицинский осмотр, в котором участвуют врачи-специалисты, однако из обязательного объема обследования исключаются дерматолог, логопед. В 10 лет – переход к предметному обучению в школе, начало подросткового периода развития - к традиционному объему врачебного, лабораторного и инструментального обследования добавляется осмотр эндокринологом, девочек – гинекологом, всем проводится электрокардиография (ЭКГ). В 12 лет - период начала интенсивного полового созревания дополнительно к объему предшествующего осмотра проводится осмотр мальчиков урологом. В 14 - 17 лет объем профилактических осмотров аналогичен тому, который проводится в 12-летнем возрасте; в 15 или 16 лет проводится однократное флюорографическое обследование. Обращает на себя внимание уменьшение с каждым годом количества подростков с первой группой здоровья: с 33,9% в 1998 до 25% в 2005году. Все это позволяет думать, что школьный и подростковый возраст наиболее уязвим для неблагоприятных факторов внешней среды: кислородное голодание, плохое освещение в школах, отсутствие необходимой по росту школьной мебели, недостаточное количество свежих овощей и фруктов, мясо - молочных продуктов в рационе питания. Имеет значение и гиподинамия школьников, недоступность оздоровительных комплексов из-за высокой платы за пользование ими.
Результаты медосмотра заносятся в основной медицинский документ детской поликлиники - «Историю развития ребенка». Данный документ имеет юридическую силу, и на основании сведений, содержащихся в нем, принимаются все решения (в том числе экспертные), касающиеся состояния здоровья ребенка. Если профилактический осмотр проводится перед оформлением малыша в детский сад или школу, то сведения о состоянии здоровья в образовательном учреждении заносятся в «Медицинскую карту ребенка для образовательных учреждений дошкольного, начального общего, основного общего, среднего (полного) общего образования, учреждения начального и среднего профессионального образования, детских домов и интернатов» (форма №02б/у-2000). В этом документе будут накапливаться сведения о состоянии здоровья ребенка из года в год, до тех пор, пока он не достигнет семнадцати лет. Этот документ будет сопровождать его во всех образовательных учреждениях (хранится в детском саду, а затем в школе или другом образовательном учреждении). Кроме того, совсем не обязательно проходить профилактический осмотр за один день, как практикуется в детских садах и школах. Сначала стоит посетить медицинскую сестру (проведение доврачебного обследования) и педиатра, который осмотрит ребенка и порекомендует примерный план посещений специалистов.
Педиатр должен стать для родителей главным врачом, к которому стекается информация о здоровье и условиях жизни ребенка от всех других специалистов и педагогов. Если при проведении профилактического медицинского осмотра у ребенка выявляется заболевание, то он должен быть дополнительно обследован (консультации специалистов, лабораторное, инструментальное обследование) и ему должен быть поставлен точный диагноз. Объем обследований определяется в соответствии с диагностическими стандартами, утвержденными для данного заболевания (приказ №151, 1997 г). Дети с хронической патологией также проходят медосмотр в соответствующие сроки. Кроме того, такие дети находятся под диспансерным наблюдением, алгоритм проведения которого (кратность осмотров, перечень специалистов, диагностических процедур) определяется заболеванием (приказ №151, 1997 г).
Профилактические медицинские осмотры детей, посещающих образовательные учреждения (в т.ч. дошкольные), организуются врачами и средним медицинским персоналом прикрепленным к данному учреждению и администрацией образовательного учреждения. Форма проведения (в детском дошкольном учреждении, школе - чаще или в поликлинике - реже) выбирается администрациями поликлиники и образовательного учреждения в зависимости от имеющихся возможностей. При этом соблюдается право родителей на присутствие при проведении осмотра ребенка. Обязательным является присутствие родителей или других членов семей при проведении профилактического осмотра в поликлинике в том случае, если малыш не посещает образовательное учреждение. Для проведения профилактических осмотров детей (преимущественно первых трех лет жизни) в поликлинике рекомендуется выделять «День здорового ребенка», как правило, во вторник или четверг – дни наименьшей нагрузки на амбулаторном приеме.
Одним из первоочередных организационных мероприятий в детской поликлинике должно быть создание отделения здорового ребенка, в состав которого входят кабинеты по профилактической работе, в том числе кабинет здорового ребенка, прививочный кабинет и др.
Основными задачами кабинета здорового ребенка являются: пропаганда здорового образа жизни в семье; обучение родителей основным правилам воспитания здорового ребенка (режим, питание, физическое воспитание, закаливание, уход); санитарное просвещение родителей в вопросах гигиенического воспитания детей, профилактики заболеваний и отклонений в развитии.
Кабинет здорового ребенка и холлы детской поликлиники оформлены санитарными бюллетенями, освещающими оптимальный режим дня ребенка, технику массажа и гимнастики в разные периоды жизни ребенка, наборы игрушек для разных возрастов, набор одежды в зависимости от возраста и времени года. Кабинет также оснащен достаточной информацией по физическому и нервно-психическому развитию ребенка первого года жизни, вскармливанию, приготовлению пищи, соков, уходу за ребенком. Имеется методическая литература по закаливанию детей в холодное и теплое время года. Все это используется медсестрой кабинета здорового ребенка для выявления отклонений в нервно-психическом развитии ребенка, а также для обучения родителей. Кабинет работает в две смены, его посещают дети первого года жизни не реже 1 раза в 2 месяца, на втором году 4 раза.
Лечебно-диагностическая помощь детям осуществляется путем:
1) активного посещения на дому больного ребенка врачом, медицинской сестрой;
2) проведения приема участковыми педиатрами больных детей в периоде реконвалесценции в детской городской поликлинике (детском отделении городской поликлиники);
3) проведения консультативного приема у специалистов;
4) консультации заведующих отделениями, заместителя главного врача, консилиума;
5) организации стационаров на дому, дневных стационаров;
6) проведения лечебно-диагностических процедур, в том числе восстановительного лечения, реабилитации;
8) выдачи больничных листков матери или иному лицу, непосредственно осуществляющему уход за больным ребенком;
9) проведения отбора и направления больных на восстановительное лечение, медицинскую реабилитацию в санатории и реабилитационные центры, в специальные организации образования.
О качестве лечебно-профилактической работы в детской поликлинике можно судить по таким показателям как: 1. Уровень общей заболеваемости детей и в том числе 1 года жизни (уровень заболеваемости дифтерией, коклюшем, полиомиелитом, корью, туберкулезом, острыми кишечными заболеваниями и т.д.), 2. Распределение детей по группам здоровья, в том числе 1 года жизни, 3. Доля детей 1 года жизни, находящихся на грудном вскармливании до 4 месяцев, 4. Охват прививками, 5. Младенческая смертность, 6. Неонатальная смертность, 7. Удельный вес детей, умерших в стационаре через 24 часа после поступления и другие.
Детская поликлиника осуществляет плановую госпитализацию детей в стационар детской больницы. Плановая госпитализация ребенка возможна при наличии направления и подробной выписки из истории развития ребенка о начале заболевания, лечении и результатах анализов, проведенных в поликлинике. Кроме того, должны быть сведения о развитии ребенка, всех перенесенных соматических и инфекционных заболеваниях; справка из центра ГСЭН об отсутствии контакта с инфекционными больными дома, в детских учреждениях и школе (срок действия справки - 24 ч); справка о прививках.
Организация работы стационара детской больницы имеет много общего с организацией работы больниц для взрослых, однако имеются и свои особенности.
Основные задачи детской больницы:
Восстановительное лечение, которое включает диагностику заболевания, лечение, неотложную терапию и реабилитацию.
Апробация и внедрение в практику здравоохранения современных методов лечения, диагностики и профилактики, основанных на достижениях медицинской науки и техники.
Создание лечебно-охранительного режима.
Проведение противоэпидемических мероприятий и профилактика внутрибольничной инфекции.
Проведение санитарно-просветительной работы.
Повышение качества лечебно-профилактической помощи.
Приемное отделение детской больницы должно быть оснащено боксами. Наиболее удобными для работы являются индивидуальные боксы Мельцера - Соколова, которые включают в себя предбоксник, палату, санитарный узел, шлюз для персонала. В небольших больницах при отсутствии боксов для приема детей должно быть предусмотрено не менее 2-3 одноместных палат. Наличие боксов позволяет вести одновременно прием нескольких детей, а в случае поступления ребенка с неясным диагнозом – оставить его для наблюдения и необходимого обследования до уточнения диагноза на 1-2 суток.
Отделение приема и выписки больных осуществляет: медицинский осмотр, первичную диагностику и сортировку поступающих детей; изоляцию детей, имевших контакт с инфекционными больными; оказание первой неотложной помощи; санитарную обработку; учет движения больных; справочно-информационное обеспечение. Изолированный прием каждого ребенка легче всего проводить при наличии в приемном отделении боксов. Каждый бокс имеет 1 или 2 койки. Общее число боксов в приемном отделении соматической больницы планируют из расчета 5% от числа коек в стационаре.
Важным звеном в организации медицинской помощи новорожденным детям явилось создание сети педиатрических отделений для новорожденных и недоношенных детей в составе детских больниц. Палаты для детей в возрасте до года боксируются. Отделения для новорожденных и недоношенных детей полностью изолируют от всех других отделений и служб детской больницы. Больных детей размещают в боксах с учетом возраста в днях, характера заболевания и данных эпидемической обстановки родильных домов. В отделениях строго выполняется санитарно-противоэпидемический режим. Общее число коек в отделениях для больных новорожденных детей планируют из расчета 5 коек на 1000 родившихся живыми доношенных детей. В отделениях для недоношенных детей - из расчета 4 койки на 1000 родившихся живыми доношенными и недоношенными.
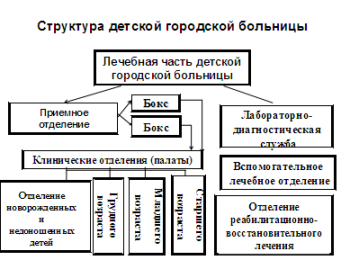
Отделения могут иметь: приемно-смотровые помещения, отдельно от общего приемного отделения больницы, палаты- боксы; палату интенсивной терапии; процедурный кабинет; выписную комнату; ординаторскую комнату и комнату заведующего отделением; комнату старшей медсестры и для хранения медикаментов; помещения для сцеживания грудного молока; материнские комнаты, столовая, буфетная, комната отдыха. При наличии боксов - прием больных детей осуществляется непосредственно в боксы. В каждом боксе размещается по 1-2 койки.
Каждый бокс имеет предбоксник. Внутренние стены бокса и предбоксника - стеклянные, окна оборудованы верхними фрамугами. В боксе имеется подводка горячей и холодной воды, раковины для обработки рук персонала и подмывания детей, детская ванна, бактерицидные облучатели и централизованная подводка кислорода. В боксе устанавливают: детские кроватки соответственно возрасту (0,9х0,46х0,75 метра) с индивидуальными прикроватными тумбочками, кувезы, медицинские весы, педальный бак с клеенчатым мешком для сбора использованного белья и педальное ведро. Заболевших новорожденных и недоношенных детей в отделения новорожденных доставляют специальной транспортной машиной, снабженной кувезами, кислородом, в сопровождении обученного медицинского персонала. Детей, находящихся в тяжелом состоянии, сопровождает врач-педиатр. При приеме новорожденного (недоношенного) ребенка дежурный врач отделения анализирует выписку из родильного дома или поликлиники, осматривает ребенка, определяет тяжесть состояния и характер заболевания, заполняет медицинские документы. При необходимости срочного оказания неотложной помощи больного сразу помещают в палату реанимации и интенсивной терапии.
Кормление детей, включая грудное, проводят в боксе с соблюдением правил санитарно-гигиенического и противоэпидемического режимов. Уход за новорожденными и недоношенными детьми и лечебные назначения выполняет медсестра без привлечения младшего медицинского персонала. Матери в боксы допускаются в часы кормления детей; они участвуют также в организации прогулок детей, проведении массажа под контролем медицинского работника.
Отделения для детей грудного возраста и для детей младшего возраста (дошкольного) должны в обязательном порядке предусматривать возможность для родителей находиться рядом с ребенком в течение всего времени лечения. Палаты в этих отделениях целесообразно иметь небольшие - не более 4 коек, что дает возможность заполнять их с учетом возраста и характера заболевания. Перегородки между палатами должны быть стеклянными для того, чтобы персонал отделения мог наблюдать за состоянием детей и их поведением. В отделении младшего детства должны быть игровые комнаты для детей. Там можно в свободное от процедур время почитать книгу или просто поиграть, рисовать, делать аппликации или самодельные игрушки. Отделение для детей младшего возраста должны располагать достаточным количеством книг, игрушек, настольных игр. В больнице устанавливаются должности педагогов-воспитателей для организации досуга детей. К тому же, если малыш идет на поправку, его обязательно выводят погулять на улицу (во дворе больницы должна быть своя детская площадка).
Палаты для детей старших возрастов (школьников) рассчитаны на 4-6 коек, они формируются с учетом пола, возраста и характера и тяжести заболевания. При заполнении палат соблюдают принцип одномоментного приема больных в палату с тем, чтобы вновь поступающих больных не помещали в палаты, в которых находятся выздоравливающие дети. В настоящее время нет никаких ограничений для родителей, которые хотят быть рядом с детьми, госпитализированными в отделение для детей старшего возраста. И если мама хочет быть вместе со своим семилетним сыном, ей никто не может это запретить. Ведь так всем будет лучше: и ребенку, он будет спокойнее переносить все тяготы болезни, и маме, она сможет сама принимать участие в уходе за ребенком, и медперсоналу - свободная пара рук никогда не помешает. Для того, чтобы ухаживать за ребенком в больнице, ухаживающий должен принести справку об эпидемическом окружении (о том, что в семье в данный момент нет инфекционных больных) от участкового терапевта, а во-вторых, ознакомиться с режимом больницы и соблюдать его. Если все эти условия соблюдены, в палату ставят дополнительную кровать для матери ребенка или другого ухаживающего. Если такой возможности нет, ведь в палатах отделения старшего детства по пять-шесть человек, мама спит вместе с ребенком. В отделении для детей старшего возраста предусмотрены учебные комнаты, где выздоравливающие дети учатся и под руководством педагогов-воспитателей выполняют школьные задания.
В детских больницах опасность внутрибольничных инфекций значительно выше, чем в больницах для взрослых. Для предотвращения заноса возбудителей инфекционных заболеваний в стационар игрушки и книги для детей принимают только новые, не бывшие в употреблении. При выявлении ребенка с острым инфекционным заболеванием в отделении устанавливается карантин на срок инкубационного периода для данного заболевания.
Во многих детских стационарах и специальных лечебных центрах осуществляется реабилитационно-восстановительное лечение. В отделения реабилитационно-восстановительного лечения дети получают полную комплексную, преимущественно немедикаментозную терапию, включающую массаж, плавание, лечебную гимнастику, сухую иммерсию, аромотерапию, физиотерапию, ГБО. Массаж, получаемый детьми, обязательно содержит, помимо общего дифференцированного комплекса, корригирующие приемы, точечные воздействия стимулирующего или расслабляющего вида. Плавание во влажном бассейне, занятия в бассейне сухого плавания, на терапевтических мячах, физиопроцедуры, сеансы гипербарической оксигенации нормализуют мышечный тонус, приведут в гармонию деятельность внутренних органов, улучшат кинестетическую ориентацию. Аромо-фитотерапия, сухая иммерсия, физиопроцедуры комплексно воздействуют на состояние "сон-бодрствование", восстановление правильной нейрорефлекторной проводимости. В отделении создается соответствующий лечебно-охранительный режим.
В стационаре завершается первый этап реабилитации и восстановительного лечения - клинический. Далее следуют второй этап - санаторный и третий этап - адаптационный, который проводится в санаториях и амбулаторно-поликлинических учреждениях.
ЗАДАНИЕ ДЛЯ САМОСТОЯТЕЛЬНОЙ РАБОТЫ:
Задание №1.
По годовому отчету лечебно-профилактического учреждения вычислите общие показатели деятельности детской поликлиники, используя для этого учебно-методическое пособие «Методика расчета показателей деятельности учреждений здравоохранения и здоровья населения» (Ставрополь, 2006). Проанализируйте полученные данные и сделайте заключение об организации работы этого учреждения.
Задание №2.
По годовому отчету лечебно-профилактического учреждения вычислите специальные показатели деятельности детской поликлиники, используя для этого учебно-методическое пособие «Методика расчета показателей деятельности учреждений здравоохранения и здоровья населения» (Ставрополь, 2006). Проанализируйте полученные данные и сделайте заключение о качестве амбулаторно-поликлинической помощи детскому населению.
Задание №3.
По годовому отчету лечебно-профилактического учреждения вычислите показатели деятельности педиатрического отделения стационара. Проанализируйте полученные данные и сделайте заключение об организации и качестве работы этого отделения.
Лисицын Ю.П. Социальная гигиена (медицина) и организация здравоохранения. Москва, 1999. – с. 389 – 443.
Общественное здоровье и здравоохранение. Под ред. В.А. Миняева, Н.И. Вишнякова М. «МЕДпресс-информ»., 2002. - с. 240-309.
Юрьев В.К., Куценко Г.И. Общественное здоровье и здравоохранение. С-П, 2000. – с. 280 – 296.
Охрана детства это система мер государственного муниципального общественного и частного характера направленных на сохранение и укрепление здоровья детей. VI этап охрана здоровья школьника Организация обследования и лечебнооздоровительных мероприятий детям поступающим в школы; медицинский контроль за санитарногигиеническими условиями внешней среды: медицинский контроль за состоянием здоровья детей проведение плановой диспансеризации организация санитарнопросветительной работы среди родителей школьников...
Поделитесь работой в социальных сетях
Если эта работа Вам не подошла внизу страницы есть список похожих работ. Так же Вы можете воспользоваться кнопкой поиск
Лекция 7
Медико-социальные проблемы охраны детства. Организация медицинской помощи детям. Принципы оказания медицинской помощи детскому населению. Функции, задачи детской городской поликлиники.
Охрана детства это система мер государственного, муниципального, общественного и частного характера, направленных на сохранение и укрепление здоровья детей.
Организация лечебно-профилактической помощи детям в РФ представляет собой государственную систему, обеспечивающую непрерывное квалифицированное наблюдение за ребенком, начиная с момента его рождения до окончания школы.
Организационное единство системы обеспечивается этапностью и преемственностью оказания лечебно-профилактической помощи.
|
Этап |
Задачи |
Кто осуществляет |
|
I этап - Оказание помощи женщине вне беременности, подготовка ее к материнству |
Подготовка молодежи по половым вопросам, молодых семей по гигиене брака и профилактике абортов. |
Специалисты женской консультации, консуль- тации «Брак и семья» |
|
II этап - антенатальная охрана плода |
Организация преемственности в деятельности женской консультации и детской поликлиники, осуществляющаяся в виде постоянной информации поступающей в детскую поликлинику о каждой беременной женщине, взятой под наблюдение. |
Участковый врач - педиатр детской поликлиники совместно с акушером-гинекологом женской консультации |
|
III этап - интранатальная охрана плода |
Оказание квалифицированной специализированной медицинской помощи женщинам в период родов в учреждениях государственной или муниципальной системы здравоохранения. |
Врач акушер-гинеколог родильного отделения, родильного дома. |
|
IV этап - охрана здоровья новорожденного и матери в послеродовой период |
Оценка особенностей течения беременности и родов у матери, выявление возможной принадлежности ребенка к группе риска. Родителям дать определенную систему знаний с учетом конкретных условий семьи, ее санитарной грамотности в вопросах воспитания здорового ребенка и профилактики заболеваний. |
Участковый врач- педиатр, участковая медицинская сестра, акушер-гинеколог. |
|
V этап - охрана здоровья ребенка до поступления в школу |
Организация динамического наблюдения за ребенком на протяжении 1 -го года жизни комплексная оценка уровня развития и состояния здоровья. Организация динамического наблюдения за ребенком в возрасте от 1 года до 7 лет, комплексная оценка состояния здоровья ребенка. |
Участковый врач-педиатр, участковая медицинская сестра, узкие специалисты. Участковый врач- педиатр, участковая медицинская сестра, медицинская сестра кабинета здорового ребенка, врач-специалист, медицинский персонал дошкольных учреждений. |
|
VI этап - охрана здоровья школьника |
Организация обследования и лечебно-оздоровительных мероприятий детям, поступающим в школы; медицинский контроль за санитарно-гигиеническими условиями внешней среды: медицинский контроль за состоянием здоровья детей проведение плановой диспансеризации, организация санитарно-просветительной работы среди родителей школьников, воспитателей, педагогов. |
Специалисты дошкольно-школьного отделения, подразделения детской поликлиники, специалисты ЦСЭН, специалисты врачебно-физкультурного диспансера |
|
VII этап охрана здоровья подростка и передача его во взрослую сеть. |
Оценка состояния здоровья подростка, его социальных возможностей на основе медицинской, социальной и педагогической информации о нем. Разработка программ и профилактики расстройств соматического, репродуктивного, психического здоровья, программ медицинского наблюдения, лечения, коррекции, оздоровления, реабилитации. |
Специалисты педиатрического отделения поликлиники, специалисты отделения организации медицинской помощи детям и подросткам в образовательных учреждениях, специалисты отделения медико-социальной помощи. |
В оценке состояния здоровья детского населения первостепенное значение отводится показателям заболеваемости. Ведущая патология едина как по РФ, так и в регионе, и представлена следующими классами болезней: болезни органов дыхания, болезни нервной системы и органов чувств, болезни органов пищеварения, травмы и отравления, болезни мочеполовой системы. Заболеваемость детей по всем классам МКб-10 продолжает расти. В Иркутской области их рост отмечен в следующих классах - болезни эндокринной системы и расстройства питания на 66,2%, болезни системы кровообращения - на 45,9%, болезни костно-мышечной системы на 37,4%, болезни крови и кроветворных органов на 30,6%, психические расстройства на 23,2% (за период 1993-2004 годы).
Обращает на себя внимание, что 2/3 всей заболеваемости (67,9%) приходится на возраст от 0 до 7 лет, причем (35%) на дошкольный возраст.
Показатели инвалидности среди детского населения определяются следующими классами заболеваний: заболевания нервной системы, психические заболевания, включая умственную отсталость, врожденные аномалии. На долю этих трех классов заболеваний приходится почти 70% случаев. Показатель инвалидности за период 1990-1998гг. вырос в 3,6 раза. Наибольшее число детей-инвалидов приходится на возраст 10-14 лет.
Ухудшение социально-экономической обстановки в обществе более того обострило отдельные проблемы охраны детства, среди них: нарушение основ здорового образа жизни, ухудшение показателей качества здоровья беременных и их потомства, в отдельных регионах РФ высокие показатели материнской и младенческой смертности, сокращение первичной медико-санитарной помощи, лечебно-оздоровительных и профилактических мероприятий в отношении женщин фертильного возраста, беременных, детей и подростков, отсутствие должного медико-социального патронажа беременных и родильниц, недостаточная работа первичного медицинского звена и медико-генетических консультаций по выявлению риска наследственных заболеваний и врожденных аномалий, недостаточное внимание и оказание медико-социальной, психологической, педагогической помощи семьям, имеющим детей с тяжелыми хроническими заболеваниями и детей-инвалидов: недостаточное развитие диагностической и лечебной базы в сельских и труднодоступных районах, транспортной службы, экстренной и неотложной помощи беременным и детям.
Основные принципы организации медицинской помощи детям
I . Принцип непрерывного активного динамического наблюдения за здоровьем ребенка, начиная с неонатального периода.
II . Принцип преемственности в работе врачей, оказывающих лечебно-профилактическую помощь детям.
III . Этапность в лечении детей.
IV . Принцип территориального педиатрического участка.
Типы лечебно-профилактических учреждений, оказывающих медицинскую помощь детям
В соответствии с приказом Министерства здравоохранения Российской Федерации от 7.10.2005 г. № 627 «Об утверждении Единой номенклатуры государственных и муниципальных учреждений здравоохранения» к учреждениям, обеспечивающим медицинское обслуживание детей, относятся:
1. Лечебно-профилактические учреждения
1.1.1. Больницы:
детская (городская, областная, краевая, республиканская, окружная);
1.1.2. Специализированные больницы:
детская восстановительного лечения;
детская инфекционная;
детская психоневрологическая;
детская психиатрическая;
детская туберкулезная.
1.3. Амбулаторно-поликлинические учреждения
1.3.2. Поликлиники:
детская городская;
детская стоматологическая;
детская консультативно-диагностическая.
1.4. Центры:
консультативно-диагностический для детей.
1.6. Учреждения охраны материнства и детства
1.6.1. Перинатальный центр.
1.6.2. Родильный дом.
1.6.5. Центр охраны репродуктивного здоровья подростков.
1.6.6. Дом ребенка, в т.ч. специализированный.
1.6.7. Молочная кухня.
1.7. Санаторно-курортные учреждения
1.7.4. Детский санаторий, а также для детей с родителями.
Организация работы и структура детской поликлиники
Детская поликлиника лечебно-профилактическое учреждение, являющееся структурным подразделением детской больницы или самостоятельным медицинским учреждением, которое обеспечивает в районе деятельности внебольничную помощь детям от рождения до 18 лет (до 17 лет 11 месяцев 29 дней включительно).
Детская поликлиника обеспечивает в районе деятельности:
I . организацию и проведение комплекса профилактических мероприятий среди детского населения путем:
обеспечения динамического медицинского наблюдения за здоровыми детьми;
проведения профилактических осмотров и диспансеризации детей;
проведения профилактических прививок;
проведения лекций, бесед, конференций для родителей и детей навыкам здорового образа жизни и проведения профилактических мероприятий в семье.
II . лечебно-консультативную помощь детям на дому и в поликлинике, в том числе и квалифицированную специализированную медицинскую помощь, направление детей на лечение в стационары, больницы, на восстановительное лечение в санаторий, отбор их в специализированные детские ясли-сады, учреждения детского отдыха и оздоровления и др.
III . лечебно-профилактическую работу в детских дошкольных учреждениях и школах.
IV . противоэпидемиологические мероприятия (совместно с центрами санэпиднадзора).
V . Правовую защиту детей.
Особенности в организации работы детской поликлиники:
детскую поликлинику должны посещать только здоровые дети или страдающие хроническими заболеваниям и не представляющие опасности для распространения инфекции среди детей. Заболевшим детям медицинская помощь должна оказываться на дому до выздоровления;
при посещении детской поликлиники все дети должны проходить через фильтр, где как правило, находится наиболее опытная медицинская сестра. На основании опроса о состоянии здоровья ребенка и причин посещения поликлиники, осмотра, его кожи и зева, а при необходимости и термометрии, она решает вопрос о возможности посещения поликлиники данным ребенком. В случае необходимости ребенок направляется в бокс, где осматривается дежурным врачом;
целесообразно детей первых лет жизни, наиболее подверженных различным заболеваниям, принимать в определенные дни недели, когда дети старших возрастов не должны приниматься врачами детской поликлиники.
Структура детской поликлиники строится в соответствии с поставленными перед ней задачами и включает:
фильтр с отдельным входом и изоляторы с боксами; регистратура;
отделение педиатрической и узкоспециализированной помощи;
отделение организации медицинской помощи детям и подросткам в образовательных учреждениях;
отделение (кабинет) медико-социальной помощи;
отделение (кабинет) восстановительного лечения;
отделение лечебно-диагностической помощи;
клинико-экспертная комиссия;
административно-хозяйственная часть;
гардероб и другие вспомогательные службы.
Организация профилактической работы
Цель: проведение мероприятий, способствующих гармоничному физическому и нервно-психическому развитию детей, внедрение гигиенических требований в повседневную жизнь семьи.
Основной метод - диспансеризация, т.е. метод активного динамического наблюдения не только за больными, но и здоровыми детьми.
Цель диспансеризации:
предупреждение заболевания (первичная или социально-гигиеническая профилактика);
предупреждение осложнений, обострения заболеваний (вторичная или медицинская профилактика).
Организация лечебной работы
Лечебная работа участкового педиатра включает в себя:
лечение на дому детей с острыми заболеваниями и обострениями хронической патологии до полного клинического выздоровления, госпитализация по показаниям;
прием в детской поликлинике реконвалесцентов острых заболеваний, не представляющих опасности для окружающих;
активное выявление больных с хроническими формами заболеваний на ранних стадиях, постановка их на учет, своевременное лечение и оздоровление;
проведение комплексного этиопатогенетического лечения заболеваний с использованием средств восстановительного лечения (физиотерапевтических методов, лечебной физкультуры, водолечения);
осуществление преемственности в лечении больных детей с детскими дошкольными учреждениями, стационарами, санаториями;
экспертиза временной нетрудоспособности;
организация госпитализации;
дородовый патронаж.
Цель дородового патронажа:
выяснить состояние здоровья беременной, определить группу риска по перинатальной смертности, социальное положение, психологический климат в семье;
выяснить наличие медицинских и социальных показаний к прерыванию беременности;
Участковый врач-педиатр и медицинская сестра детской поликлиники посещают новорожденного в первые 2 дня после выписки из родильного дома. В дальнейшем медицинская сестра посещает ребенка на дому через 1 -2 дня в течение первой недели и еженедельно - в течение первого месяца жизни.
Участковый врач повторно посещает ребенка на дому на 14 день, затем на 21 день жизни ребенка. Каждого здорового ребенка на первом году жизни врач осматривает в среднем 15 раз.
Под особым наблюдением участкового врача-педиатра находятся дети из группы риска.
В педиатрической практике принято выделять 3 группы новорожденных «высокого» риска:
1. Дети с нарушениями адаптации (внутриутробная гипоксия и асфиксия в родах, синдром дыхательных расстройств, отечный синдром, тяжелый родовой стресс, иммунодефицитные состояния, состояния оживленного организма).
2. Недоношенные дети с задержкой внутриутробного развития (недоношенные, соответствующие сроку беременности; ново-
рожденные с задержкой внутриутробного развития по отношению к сроку беременности).
3. Дети с наследственными, врожденными и эндокринными нарушениями, врожденными пороками развития (ВПР), хромосомными аберрациями, наследственными аномалиями обмена.
Организация стационарной помощи детям
По системе организации работы детские стационары могут быть объединенными и необъединенными, по профилю - многопрофильными и специализированными.
Основные задачи стационара объединенной детской больницы включают в себя:
оказание детям стационарной квалифицированной лечебной помощи;
внедрение в практику детского здравоохранения современных методов профилактики, диагностики и лечения больных на основе достижений медицинской науки и техники, а также передового опыта работы детских лечебно-профилактических учреждений и элементов научной организации труда;
развитие и совершенствование организационных форм и методов работы учреждения, повышение качества и культуры лечебно-профилактической помощи детям.
Структура детской больницы
приемное отделение (изолированные боксы);
лечебно-диагностическое отделение или соответствующие кабинеты и лаборатории;
патологоанатомическое отделение;
вспомогательные подразделения (аптека, пищеблок, кабинет медицинской статистики, архив, АХЧ, библиотека).
В зависимости от возраста выделяют следующие отделения (палаты): для недоношенных, для новорожденных, для детей грудного возраста, для детей младшего возраста, для детей старшего возраста. По характеру заболеваний отделения (палаты) могут быть педиатрические общие, хирургические, инфекционные и другие узкопрофильные отделения (палаты).
Важным условием рациональной организации больничной помощи и эффективного использования коечного фонда является система госпитализации больных.
Большинство детей направляется в стационары территориальными поликлиниками, детскими учреждениями.
Плановая госпитализация ребенка осуществляется при наличии следующих документов:
2. Подробная выписка из Истории развития ребенка о начале заболевания, лечении и проведенных анализах в условиях поликлиники. Кроме того, должны быть сведения о развитии ребенка, обо всех перенесенных соматических и инфекционных заболеваниях.
3. Справка об отсутствии контакта ребенка с инфекционными больными дома, в детских учреждениях и в школе (срок действия 24 часа).
4. Справка о проведенных прививках.
В последнее время в стране развертывается сеть дневных стационаров для детей. Деятельность дневных стационаров приводит к сокращению числа дней нетрудоспособности матерей по уходу за детьми, более рациональному использованию коечного фонда, созданию дополнительных удобств для населения.
Дневные стационары организуются на базе детских поликлиник или стационаров детских больниц. В дневном стационаре дети получают лечение, приближенное к стационару (по объему и интенсивности) и находятся под наблюдением медицинского персонала (только в дневные часы).
Работа дневного стационара проводится в тесном контакте с АПУ и стационарными службами ЛПУ.
Организация медицинской помощи в детских коллективах
В современных условиях лечебно-профилактическая помощь детям в дошкольных учреждениях и школах организуется детской поликлиникой, на территории обслуживания которой находится учреждение.
В поликлиниках создаются специальные отделения, в состав которых входят врачи и медицинские сестры поликлиник, работающие в дошкольных учреждениях и школах.
Отделение по оказанию лечебно-профилактической помощи в коллективах (дошкольно-школьное отделение) работает в тесном контакте со всеми остальными подразделениями детской поликлиники, отделами районного (городского) центра ГСЭН, с подростковым кабинетом, врачебно-физкультурным диспансером.
Основными задачами дошколъно-школъного отделения по охране здоровья и снижению заболеваемости детей в дошкольных учреждениях являются:
организация обследования и лечебно-оздоровительных мероприятий детям, поступающим в дошкольные учреждения и школы;
медицинский контроль за санитарно-гигиеническими условиями внешней среды, выполнением всех компонентов режима дня, особенно за питанием, физическим воспитанием и закаливанием;
медицинский контроль за состоянием здоровья детей, проведение плановой диспансеризации здорового контингента;
активное диспансерное наблюдение и лечение больных детей, выявленных при профилактических осмотрах;
широкая профилактика острых заболеваний;
организация санитарно-просветительной работы среди родителей школьников, воспитателей, педагогов, технического персонала;
проведение летних оздоровительных мероприятий;
анализ деятельности дошкольных учреждений, школ, отделения в целом и разработка на этой основе оздоровительных мероприятий.
Подготовка детей к поступлению в дошкольные учреждения осуществляется участковым врачом-педиатром, участковый медицинской сестрой, фельдшером или медицинской сестрой кабинета здорового ребенка и состоит из двух основных разделов: общей и специальной подготовки.
Подготовку детей в школу осуществляет врач участковый педиатр детской поликлиники.
Комплексные углубленные медицинские осмотры с участием врачей-специалистов (отоларинголог, офтальмолог, невропатолог, стоматолог, хирург, ортопед, а по показаниям: фтизиатр, кардиоревматолог, эндокринолог, дерматовенеролог и т. д.) с целью максимального оздоровления выявленных больных ко времени поступления в школу проводятся детям 3 и 5 лет.
Все данные диспансерного наблюдения за детьми, поступающими в школу, с подробным анамнезом, заключением о состоянии здоровья и рекомендациями по дальнейшему наблюдению за ребенком в условиях школы фиксируются в «Медицинской карте ребенка» (ф. 026/у), которая передается в школу к началу учебного года. Всю лечебно-профилактическую работу с детьми в школах осуществляют, помимо медицинских сестер, врачи отделений организации медицинской помощи детям в образовательных учреждениях детских поликлиник.
Учетно-отчетная документация. Показатели деятельности детской поликлиники и стационара.
Необходимый перечень учетной документации, их форматы, виды документов (бланк, журнал, тетрадь), сроки хранения и образцы утверждены приказом Минздрава №1030 от 04.10.80г.
В детской поликлинике используется следующая медицинская документация:
Медицинская карта ребенка (форма №026/у);
Вкладной лист на подростка к медицинской карте амбулаторного больного (форма №025-1/у);
Медицинская карта «История развития ребенка» (форма №112/у);
Контрольная карта диспансерного наблюдения (форма №03О/у);
Карта периодического осмотра (форма №046/у);
Талон на прием к врачу (форма №025-4/у)
Журнал учета санитарно-просветительной работы;
Книга записей вызовов врача на дом (форма №031/у);
Журнал учета инфекционных заболеваний (форма №060/у);
Статистический талон для регистрации заключительных уточненных диагнозов (форма №025-2/у);
Список лиц, подлежащих целевому медицинскому осмотру (форма №048/у);
Направление на консультацию и во вспомогательные кабинеты (форма №028/у);
Карта профилактических прививок (ф.№063/у);
Журнал учета профилактических прививок (форма №064/у);
Журнал учета процедур (форма №029/у).
Оценка деятельности медицинских учреждений осуществляется на основе статистических данных годового отчета ф. №30 и специфическим годовым отчетным документом является отчет-вкладыш №31 «Отчет о медицинской помощи детям».
На основании абсолютных данных, представленных в статистических отчетных формах, проводится расчет коэффициентов и показателей, посредством которых осуществляется анализ деятельности учреждения здравоохранения.
Для более детального анализа может быть использована информация первичной учетной медицинской документации и специальных исследований.
Последовательность оценки деятельности детской больницы:
I . Общая характеристика больницы и ее структурных частей.
П. Численность и состав детей, состоящих на учете.
III . Показатели деятельности поликлиники:
1) организация приема детей в поликлинике и обслуживание их на дому:
Объем амбулаторно-поликлинической помощи;
Характеристика приема в поликлинике;
Организация медицинской помощи на дому;
2) проведение постоянного наблюдения за определенными контингентами детей и их результаты:
Новорожденные дети;
Дети 1-го года жизни;
Дети, посещающие детские сады, поступающие в 1-й класс, и школьники;
Больные дети, подлежащие диспансерному наблюдению;
3) качество лечения и обслуживания детей в поликлинике;
4) качество врачебной диагностики в поликлинике;
5) характеристика здоровья детей различных возрастных групп;
6) преемственность работы поликлиники и стационара.
IV . Показатели деятельности стационара.
1) организация работы стационара (использование коечного фонда);
2) качество лечения больных в стационаре и состав больных детей;
3) качество врачебной диагностики в стационаре;
4) работа отделений.
Показатели деятельности детской поликлиники
1. Доля детей, поступивших под наблюдение поликлиники на первом месяце жизни, в %:
Число детей поступивших под наблюдение
поликлиники на первом месяце жизни
х 100
2. Доля детей, патронированных врачом (сестрой) в первые 3 дня по выписке из родильного дома, в %:
Число детей, посещенных врачом в первые
3 дня по выписке из родильного дома
х 100
Число детей, поступивших под наблюдение
На первом месяце жизни
3. Доля детей, достигших 1 года, систематически наблюдаемых врачом (сестрой), в %:
Число детей, регулярно наблюдаемое врачом
х 100
Число детей в возрасте до 1 года
4. Удельный вес детей, находившихся до 4 мес. только на грудном вскармливании, в %:
Число детей, находившихся до 4 мес. только
На грудном вскармливании
х 100
1 года жизни
5. Удельный вес детей в возрасте до 1 года, ни разу не болевших:
Число детей до 1 года, ни разу не болевших
х 100
Число детей, достигших в отчетном периоде
1 года жизни
6. Доля детей, не имевших проявления рахита, в %:
Доля детей, не имевших проявления рахита
х 100
7. Доля детей, не бывших в состоянии гипотрофии:
Число детей, не бывших в состоянии гипотрофии
х 100
Число детей в возрасте 1 года
8. Доля детей, вакцинированных против дифтерии (коклюша), в %:
Число детей, вакцинированных против
дифтерии, коклюша
х 100
Число детей в возрасте 1 года
9. Доля детей, у которых к первому году жизни была сделана туберкулиновая проба:
Число детей, которым была сделана
туберкулиновая проба
х 100
Число детей в возрасте 1 года
10. Доля детей с положительной реакцией на туберкулиновую пробу, в
Число детей с положительной реакций на
х 100
Число детей в возрасте 1 года
11. Доля больных инфекционными заболеваниями, выявленных на приеме в поликлинике, в %:
Число больных инфекционными заболеваниями,
Выявленных на приеме в поликлинике
х 100
Число детей, состоявших под наблюдением поликлиники
PAGE 2
Амбулаторно-поликлиническую помощь детскому населению оказывает детская поликлиника, которая может быть самостоятельной или входить как структурное подразделение в объединенную детскую больницу. В районе прикрепления детская поликлиника обеспечивает лечебно-профилактическую помощь детям от рождения до 14 лет включительно (14 лет 11 мес 29 дней). Оказание медицинской помощи предусмотрено в поликлинике, на дому, в дошкольных учреждениях и школах. 75-85% детей начинают и заканчивают лечение в условиях детской поликлиники.
Работа детской поликлиники строится в соответствии с общими принципами лечебно-профилактической помощи (участковый принцип обслуживания и диспансерный метод работы). На педиатрическом участке - не более 700-800 детей от рождения до 14 лет включительно. Несмотря на значительное увеличение объема специализированной помощи в детской поликлинике (хирург, ортопедтравматолог, отоларинголог, психоневролог, офтальмолог, аллерголог и др.), ведущей фигурой остается участковый педиатр. Более 60% всех посещений приходится на долю участкового педиатра.
Все больные дети должны получать медицинскую помощь только на дому, поэтому непосредственно в детскую поликлинику обращаются лишь здоровые дети или имеющие хронические заболевания вне обострения. Более 90% всех посещений ребенка на дому приходится на долю участкового педиатра.
В задачи участкового педиатра, кроме оказания лечебной помощи, входит профилактическая работа со здоровыми детьми и имеющими хроническую патологию и нуждающимися в диспансерном наблюдении. Участковый педиатр должен знать особенности развития и формирования здоровья ребенка, условия воспитания здорового ребенка, вопросы профилактики возникновения и неблагоприятного течения заболеваний, особенно в раннем возрасте, роль и значение условий и образа жизни семьи. По существу, хороший участковый педиатр - это детский семейный врач.
Участковый педиатр обязан поддерживать постоянную связь с акушерско-гинекологическими учреждениями и обеспечивать преемственность в наблюдении за детьми, особенно при наличии факторов риска. Профилактическая работа в детской поликлинике со здоровыми детьми включает в себя профилактические осмотры участковым педиатром, когда родителям дают рекомендации по питанию, уходу за детьми, их физическому воспитанию, закаливанию, осмотры врачами-специалистами, проведение лабораторно-диагностического обследования и профилактических прививок.
Комплексные медицинские осмотры дают возможность выявлять заболевания на ранних стадиях, своевременно проводить лечение и соответственно предотвращать развитие хронического процесса.
Особое внимание должно быть уделено часто (4 заболевания в год и более) и длительно (более 40 дней в году) болеющим детям, поскольку у этих детей чаще развиваются различные хронические заболевания.
Дети 3-й, 4-й и 5-й групп здоровья, имеющие хроническое заболевание различной стадии компенсации, находятся под диспансерным наблюдением педиатра и специалистов.
Профилактическая работа как со здоровыми, так и с больными детьми включает в себя санитарно-просветительную работу, гигиеническое воспитание, эффективность которых в значительной мере определяется наглядностью и убедительностью. Санитарно-просветительные беседы проводятся и во время приема в поликлинике, и при посещении на дому, и на специальных занятиях. Большую роль в санитарно-просветительной работе играют кабинеты здорового ребенка, где родителей обучают основным правилам воспитания здорового ребенка, пропагандируют основы здорового образа жизни.
По результатам комплексных медицинских осмотров определяется группа здоровья у каждого ребенка.
Работа врача по системе «единого педиатра» была введена в нашей стране в 1952-1953 гг. Ребенок от рождения до 14 лет включительно наблюдается участковым педиатром в детской поликлинике. До 1953 г. дети первых 3 лет жизни наблюдались микропедиатром, работающим в детской консультации, а дети старше 3 лет - макропедиатром в детской поликлинике. Внедрение системы «единого педиатра» позволило ввести динамическое наблюдение за состоянием здоровья детей (до 14 лет включительно), но увеличило число контактов детей раннего возраста с более старшими детьми, что, естественно, способствовало росту заболеваемости. В связи с этим в работе детской поликлиники появился ряд принципиальных особенностей.
Во-первых, детскую поликлинику должны посещать только здоровые дети или страдающие хроническим заболеванием и не представляющие опасности в смысле распространения инфекции. Заболевшим детям медицинская помощь должна оказываться на дому до выздоровления.
Во-вторых, при посещении детской поликлиники все дети должны проходить через фильтр, где, как правило, дежурит наиболее опытная медсестра. На основании опроса о состоянии здоровья ребенка и причин посещения поликлиники, осмотра его кожи и зева, а при необходимости и термометрии она решает вопрос о возможности посещения поликлиники ребенком. В случае необходимости ребенка направляют в бокс, где его осматривает дежурный врач.
В-третьих, детей первых лет жизни, наиболее подверженных различным заболеваниям, целесообразно принимать в определенные дни недели.
В детской поликлинике есть школьно-дошкольное отделение, штаты которого устанавливаются из расчета 1 педиатр на 180-200 детей ясельного возраста, на 600 детей дошкольного возраста, на 2000 детей школьного возраста, на 200 детей в санаторных яслях, яслях-садах и садах, на 300 детей, обучающихся во вспомогательных школах; 1 медсестра на 100 детей, воспитывающихся в детских
садах, на 700 детей, обучающихся в школах, на 50 детей, воспитывающихся в санаторных детских садах, на 300 детей, обучающихся во вспомогательных школах.
Рабочие места этих сотрудников находятся в соответствующих учреждениях, где организуют медицинское наблюдение за детьми, а в самой детской поликлинике располагается кабинет заведующего школьно-дошкольным учреждением.
Важным принципом работы детской поликлиники является оказание лечебной помощи детям с острыми заболеваниями на дому. Во время посещения больного ребенка на дому педиатр ставит предварительный диагноз заболевания, определяет тяжесть состояния ребенка, решает вопрос о возможности лечения на дому или в условиях стационара.
При организации стационара на дому поликлиника обеспечивает больного бесплатными медикаментами, при необходимости организует пост медсестры или посещения медсестрой несколько раз в день; врач посещает ребенка по показаниям, но не реже 1 раза в день до выздоровления.
Большой объем медицинской помощи на дому осуществляет врач скорой медицинской помощи. Ему, как правило, приходится сталкиваться с довольно тяжелой патологией, поскольку вызовы поступают по поводу внезапного заболевания (гипертермия, боли в животе, рвота, травмы, отравление и т.д.). В ряде случаев заболевшие дети нуждаются в госпитализации.
В последнее время развивается специальность «семейный врач» - врач общей практики, который наблюдает за здоровьем всех членов семьи, детей и взрослых.
Детские больницы различают по профилю (многопрофильная и специализированная), по системе организации (объединенная и необъединенная), по объему деятельности (различная коечная мощность). Детская больница включает в себя профильные отделения (педиатрическое, хирургическое, инфекционное), а те, в свою очередь, отделения по возрасту до 3 лет и по полу среди детей старше 3 лет. Кроме того, в больнице имеется лабораторно-диагностическая служба, патологоанатомическое отделение.
Приемное отделение в детских больницах состоит из приемно-смотровых боксов, число которых должно быть не менее 3% обще- го числа коек больницы. Кроме того, при приеме детей необходимо иметь сведения из санэпидотдела (санэпидцентра) о наличии
или отсутствии контактов с больными инфекционными заболеваниями и от педиатра о перенесенных детских инфекциях. Это позволяет правильно решить вопрос о госпитализации ребенка. В целях ограничения распространения внутрибольничной инфекции целесообразно предусматривать палаты на 1-2 койки для детей до 1 года, а для более старших детей не более чем на 4 койки.
Не меньшее внимание в детских больницах должно уделяться питанию, прежде всего особое внимание уделяют питанию детей первых лет жизни. Режим дня должен соответствовать возрасту ребенка.
Воспитательная и педагогическая работа с больными детьми является неотъемлемой частью лечебно-профилактической деятельности стационара и направлена на создание лечебно-охранительного режима. Матерей следует привлекать к уходу за детьми и шире практиковать госпитализацию детей в первую очередь первых 2-3 лет жизни вместе с матерями.
В процессе реформирования здравоохранения происходит сокращение числа коек не только для взрослых, но и в детских больницах, особенно в инфекционных. В то же время происходит некоторое увеличение числа специализированных коек.
Особое место в воспитании здорового ребенка принадлежит системе общественного воспитания и медицинской помощи в дошкольных учреждениях и школах.
Все учреждения общественного воспитания детей дошкольного и школьного возраста подразделяются в зависимости от возраста, состояния здоровья детей и социального положения семьи.
Типовым учреждением по воспитанию детей дошкольного возраста является детское дошкольное учреждение ясли-сад.
Существуют учреждения открытого типа (детские ясли, сады и школы), в которых дети проводят часть дня, и закрытого типа (дом ребенка, детский дом и школа-интернат), где дети относительно долго (или постоянно) находятся без родителей. Учреждения закрытого типа предназначены для воспитания и обучения детей-сирот, детей одиноких матерей, подкинутых детей, а также детей, родители которых лишены родительских прав.
Врач-педиатр, осуществляющий медицинскую помощь детям в подобных учреждениях, должен:
Осматривать всех вновь поступающих детей и рекомендовать комплекс медико-педагогических мероприятий, направленных на скорейшую адаптацию;
Проводить лабораторно-диагностическое обследование детей;
Осуществлять постоянный медицинский контроль за состоянием здоровья, физическим и нервно-психическим развитием;
Обеспечить проведение профилактических прививок;
Организовать комплексные осмотры врачами-специалистами;
Принимать активное участие в распределении детей на группы и классы в соответствии с анатомо-физиологическими и нервнопсихическими особенностями;
Проводить комплекс профилактических мероприятий по предупреждению заноса и распространения инфекционных заболеваний.
Среди мероприятий по снижению заболеваемости детей необходимо уделять большое внимание профилактике тяжело протекающей адаптации к дошкольному учреждению.
Не меньшая роль в снижении заболеваемости детей принадлежит индивидуальной работе с часто болеющими детьми, а также с детьми, имеющими хронические заболевания.
Медицинская помощь женщинам и детям, проживающим в сельской местности, как и всему населению, оказывается поэтапно.
На 1-м этапе (сельский врачебный участок) обеспечивается в основном профилактическая, противоэпидемическая и в небольшом объеме лечебная помощь детям. В стационар сельской участковой больницы госпитализируются в основном дети с легкими формами заболевания, в тяжелых случаях помощь оказывают в центральной районной больнице, поскольку маломощные сельские участковые больницы недостаточно обеспечены врачами-педиатрами и помощь детям нередко оказывает терапевт.
Фельдшерско-акушерские пункты обеспечивают амбулаторно-поликлиническую помощь в основном беременным и детям первых лет жизни. В этих учреждениях работает фельдшер или патронажная медсестра.
Основным этапом оказания медицинской помощи детям всего района служит центральная районная больница (2-й этап). Работой больницы руководит районный педиатр, а в крупных районах вводится должность заместителя главного врача по детству и родовспоможению.
Еще достаточно высока доля детей, нуждающихся в лечении в соматических, общехирургических, инфекционных отделениях, но направленных на лечение в областные детские и общие больницы.
В соответствии с рекомендациями специалистов в центральных районных больницах целесообразно сосредоточить около 70% всего коечного фонда для детей, около 10% - в участковой больнице, а оставшиеся 20% коек предусмотреть для госпитализации детей в областном центре.
На педиатров и акушеров областного центра, кроме обеспечения высококвалифицированной специализированной медицинской помощи, возлагаются функции кураторов сельских районов в проведении организационно-методической и лечебно-консультативной работы.
Одной из важных, но еще далеко не решенных проблем остается организация медицинской помощи подросткам. В последнее время оказание амбулаторно-поликлинической помощи возлагается на детские поликлиники, следовательно, на врачей-педиатров. До этого при поликлиниках для взрослых функционировали подростковые кабинеты (они сохранились при ряде поликлиник).
Как отмечено в национальном проекте «Здоровье», на первых этапах основное внимание и организационные меры направлены на коренное улучшение наиболее массовой - первичной медицинской помощи. Однако не забыта и стационарная медицинская помощь. Акцент здесь поставлен на повышение ее качества за счет улучшения организации, усиления специализированных ее видов, особенно интенсивного внедрения высоких медицинских (т.е. сложных, дорогостоящих) технологий, создание современных ди- агностических и лечебных центров на всей территории нашей страны. Предполагается построить не менее 15 таких центров уже в ближайшие годы, модернизировать устаревшую материально-техническую, ресурсную базы стационаров. Предполагается также последовательное существенное повышение заработной платы работникам больничных учреждений с тем, чтобы через небольшое число лет их материальное положение не отставало от участковых терапевтов, педиатров, работников «скорой медицинской помощи».
В национальном проекте «Здоровье» большое внимание уделено охране материнства и младенчества - педиатрической и акушерско-гинекологической помощи. Будет достигнуто массовое обследование новорожденных для улучшения диагностики и особенно
выявлению наследственных заболеваний, что скажется на сокращении инвалидизации детей. Начата работа по обеспечению стационарных учреждений родовспоможения современным диагностическим и лечебным оборудованием; запланировано строительство 20 перинатальных центров. Уже в 2006 г. готовится по современным программам почти 5 тыс. участковых терапевтов и педиатров, 1500 врачей общей практики (семейной врач); в 2007 г. это число увеличится более чем на 1 тыс. специалистов. Значительно увеличиваются средства федерального бюджета по оказанию медицинской помощи женщинам в период беременности и родов (10,5 млрд - руб. в 2006 г. и 14,5 млрд руб. в 2007 г.). Вводятся родовые сертификаты. За каждый такой сертификат в случае благоприятных родов женская консультация получает 2 тыс. руб., а родильный дом - 5 тыс. руб. Это не только скажется на качестве медицинской помощи и ко всему повышении рождаемости, но и на заработной плате медицинских работников этих учреждений. В 2007 г. размер сертификатов увеличится, и будет выделяться 2 тыс. руб. детской поликлинике за диспансерное наблюдение каждого ребенка.
Родовые сертификаты выделяются и самим женщинам - с 30 недели беременности. Стоимость родового сертификата в женской консультации увеличится до 3 тыс. руб., в родильных домах - до 7 тыс. руб. Вводятся также специальные пособия - 1,5 тыс. руб. за первого ребенка и 3 тыс. руб. - за второго или 40% заработной платы. Введен материальный сертификат при рождении - на ипотеку, образование ребенка или в накопительную часть пенсии. Воспользоваться сертификатом возможно по достижению ребенком 3 лет.
Организация медицинской помощи детям
Одна из главных проблем России в настоящее время - ухудшение демографической ситуации вследствие снижения рождаемости и роста смертности. Так, младенческая смертность и смертность детей 1-го года жизни в нашей стране в 2-4 раза выше, чем в экономически развитых странах. Кроме того, в последнее время отмечают ухудшение здоровья детей и подростков, снижение показателей их физического развития и полового созревания, рост общей заболеваемости и высокий уровень социально значимых болезней. Последние связаны с неблагоприятными социально-бытовыми факторами и экологическими воздействиями, неполноценным питанием, несвоевременной медико-психологической и педагогической коррекцией. К наиболее очевидным причинам роста смертности детей в возрасте до года в начале 90-х гг. XX века относят переход России на новое определение живорождения, рекомендованное ВОЗ, и ухудшение общей социально-экономической ситуации в стране.
Улучшение здоровья детей возможно только при последовательной государственной политике в области охраны материнства и детства. В связи с этим в Российской Федерации принято более 100 нормативно-правовых актов, направленных на защиту детей. Материнство, детство и семья в соответствии с Конституцией РФ находятся под защитой государства, что означает создание социально-экономических и правовых предпосылок для нормального развития и воспитания детей. Федеральный Закон "Об основных гарантиях прав ребёнка в Российской Федерации" (1998) в статьях 5 и 8 предусматривает установление показателей качества жизни детей, включающих минимальный объём социальных услуг, гарантированное и общедоступное бесплатное образование, социальное обслуживание, социальную защиту детей, организацию оздоровления и отдыха, обеспечение питанием в соответствии с минимальными нормами, бесплатное медицинское обслуживание. Однако медико-демографический мониторинг показывает, что осуществляемые государством меры не сдерживают отрицательного влияния социально-экономических факторов на качество жизни детей, система льгот и пособий, в том числе для детей-инвалидов, не компенсирует темпов роста стоимости жизни. В связи с этим перспективным можно считать внедрение малозатратных и развитие стационарозамещающих технологий, ликвидацию имеющихся диспропорций и выполнение целевых программ. В России ратифицированы Конвенции ООН "О правах ребёнка" и "О ликвидации всех форм дискриминации женщин", проводится государственная социальная политика по защите и выхаживанию детей и женщин путём реализации федеральных целевых программ "Дети России", "Планирование семьи" и "Безопасное материнство". Достижение эффекта от принятых программ возможно при условии оздоровления окружающей среды, развитии социальной инфраструктуры и создании условий для здорового образа жизни.
Медицинская помощь детям в России
В нашей стране существуют служба планирования семьи, развитая сеть перинатальных центров, медико-генетических отделений и кабинетов, консультативно-диагностических служб, совершенствуется медицинская помощь детям и беременным. Планирование семьи направлено на сокращение количества нежелательных беременностей и абортов (особенно среди девушек-подростков), снижение уровня гинекологических заболеваний, сокращение материнской и младенческой смертности, восстановление репродуктивной функции женщин, страдающих бесплодием, предотвращение бесплодия у юношей. Для продолжения реализации государственной политики по охране здоровья женщин и детей разработана и реализуется федеральная целевая программа "Дети России", предусматривающая внедрение в стране мониторинга материнской и младенческой смертности, врождённых пороков развития, а также разработку и внедрение федеральных стандартов оказания медицинской помощи новорождённым, детям раннего возраста и применение новых медицинских технологий для профилактики, диагностики и лечения социально значимых болезней.
В родильных домах открыты палаты интенсивной терапии для новорождённых, оснащённые современным оборудованием, включая аппараты искусственной вентиляции лёгких (ИВЛ), для проведения эффективной первичной реанимации ребёнка, родившегося в асфиксии. Оборудование обеспечивает объективный контроль за жизненно важными функциями организма при проведении длительной интенсивной терапии. Происходит внедрение современных технологий по выхаживанию новорождённых с малой массой тела. Детей, находившихся в критическом состоянии, а также имеющих перинатальную патологию или малую массу тела, переводят на второй этап выхаживания в специализированные отделения. Разрабатывают вопросы диагностики и лечения внутриутробных инфекций (ВУИ).
Пренатальная диагностика врождённых аномалий развития и многих наследственных заболеваний способствует снижению рождаемости детей с пороками развития, не совместимыми с жизнью.
Новорождённых обследуют на фенилкетонурию и врождённый гипотиреоз, что позволяет своевременно выявлять детей с этой патологией и предотвращать их инвалидизацию.
Ранняя диагностика, предоперационная подготовка и экстренная хирургическая медицинская помощь детям с врождёнными пороками сердца (ВПС) значительно улучшают исходы в этой группе новорождённых. Важную роль играет преемственность в ведении детей с перинатальной патологией между стационарами, поликлиниками и консультативно-диагностическими центрами.
Стратегическая основа рождения и воспитания здорового ребёнка - профилактика. В этой области важное место во всех возрастных группах занимает первичное звено медицинской помощи - врач-педиатр районной поликлиники. Профилактические осмотры - первый и обязательный этап диспансеризации детского населения. Их цель - раннее выявление заболеваний и проведение необходимого комплекса профилактических, лечебно-оздоровительных и медико-социальных мероприятий. Объём и содержание профилактических осмотров должны соответствовать возрастному физическому и нервно-психическому развитию ребёнка.
Профилактический осмотр проводят поэтапно:
- I этап - доврачебное обследование по скрининг-программе.
- II этап - врач-педиатр осматривает ребёнка, затем на основе данных осмотра и скрининг-диагностики и с учётом возраста ребёнка оценивает уровень его психомоторного, нервно-психического, физического развития и определяет объём специализированного обследования.
- III этап - врач соответствующего профиля осматривает ребёнка в присутствии родителей.
- IV этап - по итогам профилактического осмотра врач-педиатр делает заключение о состоянии здоровья ребёнка (относит его к соответствующей группе здоровья), даёт рекомендации (по режиму, питанию, физическому воспитанию, вакцинации).
Профилактика заболеваний
Важное место в работе педиатра занимает постоянный контроль за состоянием здоровья детей 1-го года жизни: регулярные осмотры с оценкой физического и психического развития, рекомендациями по питанию, коррекцией выявленных нарушений, профилактическими прививками. Педиатр осматривает новорождённого на дому в течение первых двух дней после выписки ребёнка из роддома, затем через день после первого посещения, на 10-е и 21-е сутки жизни и в возрасте 1 мес (в детской поликлинике). В период новорождённости по показаниям обеспечивают консультации специалистов на дому и проводят вакцинацию против туберкулёза, если её не сделали в роддоме.
В 1 мес в условиях поликлиники по итогам заключений врача-неонатолога роддома, участкового педиатра и специалистов (невролога, офтальмолога и хирурга-ортопеда) определяют группу здоровья ребёнка. Матерей обучают проведению комплексного массажа и методам профилактики рахита. Проводят разъяснительную работу по обеспечению грудного вскармливания и рационального докорма детей. При отсутствии у матери молока контролируют схему искусственного вскармливания и правила введения прикорма.
В течение первого года жизни педиатр осматривает ребёнка 11 раз - 4 раза за время периода новорождённое, далее в 2, 3, 5, 7, 9 и 12 мес. Новорождённых второй и третьей групп здоровья педиатр осматривает на дому 4 раза в год, невролог - 1 раз.
В 3 мес проводят скрининговое лабораторное обследование, ребёнка осматривают специалисты (невролог, офтальмолог, хирург-ортопед), оформляют заключение по показаниям и противопоказаниям к проведению профилактических прививок. В последующие месяцы первого года жизни (также в условиях детской поликлиники) детей осматривает участковый педиатр. Он корригирует питание ребёнка, проведение профилактических прививок, даёт рекомендации по закаливанию, контролирует нервно-психическое развитие. Если ребёнок заболел, его обязательно консультируют специалисты. В случае необходимости обеспечивают активное наблюдение участкового педиатра и врачей круглосуточной медицинской помощи на дому.
В 1 год участковый педиатр с учётом перенесённых заболеваний и данных осмотра тех же специалистов делает новое заключение о состоянии здоровья ребёнка.
На 2-м году жизни профилактические осмотры проводят дважды (в 1,5 и 2 года), в последующем - ежегодно.
В возрасте 3 лет перед поступлением в детское дошкольное учреждение детям проводят доврачебное и лабораторное обследования, их осматривают педиатр и врачи-специалисты; при этом оценивают нервно-психическое и физическое развитие, определяют группы здоровья и распределяют на медицинские группы для занятий физической культурой. Затем в 5 и 6 лет проводят то же обследование, что и в 3 года, и определяют функциональную готовность детей к обучению в школе. В 8 лет при полном диспансерном осмотре оценивают адаптацию к обучению в школе, в 8, 9, 10, 11, 12,13 и 14 лет также контролируют усвоение школьной программы. В 6 и 12 лет в программу профилактических осмотров включают электрокардиографию (ЭКГ).
Комплексный осмотр врачами-специалистами (офтальмологом, хирургом-ортопедом, отоларингологом, стоматологом, неврологом и другими специалистами при наличии показаний) обязателен в 1, 3, 5, 6, 8, 10, 12 и 14 лет. Ежегодно детей осматривают стоматолог и педиатр, врачи других специальностей - по показаниям. Наблюдение за подростками осуществляют в полном объёме в условиях поликлиники до 17 лет, включая помощь психолога.
Особое внимание уделяют профилактике гинекологических и экстрагенитальных заболеваний у девочек-подростков, по показаниям их осматривает детский гинеколог.
Улучшение консультативно-диагностической работы с детьми заключается в увеличении доступности для них квалифицированной специализированной медицинской помощи, уменьшении экономических затрат, организации дневных стационаров для быстрого уточнения диагноза и сокращения сроков пребывания в стационаре.
Диспансерное наблюдение особенно тщательно проводят за детьми, имеющими факторы риска возникновения заболеваний (вторая группа здоровья) и хронические заболевания (третья группа здоровья), с включением комплекса профилактических, лечебно-оздоровительных мероприятий и медико-педагогической коррекции. Реабилитацию осуществляют в центрах и отделениях восстановительного лечения, а также в специализированных санаториях.
Детям с хроническими заболеваниями, относимым к группам риска и с необычными реакциями и поствакцинальными осложнениями специфическую иммунопрофилактику проводят с использованием оптимальных режимов после консультации со специалистами и с учётом результатов клинических, функциональных и лабораторных исследований.
Рацион питания детей
Известно, что правильное питание имеет важнейшее значение для развития детского организма. К современным негативным тенденциям относят уменьшение количества детей, находящихся на грудном вскармливании, раннее введение прикорма, увеличение распространённости заболеваний желудочно-кишечного тракта (ЖКТ). Пропаганда естественного вскармливания и применение различных видов стимуляции лактации - важное звено в системе мероприятий, направленных на укрепление здоровья детей и снижение заболеваемости. В этой работе используют основные положения совместной Декларации ВОЗ/ЮНИСЕФ "Охрана, поощрение и поддержка грудного вскармливания".
Молочно-раздаточные пункты по рецептам врачей обеспечивают детей бесплатными молочными продуктами. В связи с высокой распространённостью заболеваний органов пищеварения необходим тщательный медико-санитарный надзор за питанием школьников. Развитие индустрии детского питания позволяет обеспечивать детское население, особенно первых 3 лет жизни и детей, имеющих хронические заболевания, специальными продуктами питания, включая лечебные.
При заболевании ребёнка наблюдение и обследование в полном объёме обеспечивают на догоспитальном этапе, при необходимости ребёнка направляют в стационар, в том числе в специализированные отделения. С целью оказания квалифицированной помощи детям в течение суток функционируют служба круглосуточной медицинской помощи на дому, станции скорой и неотложной медицинской помощи.
Комплексное решение проблем организации помощи детям-инвалидам включает социально-педагогические, психологические и медицинские аспекты и способствует социальной ориентации детей и их интеграции в общество.
Новые статьи
- Салат из скумбрии — лучшие рецепты
- Лучшие рецепты свекольных блюд
- Банановые смузи Банановый смузи с молоком
- Бешбармак в домашних условиях Рецепты приготовления бешбармака в домашних условиях
- Как сделать напиток из лимонов (домашний лимонад)
- Рецепт творога в мультиварке
- Котлеты из колбасы вареной с сыром Котлеты из колбасы рецепт
- Хинкали со смешанным фаршем
- Что приготовить из шелковицы?
- Вкусная фаршированная рисовая запеканка Рисовая запеканка с мясным фаршем
Популярные статьи
- Тонкие блины на кефире с кипятком
- Особенности приготовления ухи из сазана в пошаговом рецепте
- Тесто для пирога без дрожжей: подготовка любимой выпечки
- Слоеный пирог с клубникой Лодочки с клубникой из слоеного теста
- Мясо «Гармошка» в фольге в духовке
- Кролик в духовке целиком
- Как готовится запеканка рисовая с фаршем в духовке - лучшие рецепты Вкусная рисовая запеканка с фаршем
- Нежнейшее печенье с грецкими орехами Печенье графское с орехами
- Наршараб применение
- Эффективная диета на кукурузной муке
