Подготовка больного к плановой операции не включает. Подготовка больного к плановым и экстренным операциям
-
Формат файла:
Размер файла:
Вид работы:
Медицина, физкультура, здравоохранение
Подготовка пациента к операции. Ведение пациентов в послеоперационном периоде
Вы можете узнать стоимость помощи в написании студенческой работы.
Помощь в написании работы, которую точно примут!
ГОУ СПО «Сахалинский базовый медицинский колледж»
Отделение повышения квалификации
Контрольная работа №1 на тему:
«Подготовка пациента к операции. Ведение пациентов в послеоперационном периоде»
Ключагина Татьяна Владимировна
Медицинская сестра хирургического отделения
МБУЗ «Углегорская ЦРБ»
Октябрь 2012г.
Основная цель: повышение теоретических знаний и практических навыков медицинской сестры по подготовке пациентов к экстренной, срочной и плановой операции, умению произвести уход за пациентами в послеоперационном периоде.
Медицинская сестра должна знать:
vСистему организации стационарной помощи населению в ЛПУ
vНормативные документы, определяющие основные задачи, функции, условия и порядок деятельности ЛПУ
vОрганизацию сестринского дела в структурных подразделениях ЛПУ
vЛечебно-охранительный режим
vСистему больничного инфекционного контроля и инфекционной безопасности пациентов и медицинского персонала в ЛПУ
vОхрану труда и технику безопасности в ЛПУ
vОрганизацию периоперативного сестринского ухода
vОрганизацию восстановительного лечения и реабилитации пациентов в условиях ЛПУ
vОсновы рационального и сбалансированного питания, основы лечебного и диагностического питания в ЛПУ
vОсновные учетные формы медицинской документации в ЛПУ.
Медицинская сестра должна уметь: ØОсуществлять и документировать основные этапы сестринского процесса при уходе за пациентами.
ØВыполнять требования техники безопасности и охраны труда в отделении.
ØОбеспечить инфекционную безопасность пациента и медицинского персонала при выполнении манипуляций и уходе за пациентами.
ØВыполнять профилактические, лечебные, диагностические мероприятия, назначаемые врачами.
ØВладеть техникой подготовки к диагностическим исследованиям.
ØВладеть техникой подготовки пациента к экстренной и плановой операциям.
ØВладеть техникой сестринских манипуляций.
ØПроводить санитарно-просветительскую работу среди пациентов и их родственников.
ØОказать экстренную доврачебную помощь при неотложных состояниях.
ØПроводить санитарную обработку пациента, поступающего в отделение.
ØПриготовить дезинфицирующие растворы заданной концентрации.
ØПровести дезинфекцию предметов ухода за пациентом.
ØПроводить дезинфекцию, предстерилизационную очистку изделий медицинского назначения.
ØУкладывать в биксы перевязочный материал, хирургическое белье.
ØПользоваться стерильным биксом.
ØОбеззараживать руки.
ØОрганизовать и контролировать проведение дезинфекционных мероприятий в случае необходимости.
ØВ случае аварийной ситуации (порез, прокол кожных покровов и т.д.) при проведении сестринских манипуляций провести мероприятия по профилактике профессионального заражения.
ØОсуществлять контроль качества дезинфекции, предстерилизационной очистки и стерилизации.
Подготовка пациента к плановой операции. Предоперационный период
Предоперационным называется период с момента поступления больного в хирургическое отделение для проведения операции до момента ее выполнения. Цель предоперационной подготовки больного состоит в снижении риска развития интра- и послеоперационных осложнений. Предоперационный период делится на два этапа: диагностический и подготовительный. Окончательная постановка диагноза - задача врача. Именно диагноз решает вопрос о срочности операции. Но сестринские наблюдения за состоянием больного, его изменениями и отклонениями могут скорректировать решение врача. Если выясняется, что больному необходима экстренная операция, то подготовительный этап начинается сразу же после постановки диагноза и длится от нескольких минут до 1-2 часов. Основными показаниями к экстренному оперативному вмешательству являются кровотечение любой этиологии и острые заболевания воспалительного характера. В случае если нет необходимости в экстренной операции, делают соответствующую запись в истории болезни и назначают плановое оперативное лечение. Сестра должна знать абсолютные и относительные показания к оперативному вмешательству, как в экстренной, так и в плановой хирургии. Абсолютными показаниями к операции являются заболевания и состояния, которые представляют угрозу для жизни больного и могут быть ликвидированы только хирургическими методами. Абсолютные показания, по которым выполняются экстренные операции, иначе называются жизненными. К этой группе показаний относится: асфиксия, кровотечение любой этиологии, острые заболевания органов брюшной полости (острый аппендицит, острый холецистит, острый панкреатит, перфоративная язва желудка и двенадцатиперстной кишки, острая кишечная непроходимость, ущемленная грыжа), острые гнойные хирургические заболевания. Абсолютными показаниями к плановой операции являются следующие заболевания: злокачественные новообразования (рак легкого, рак желудка, рак молочной железы и пр.), стеноз пищевода, механическая желтуха и др. Относительными показаниями к операции являются две группы заболеваний: Разновидностью плановых являются срочные операции. Их отличает то, что хирургическое вмешательство нельзя откладывать на значительный срок. Срочные операции обычно выполняются через 1-7 суток от момента поступления или постановки диагноза. Так, например, больной с остановившимся желудочным кровотечением может быть оперирован на следующие сутки после поступления в связи с опасностью возникновения рецидива кровотечения. К срочным операциям относятся операции по поводу злокачественных новообразований (обычно в течение 5-7 дней от поступления после необходимого обследования). Длительное откладывание этих операций может привести к тому, что будет невозможно осуществить полноценную операцию из-за прогрессирования процесса (появление метастазов, прорастание опухолью жизненно-важных органов и др.). После постановки основного диагноза проводится обследование всех жизненно важных систем, которое проводится в три этапа: предварительная оценка, проведение стандартного минимума, дополнительное обследование. Предварительная оценка проводится врачом и анестезиологом на основании сбора жалоб, опроса по органам и системам и данных физикального обследования пациента. Собирая анамнез, важно выяснить, подвержен ли больной аллергии, какие он принимал лекарства (особенно это касается кортикостероидных гормонов, антибиотиков, антикоагулянтов, барбитуратов). Эти моменты иногда легче выявляются сестрой в процессе наблюдения за больным и контакта с ним, чем при прямом его опросе.
Сестринские вмешательства при подготовке пациента к операции
Стандартный минимум обследования включает в себя: клинический анализ крови, биохимический анализ крови (общий белок, билирубин, трансаминазы, креатинин, сахар), время свертывания крови, группа крови и резус-фактор, общий анализ мочи, флюорография грудной клетки (давность не более 1 года), заключение стоматолога о санации ротовой полости, электрокардиография, осмотр терапевта, для женщин - осмотр гинеколога. В задачи медсестры входит подготовка пациента к тому или иному виду анализа и дополнительное наблюдение за его состоянием. Если выявляется какое-нибудь сопутствующее заболевание, проводится дополнительное обследование с целью точной постановки диагноза. Подготовительный этап осуществляется совместными усилиями врача и сестры. Он проводится с учетом ориентации на отдельные органы и системы организма. Нервная система. Нервную систему хирургических больных значительно травмируют боль и нарушение сна, борьба с которыми при помощи различных медикаментозных средств очень важна в предоперационный период. Важно помнить, что «психологическая премедикация» наряду с фармакологическими средствами, способствующими стабилизации психического состояния пациента, способствуют уменьшению числа послеоперационных осложнений и облегчают анестезию во время операции. Сердечно-сосудистая и кроветворная система требуют повышенного внимания. Если деятельность сердечно-сосудистой системы нарушена, назначают мероприятия по ее улучшению. Больным с острой анемией делают переливания крови перед, во время и после операции. Для профилактики осложнений со стороны дыхательной системы необходимо заранее научить больного правильному дыханию (глубокий вдох и длительный выдох через рот) и откашливанию, чтобы предупредить задержку секрета и застоя в дыхательных путях. С этой же целью накануне операции иногда ставят банки. Желудочно-кишечный тракт. При заполненном желудке после введения в наркоз содержимое из него может начать пассивно вытекать в пищевод, глотку, ротовую полость (регургитация), а оттуда с дыханьем попасть в гортань, трахею и бронхиальное дерево (аспирация). Аспирация может привести к асфиксии - закупорке воздухоносных путей, которая может привести к гибели пациента или тяжелейшему осложнению - аспирационной пневмонии. Для профилактики аспирации сестра должна объяснить больному, чтобы в день плановой операции он с утра ничего не ел и не пил, а накануне съел не очень плотный ужин в 5 - 6 часов вечера. Перед плановой операцией сестра делает больному очистительную клизму. Это делается, чтобы при расслаблении мускулатуры на операционном столе не произошла произвольная дефекация. Непосредственно перед операцией нужно позаботиться об опорожнении больным мочевого пузыря. Для этого в подавляющем большинстве случаев нужно дать больному помочиться. Необходимость в катетеризации мочевого пузыря возникает редко. Она бывает необходима, если состояние больного тяжелое, он без сознания, или при выполнении особых видов оперативных Кожа. Накануне операции необходимо обеспечить предварительную подготовку операционного поля. Это мероприятие проводится как один из способов профилактики контактной инфекции. Вечером накануне операции больной должен принять душ или вымыться в ванной, надеть чистое белье, кроме этого осуществляется смена постельного белья. Утром в день операции сестра сухим способом сбривает волосяной покров в зоне предстоящей операции. Это мероприятие необходимо, поскольку наличие волос рачительно затрудняет обработку кожи антисептиками и может способствовать развитию послеоперационных инфекционных осложнений. Брить следует именно в день операции, а не раньше, так как в области образующихся при бритье мелких повреждений кожи может развиться инфекция. При подготовке к экстренной операции обычно ограничиваются бритьем волосяного покрова только в зоне операции.
Психологическая подготовка пациента к операции
При правильном проведении психологической подготовки снижается уровень тревожности, послеоперационная боль и частота послеоперационных осложнений. Сестра проверяет, подписано ли согласие на операцию пациентом. При экстренной операции согласие могут дать родственники. Тяжелый травмирующий эффект оказывают мучительные переживания больного по поводу предстоящей операции. Больной может бояться очень многого: самой операции и связанных с ней страданий, боли. Он может опасаться за исход операции и ее последствия. В любом случае именно сестра, в силу того, что она постоянно находится при больном, должна суметь выяснить специфику страха того или иного больного, определить, чего именно боится больной и насколько велик и глубок его страх. Обо всех своих наблюдениях сестра сообщает лечащему врачу, она должна стать внимательной посредницей и с обеих сторон подготовить беседу больного с лечащим врачом о предстоящей операции, которая должна способствовать рассеиванию страхов. И врач, и сестра должны «заразить» больного своим оптимизмом, сделать его своим соратником в борьбе с болезнью и сложностями послеоперационного периода.
Предоперационная подготовка пожилых и старых людей
Пожилые люди тяжелее переносят операцию, проявляют повышенную чувствительность к некоторым лекарственным препаратам, склонны к различным осложнениям в связи с возрастными изменениями и сопутствующими заболеваниями. Подавленность, замкнутость, обидчивость отражают ранимость психики этой категории больных. Внимание к жалобам, доброта и терпение, пунктуальность в выполнении назначений благоприятствуют успокоению, вере в хороший исход. Особое значение имеет дыхательная гимнастика. Атония кишечника и сопутствующие ей запоры требуют соответствующей диеты, назначения слабительных. У пожилых мужчин часто встречается гипертрофия (аденома) предстательной железы с затруднением мочеиспускания, в связи с чем по показаниям выводят мочу катетером. Из-за слабой терморегуляции следует назначить теплый душ, а температуру воды в ванне доводят только до 37*С. После ванны, больного тщательно вытирают и тепло одевают. На ночь по назначению врача дают снотворное.
Предоперационная подготовка детей
Как и у взрослых больных, суть дооперационной подготовки детей состоит в создании наилучших условий для хирургического вмешательства, однако возникающие при этом конкретные задачи и методы их решения имеют определенные особенности, которые выражены тем больше, чем меньше ребенок. Характер подготовки и ее продолжительность зависят от ряда факторов: возраста ребенка, срока поступления с момента заболевания (рождения), наличие сопутствующих заболеваний и осложнений и т.д.Учитывается также вид патологии и срочность операции (плановая, экстренная). При этом часть мероприятий является общей для всех болезней, другая же часть применима лишь при подготовке к определенным операциям и в определенных ситуациях. Медицинская сестра должна хорошо ориентироваться в возрастных особенностях подготовки и со знанием дела выполнять назначения врача. Новорожденных и грудных детей оперируют чаще всего по экстренным и неотложным показаниям, обусловленным пороками развития внутренних органов. Основными задачи дооперационной подготовки является профилактика дыхательной недостаточности, переохлаждения, нарушения свертываемости крови и водно-солевого обмена, а также борьбы с этими состояниями. Детей более старшего возраста оперируют как в плановом порядке, так и по экстренным показаниям. В первом случае проводят тщательное клиническое обследование. Большое внимание должно быть уделено щажению психики маленького ребенка. Дети часто проявляют признаки волнения, спрашивают, когда же будет операция, испытывают страх перед вмешательством. Нервно-психические срывы иногда связаны с манипуляцией, проводимой неожиданно, поэтому всегда необходимо кратко разъяснить ребенку характер предстоящей процедуры. Совершенно необходимо избегать устрашающих слов и выражений, действовать больше не окриком, а ласковым и ровным обращением. В противном случае медицинская сестра может свести на нет все усилия врача, стремящегося добиться доверия, спокойствия ребенка, которому назначена операция. Психическая подготовка имеет большое значение для благоприятного исхода оперативного вмешательства и нормального течения послеоперационного периода.
Постановка очистительной клизмы
Очистительные клизмы применяются для механического опорожнения толстой кишки при: Противопоказания: кровотечение из пищеварительного тракта; острые воспалительные заболевания толстой и прямой кишки; злокачественные новообразования прямой кишки; первые дни после операции; трещины в области заднего прохода; выпадение прямой кишки; острый аппендицит, перитонит; массивные отеки. Оснащение: система, состоящая из кружки Эсмарха, соединительной трубки длиной 1,5 м с вентилем или зажимом; штатив; стерильный ректальный наконечник, салфетки; вода температурой 20°С, в количестве 1,5-2 л; водяной термометр; вазелин; шпатель для смазывания наконечника вазелином; клеенка и пеленка; судно с клеенкой; таз; спецодежда: перчатки однократного применения, медицинский халат, клеенчатый фартук, сменная обувь. Подготовка к процедуре. Подложить под ягодицы пациента клеенку, свисающую в таз и покрытую пеленкой. Выполнение процедуры. Завершение процедуры. 1.Сопроводить пациента в туалетную комнату или подать судно при появлении позывов на дефекацию. Обеспечить туалетной бумагой. Если пациент лежит на судне, то приподнять, по возможности, изголовье кровати на 45°-60°.
2.Убедиться, что процедура прошла эффективно. Если пациент лежит на судне - убрать судно на стул (скамейку), накрыть клеенкой. Осмотреть фекалии.
3.Разобрать системы. Поместить в емкость с дезинфицирующим раствором Подмыть пациента.
.Сменить халат, перчатки, фартук. Перчатки и фартук поместить в емкости с дезинфицирующим раствором.
5.Провести дезинфекцию использованных предметов.
Санитарно-гигиеническая обработка пациента. Подготовка операционного поля
Накануне операции больной должен принять ванну или душ, а область, прилегающую к операционному полю, и само операционное поле тщательно выбрить утром в день операции. При поступлении тяжелобольного операционное поле бреет санитарка операционного блока. Подготовку операционного поля производят в предоперационной под руководством операционной сестры, незанятой в операции. Учитывая, что нередко во время операции приходится расширять разрез, волосы бреют далеко за пределами предполагаемого операционного поля. При операциях на волосистой части головы, как правило, сбривают все волосы. Исключение составляют небольшие раны мягких тканей и доброкачественные опухоли кожи, особенно у женщин. Перед операцией на органах брюшной полости бреют волосы на всей передней поверхности живота, включая лобок. При операциях на желудке, печени, селезенке у мужчин бреют волосы и на грудной клетке до уровня сосков. При локализации этого разреза ниже пупка бреют волосы на лобке и верхней части бедер. У больных с паховыми грыжами и другими заболеваниями этой области бреют волосы в области половых органов и промежности. При операциях области заднего прохода бреют волосы в промежности и на половых органах, на внутренней поверхности бедер и ягодицах. При операциях на конечностях в операционное поле включают весь пораженный сегмент конечности. Перед операцией на коленном суставе бреют волосы, начиная с верхней трети бедра до середины голени. У больных с варикозным расширением вен выбривают волосы в соответствующей паховой области, на лобке, всей ноге. При операциях на молочной железе бреют волосы в подмышечной впадине. Если предполагается закончить операцию пересадкой кожи, волосы на местах, намеченных для взятия лоскута, следует выбрить тщательно и осторожно, чтобы не поцарапать кожу.
Премедикация
Премедикация - это применение лекарственных средств при подготовке больного к обшей или местной анестезии, для снятия психоэмоционального напряжения, а также уменьшения секреции слюны и слизи в дыхательных путях, подавления нежелательных вегетативных рефлексов (тахикардии, аритмии), усиления анальгезии и углубления сна на стадии вводной анестезии, уменьшения неприятных ощущений во время инъекции местного анестетика, снижения риска тошноты и рвоты в послеоперационном периоде, профилактики аспирации желудочного содержимого во время вводной анестезии. При подготовке к местной анестезии следует уделить внимание пациенту. Объяснить ему о преимуществе местной анестезии. В беседе с пациентом необходимо убедить его, что операция будет проведена безболезненно, если пациент вовремя сообщит о появлении боли, которую можно прекратить, добавляя анестетик. Пациента надо тщательно осмотреть, особенно кожные покровы, где будет проводиться местная анестезия, так как при гнойничковых заболеваниях и раздражениях кожи проводить этот вид обезболивания нельзя. У пациента необходимо выяснить аллергические заболевания, особенно аллергию на анестетики. Перед анестезией измерить артериальное давление, температуру тела, подсчитать пульс. Перед премедикацией пациенту предложить опорожнить мочевой пузырь. За 20-30 минут до операции провести премедикацию: ввести 0,1% раствор атропина, 1% раствор промедола и 1% раствор димедрола по 1 мл внутримышечно в одном шприце. После премедикации больной должен находиться в сознании, быть сонным, спокойным и контактным. Подробная беседа, внушение и эмоциональная поддержка - неотъемлемые компоненты подготовки к операции. Дозы лекарственных средств зависят от возраста, веса, физического и психического статуса. Тяжелобольным и ослабленным, а также грудным детям и пожилым людям нужны меньшие дозы седативных средств и транквилизаторов. При психомоторном возбуждении, напротив, могут потребоваться более высокие дозы. После проведенной премедикации нужно строго соблюдать постельный режим до окончания местной анестезии.
Правила подачи больного в операционную
После подготовки операционного поля санитарка операционного блока снимает с больного белье хирургического отделения и помогает переодеться в белье операционного блока. Персонал отделения, надев бахилы и марлевые маски, завозит каталку с больным в операционную. Если больной в сознании, активен, то он самостоятельно перебирается на операционный стол с каталки, если он находится в тяжелом состоянии, ему помогают сестра и санитарка. Больного необходимо уложить в нужное положение. Расположение или позиция пациента на операционном столе может быть различна, в зависимости от области, в которой будет находиться операционная рана, от характера операции, ее этапа, а также от состояния пациента.
Положение пациента на операционном столе
·На спине горизонтально - при операциях на лице, груди, органах брюшной полости, на мочевом пузыре, наружных мужских половых органах, конечностях.
·Положение на спине с головой, откинутой назад - при операциях на щитовидной железе, гортани.
·Положение на спине, валик на столе подложен под нижние ребра для лучшего доступа и осмотра органов верхнего отдела живота- при операциях на желчном пузыре, селезенке.
·Положение на боку (правом или левом)- при операциях на почках.
·Положение на спине с нижними конечностями, согнутыми в тазобедренных и коленных суставах,- при проведении гинекологических операций и при операциях в области прямой кишки.
·Положение Тренделенбурга с опущенным головным концом стола- при операциях на органах малого таза.
·Положение с опущенным нижним концом стола, - при операциях на головном мозге.
·Положение лежа на животе- при операциях на затылочной области головы, на позвоночнике, крестцовой области.
Рентгенологические методы исследования
R-исследование желудка и 12перстной кишки. Цель: диагностика заболеваний желудка и 12перстной кишки Противопоказания: язвенные кровотечения Алгоритм выполнения: . .Объяснить, что подготовка не требуется
.Предупредить больного, чтобы явился в рентген-кабинет в указанное врачом время.
.В рентген-кабинете пациент принимает внутрь взвесь сульфата бария в количестве 150-200 мл.
5.Врач делает снимки
Ирригоскопия (исследование толстой кишки)
Цель исследования: диагностика заболеваний толстого кишечника. Оснащение: 1,5л взвеси сульфата бария (36-37*),система, состоящая из кружки Эсмарха, соединительной трубки длиной 1,5 м с вентилем или зажимом; штатив; стерильный ректальный наконечник, салфетки; вода температурой 20°С, в количестве 1,5-2 л; водяной термометр; вазелин; шпатель для смазывания наконечника вазелином; клеенка и пеленка; судно с клеенкой; таз; спецодежда: перчатки однократного применения, медицинский халат, клеенчатый фартук, сменная обувь. Алгоритм выполнения: .Объяснить пациенту ход и необходимость данной процедуры.
.Объяснить смысл предстоящей подготовки к исследованию:
·исключить из питания газообразующие продукты (овощи, фрукты, молочные, дрожжевые прдукты, черный хлеб);
·дать пациенту 30-60 мл касторового масла ыв 12-13часов дня накануне исследования;
·поставить 2 очистительных клизмы вечером накануне исследования и утром за 2часа до процедуры;
·утром в день исследования дать больному легкий белковый завтрак.
3.Проводить пациента в рентген-кабинет к назначенному времени.
.Ввести с помощью клизмы взвесь сульфата бария до 1,5л приготовленного в рентген-кабинете.
.Делается серия снимков.
Внутривенная экскреторная урография операция пациент подготовка сестринский Цель: диагностика заболеваний почек и мочевыводящих путей. Оснащение: шприцы одноразовые 20мл, 305 расвор тиосульфата натрия, все необходимое для очистительной клизмы, контрастное вещество (урографин или верографин-по назначению врача). Алгоритм выполнения: .Обучить пациента и членов его семьи подготовке к исследованию
.Указать, к каким последствиям приведет нарушение рекомендаций медицинской сестры
.Исключить из питания газообразующие продукты в течение 3 дней до исследования.
.Исключить прием пищи за 18-20 часов до исследования.
.Обеспечить прием слабительного по назначению врача накануне перед обедом; ограничить прием жидкости со второй половины дня накануне исследования.
.Поставить накануне исследования очистительную клизму и утром за 2 часа до исследования.
.Не принимать пищу, лекарства, не курить, не делать инъекции и другие процедуры перед исследованием.
.Освободить мочевой пузырь непосредственно перед процедурой.
10.Проводить пациента в рентген-кабинет.
11.Сделать обзорный снимок.
.Ввести по назначению врача внутривенно медленно20-40-60 мл контрастного вещества.
.Сделать серию снимков.
Подготовка пациента к эндоскопии
В настоящее время эндоскопические методы исследования используются как для диагностики, так и для лечения различных заболеваний. Современная эндоскопия играет особую роль в распознавании ранних стадий многих заболеваний, в особенности - онкологических заболеваний (рак) различных органов (желудок, мочевой пузырь, легкие). Чаще всего эндоскопию сочетают с прицельной (под контролем зрения) биопсией, лечебными мероприятиями (введение лекарств), зондированием. Эндоскопия-метод визуального исследования полых органов с помощью оптико-механических осветительных приборов. К эндоскопическим методам относят: Бронхоскопия <#"16" src="doc_zip2.jpg" />Гастроскопия <#"16" src="doc_zip3.jpg" />Гистероскопия <#"16" src="doc_zip4.jpg" />Колоноскопия - слизистой оболочки толстой кишки. Кольпоскопия - входа во влагалище и влагалищных стенок. Лапароскопия <#"16" src="doc_zip7.jpg" />Отоскопия - наружного слухового прохода и барабанной перепонки. Ректороманоскопия- прямой кишки и дистального отдела сигмовидной кишки. Уретероскопия <#"16" src="doc_zip10.jpg" />Холангиоскопия <#"16" src="doc_zip11.jpg" />Цистоскопия <#"16" src="doc_zip12.jpg" />Эзофагогастродуоденоскопия - осмотр пищевода, полости желудка и двенадцатиперстной кишки. Фистулоскопия - исследование внутренних и наружных свищей. Торакоскопия <#"16" src="doc_zip15.jpg" />Кардиоскопия <#"16" src="doc_zip16.jpg" />Ангиоскопия <#"16" src="doc_zip17.jpg" />Артроскопия <#"16" src="doc_zip18.jpg" />Вентрикулоскопия <#"justify">Подготовка пациента к фиброгастродуоденоскопии (ФГДС)
ФГДС- эндоскопическое исследование пищевода, желудка, 12-перстной кишки, с помощью гастроскопа. При данном исследовании гастроскоп вводиться через рот. Цель: лечебная, диагностическая (выявление состояния слизистой оболочки исследуемых органов-воспаления, язвы, полипы, опухоли; проведение биопсии, введение лекарственных средств). Показания: заболевания пищевода, желудка, 12-перстной кишки. Последовательность действий: )Информировать пациента о цели и ходе процедуры, получить его согласие.
)Накануне исследования последний прием пищи не позднее чем в 21ч (легкий ужин).
)Исследование проводиться натощак (не пить, не курить, не принимать лекарств).
)Предупредить пациента о том, что во время исследования, он будет лишен возможности говорить и проглатывать слюну.
)Взять с собой на исследование полотенце(для сплевывания слюны).
)Если есть съемные зубные протезы, предупредить пациента о том, что их необходимо снять.
)Объяснить пациенту о том, что непосредственно перед исследованием проводится анестезия зева и глотки (раствором Лидокаина или Дикаина) орошением из ингалятора.
)Положение пациента лежа на левом боку.
)После исследования не принимать пищу в течении 2 часов.
Подготовка пациента к ректороманоскопии (RRS)
RRS- эндоскопическое исследование прямой и сигмовидной кишки с помощью жесткого эндоскопа (ректоскопа). При данном исследовании ректоскоп вводится через анальное отверстие на 25-30 см. Цель: лечебная, диагностическая (выявление состояния слизистой- воспаления, эрозии, кровоизлияния, опухоли, внутренний геморрой, получают мазки, проводят биопсию). Показания: заболевания прямой и сигмовидной кишки. Последовательность действий: )Информировать пациента о цели и ходе исследования, получить его согласие.
)За три дня до исследования исключить из питания продукты способствующие газообразованию.
)Вечером и утром накануне исследования - очистительная клизма до эффекта «чистых вод».
)Накануне исследования в 12 часов дня пациент выпивает 60 мл 25% раствора сульфата бария.
)Исследование проводится утром натощак.
)Положение пациента во время исследования- лежа на левом боку с поднятыми к животу ногами.
)Перед исследованием проводится анестезия области анального отверстия 3% дикаиновой мазью.
Подготовка пациента к цистоскопии
Цистоскопия- эндоскопическое исследование мочевого пузыря цистоскопом. При данном виде исследования цистоскоп вводят через мочеиспускательный канал. Цель: лечебная, диагностическая(выявление состояния слизистой-изъязвления, папилломы, опухоли, наличие камней, определяют выделительную способность почек). Показания: заболевания мочевыделительной системы. Последовательность действий: )Информировать пациента о цели и ходе предстоящего исследования, получить его согласие.
)Перед исследованием опорожнить мочевой пузырь.
)Провести гигиенический туалет половых органов.
)Положение пациента во время исследования на спине, с разведенными ногами, согнутыми в коленях, на урологическом кресле.
)Наружное отверстие уретры обрабатвается стерильным раствором Фурациллина или Риванола.
)При введении цистоскопа, наружное отверстие мочеиспускательного канала, обрабатывается анестетиками.
)После исследования соблюдать постельный режим не менее двух часов.
Подготовка пациента к бронхоскопии
Бронхоскопия- эндоскопическое исследование бронхиального дерева с помощью бронхоскопа. При данном исследовании бронхоскоп вводится через рот. Цель: лечебная, диагностическая(диагностика эрозий и язв слизистой оболочки бронхов, извлечение инородных тел, удаление полипов, лечение бронхоэктатической болезни, абсцессов легкого, введение лекарственных средств, извлечение мокроты, прведение биопсии). Последовательность действий: )Информировать пациента о цели и ходе предстоящего исследования, получит его согласие.
)Исследование проводится натощак. Не курить. Вечером по назначению врача ввести транквилизаторы.
)Непосредственно перед исследованием опрожнить млчевой пузырь.
)Непосредственно перед исследованием по назначению врача ввести подкожно 0,1% раствор Атропина 1,0 мл, 1% раствор Димедрола 1,0 мл.
)Положение пациента во время исследования сидя или лежа с запрокинутой головой.
)Перед введением бронхоскопа провести анестезию верхних дыхательных путей
)После исследования не принимать пищу и не курит в течении 2 часов.
Обеспечение инфекционной безопасности пациента
После выписки каждого больного кровать, прикроватную тумбочку, подставку для подкладного судна протирают ветошью, обильно смоченной дезинфицирующим раствором. Кровать застилают постельными принадлежностями, прошедшими камерную обработку по режиму, для вегетативных форм микробов. По возможности соблюдают цикличность заполнения палат. Больному выдают индивидуальные предметы ухода: плевательницу, подкладное судно и т.д., которые после использования немедленно убирают из палаты и тщательно моют. После выписки больного предметы индивидуального ухода подвергают обеззараживанию. Категорически запрещают принимать в отделения хирургического профиля мягкие игрушки и другие предметы, не выдерживающие дезинфекционной обработки. По окончании работы производят смену халатов, масок, тапочек. Самовольные передвижения больных из палаты в палату и выход в другие отделения категорически запрещают. Смену нательного и постельного белья производят не реже 1 раза в 7 дней (после гигиенического мытья). Кроме того, белье обязательно меняют в случае загрязнения. При смене нательного и постельного белья его аккуратно собирают в мешки из хлопчатобумажной ткани или емкости с крышкой. Категорически запрещают сбрасывать бывшее в употреблении белье на пол или в открытые приемники. Сортировку и разборку грязного белья производят в специально выделенном помещении вне отделения. После смены белья все предметы в палате и пол протирают дезинфицирующим раствором. Выписку больных производят в отдельном помещении (выписной). Тапочки и другую обувь после выписки или смерти больного протирают тампоном, смоченным 25% раствором формалина или 40% раствором уксусной кислоты до полного увлажнения внутренней поверхности. Затем обувь укладывают в полиэтиленовый пакет на 3 ч, после чего вынимают и проветривают в течение 10-12 ч до исчезновения запаха препарата. В отделении соблюдают порядок и чистоту. Уборку производят не реже 2 раз в день влажным способом, мыльно-содовым раствором. Дезинфицирующие средства используют после смены белья и в случае возникновения внутрибольничных инфекций. В палатах для больных с гнойно-септическими заболеваниями и послеоперационными гнойными осложнениями ежедневную уборку проводят с обязательным использованием дезинфектантов.
Особенности подготовки пациента к экстренной операции
Экстренные операции необходимы при травмах (повреждениях мягких тканей, переломах костей) и острой хирургической патологии (аппендиците, холецистите, осложненных язвах, ущемленных грыжах, кишечной непроходимости, перитоните). Экстренные операции вынуждают максимально сократить подготовку, проведя лишь необходимую санитарную обработку, продезинфицировать и побрить операционное поле. Необходимо успеть определить группу крови, резус-фактор, измерить температуру. Из переполненного желудка удаляют содержимое, проводят зондирование желудка в тех случаях, когда пациент принимал пищу после 5-6 часов вечера накануне. Перед экстренными операциями делать клизмы не нужно, поскольку на это обычно нет времени, кроме того, для больных, находящихся в критическом состоянии, эта процедура может оказаться очень тяжелой. При экстренных операциях по поводу острых заболеваний органов брюшной полости постановка клизмы вообще противопоказана. При показаниях срочно налаживают внутривенное вливание и больного с действующей системой доставляют в операционную, где продолжают необходимые мероприятия уже во время анестезии и операции.
Послеоперационное ведение больных
Послеоперационное осложнение - это новое патологическое состояние, не характерное для нормального течения послеоперационного периода и не являющееся следствием прогрессирования основного заболевания. Осложнения важно отличать от операционных реакций, являющихся естественной реакцией организма больного на болезнь и операционную агрессию. Послеоперационные осложнения в отличие от послеоперационных реакций резко снижают качество лечения, задерживая выздоровление, и подвергают опасности жизнь пациента. Выделяют ранние (от 6-10% и до 30% при продолжительных и обширных операциях) и поздние осложнения. В возникновении послеоперационных осложнений имеют значение каждый из шести компонентов: больной, заболевание, оператор, метод, среда, случайность. Осложнения могут быть: ·развитием нарушений, вызываемых основным заболеванием;
·нарушениями функций жизненно важных систем (дыхательной; сердечнососудистой, печени, почек), обусловленными сопутствующими болезнями;
·следствиями дефектов исполнения операции
Имеют значение особенности госпитальной инфекции и система ухода за больными в данном стационаре, схемы профилактики тех или иных состояний, диетотерапия, подбор врачебного и сестринского персонала. Послеоперационные осложнения склонны к прогрессированию и рецидивированию и часто приводят к другим осложнениям. Легких послеоперационных осложнений не бывает. В большинстве случаев требуют повторных вмешательств. Частота послеоперационных осложнений около 10%, при этом доля инфекционных - 80%. Риск возрастает при экстренных, а также длительных операциях. Фактор продолжительности операции - один из ведущих в развитии гнойных осложнений. Технические ошибки: неадекватный доступ, ненадежный гемостаз, травматичность проведения, случайные (незамеченные) повреждения других органов, неумение отграничения поля при вскрытии полого органа, оставление инородных тел, неадекватные вмешательства, дефекты швов, неадекватное дренирование, дефекты послеоперационного ведения.
Профилактика осложнений в раннем и позднем послеоперационном периоде
Основными задачами послеоперационного периода являются: профилактика и лечение послеоперационных осложнений, ускорение процессов регенерации, восстановление трудоспособности пациента. Послеоперационный период делится на три фазы: ранний - первые 3-5 суток после операции, поздний - 2-3 недели, отдаленный (или период реабилитации) - обычно от 3 недель до 2 - 3 месяцев. Послеоперационный период начинается сразу после окончания операции. По окончании операции, когда восстанавливается самостоятельное дыхание, извлекают эндотрахеальную трубку, больного в сопровождении анестезиолога и сестры переводят в палату. Сестра должна к возвращению больного подготовить функциональную кровать, установив ее так, чтобы к ней можно было подойти со всех сторон, рационально расставить необходимую аппаратуру. Постельное белье нужно расправить, согреть, палату проветрить, яркий свет приглушить. В зависимости от состояния, характера перенесенной операции, обеспечивают определенное положение больного в постели. После операций на брюшной полости под местным обезболиванием целесообразно положение с приподнятым головным концом и слегка согнутыми коленями. Подобное положение способствует расслаблению брюшного пресса. Если нет противопоказаний, через 2-3 часа можно согнуть ноги, перевернуться на бок. Чаще всего после наркоза больного укладывают горизонтально на спину без подушки с повернутой набок головой. Такое положение служит профилактикой малокровия головного мозга, предотвращает попадание слизи и рвотных масс в дыхательные пути. После операций на позвоночнике больного следует класть на живот, предварительно положив на постель щит. Пациенты, которых оперировали под общим наркозом, нуждаются в постоянном наблюдении вплоть до пробуждения и восстановления самостоятельного дыхания и рефлексов. Сестра, наблюдая за пациентом, следит за общим состоянием, внешним видом, цветом кожных покровов, частотой, ритмом, наполнением пульса, частотой и глубиной дыхания, диурезом, отхождением газов и стула, температурой тела. Для борьбы с болью вводят подкожно морфин, омнопон, промедол. В течение первых суток это делают каждые 4-5 часов. Для профилактики тромбоэмболических осложнений необходима борьба с обезвоживанием, активизация больного в постели, лечебная гимнастика с первых суток под руководством сестры, при варикозном расширении вен по показаниям - бинтование голеней эластическим бинтом, введение антикоагулянтов. Необходимы также перемена положения в постели, банки, горчичники, дыхательные упражнения под руководством сестры: надувание резиновых мешков, шаров. При кашле показаны специальные манипуляции: следует положить ладонь на рану и слегка придавливать ее во время кашля. Они улучшают кровообращение и вентиляцию легких. Если больному запрещено пить и есть, назначается парентеральное введение растворов белков, электролитов, глюкозы, жировых эмульсий. Для восполнения кровопотери и с целью стимуляции, переливают кровь, плазму, кровезаменители. Несколько раз в день сестра должна проводить туалет рта пациента: протирать шариком, смоченным перекисью водорода, слабым раствором гидрокарбоната натрия, борной кислотой или раствором перманганата калия слизистую оболочку, десны, зубы; снимать налет с языка лимонной корочкой или тампоном, смоченным в растворе, состоящим из чайной ложки гидрокарбоната натрия и столовой ложки глицерина на стакан воды; смазывать губы вазелином. Если состояние больного позволяет, нужно предложить ему полоскать рот. При длительном голодании для профилактики воспаления околоушной железы рекомендуется жевать (не глотать) черные сухари, дольки апельсина, лимона с целью стимулирования слюноотделения. После чревосечения (лапаротомии) могут возникнуть икота, срыгивание, рвота, вздутие кишечника, задержка стула и газов. Помощь больному заключается в опорожнении желудка зондом (после операции на желудке зонд вводит врач), введенным через нос или рот. Чтобы устранить упорную икоту, подкожно вводят атропин (0,1% раствор 1 мл), аминазин (2,5% раствор 2 мл), производят шейную вагосимпатическую блокаду. Для отведения газов вставляют газоотводную трубку, назначают медикаментозное лечение. После операций на верхнем отделе желудочно-кишечного тракта через 2 дня ставят гипертоническую клизму. После операции больные иногда не могут самостоятельно помочиться по причине непривычного положения, спазма сфинктера. Для борьбы с этим осложнением на область мочевого пузыря, если нет противопоказаний, кладут грелку. К мочеиспусканию побуждают также льющаяся вода, теплое судно, внутривенное введение раствора уротропина, сульфата магния, инъекции атропина, морфина. Если все эти меры оказались неэффективными, прибегают к катетеризации (утром и вечером), ведя учет количеству мочи. Снижение диуреза может быть симптомом тяжелого осложнения послеоперационной почечной недостаточности. Вследствие нарушения микроциркуляции в тканях, по причине их длительного сдавления могут развиться пролежни. Для профилактики этого осложнения необходим комплекс целенаправленных мер. Прежде всего, нужен тщательный уход за кожей. При обмывании кожи лучше пользоваться мягким и жидким мылом. После обмывания кожи следует тщательно высушить, и, если это необходимо, увлажнить кремом. Уязвимые места (крестец, область лопаток, затылок, задняя поверхность локтевого сустава, пятки) следует смазывать камфорным спиртом. Для изменения характера давления на ткани под эти места подкладывают резиновые круги. Следует также следить за чистотой и сухостью постельного белья, тщательно расправлять складки на простыне. Положительное действие оказывает массаж, использование специального противопролежневого матраца (матрац с постоянно изменяющимся давлением в отдельных секциях). Большое значение для предупреждения пролежней имеет ранняя активация пациента. По возможности нужно ставить, сажать пациентов или хотя бы поворачивать их с боку на бок. Следует также обучить пациента регулярно менять положение тела, подтягиваться, приподниматься, осматривать уязвимые участки кожи. Если человек прикован к креслу или инвалидной коляске, нужно посоветовать ему, ослаблять давление на ягодицы примерно каждые 15 минут - наклоняться вперед и приподниматься, опираясь на ручки кресла.
Уход при послеоперационных осложнениях
Кровотечение может осложнить любое вмешательство. Кроме наружного кровотечения, следует иметь в виду излияния крови в полости или просвет полых органов. Причины - недостаточный гемостаз во время операции, соскальзывание лигатуры с перевязанного сосуда, выпадение тромба, нарушения свертывания крови. Помощь заключается в устранении источника кровотечения (нередко оперативным путем, иногда консервативными мерами - холод, тампонада, давящая повязка), местном применении гемостатических средств (тромбин, гемостатическая губка, фабричные пленка), восполнении кровопотери, повышении свертывающих свойств крови (плазма, хлорид кальция, викасол, аминокапроновая кислота). Легочные осложнения обусловлены нарушением кровообращения и вентиляции легких в связи с поверхностным дыханием из-за болей в ране, скоплением слизи в бронхах (плохое откашливание и отхаркивание), стазом крови в задних отделах легких (длительное пребывание на спине), уменьшением экскурсий легких из-за вздутия желудка и кишечника. Профилактика легочных осложнений заключается в предварительном обучении дыхательным упражнениям и откашливанию, частой смене положения в постели с приподнятой грудной клеткой, борьбе с болью. Парез желудка и кишечника наблюдается после операций на брюшной полости, обусловлен атонией мускулатуры пищеварительного тракта и сопровождается икотой, отрыжкой, рвотой и задержкой стула и газов. При отсутствии осложнений со стороны оперированных органов с парезом удается справиться путем носожелудочного отсасывания, гипертонических клизм и газоотводных трубок, внутривенного введения гипертонических растворов, средств, усиливающих перистальтику (прозерин), снимающих спазм (атропин). Перитонит - воспаление брюшины, тяжелейшее осложнение внутрибрюшинных операций, чаще всего обусловленное расхождением (недостаточностью) швов, наложенных на желудок или кишечник. При остром начале внезапно возникает боль, первоначальная локализация которой часто соответствует пораженному органу. Далее боль принимает распространенный характер. Одновременно быстро нарастает интоксикация: повышается температура, учащается пульс, заостряются черты лица, сухость во рту, тошнота, рвота, напряжение мыщц переднее брюшной стенки. На фоне массивной терапии антибиотиками, а также у ослабленных престарелых больных картина перитонита не столь выражена. При появлении перитонеальных симптомов- запретить больному пить и есть, положить холод на живот, не вводить обезболиващих препаратов, пригласить врача. Психозы после операции возникают у ослабленных, легковозбудимых больных. Они проявляются двигательным возбуждением с нарушением ориентировки, галлюцинациями, бредом. В таком состоянии больной может соскочить с кровати, сорвать повязку, нанести увечья себе окружающим.уговоры, попытки успокоить больного, уложить малодейственны. По назначению врача вводиться подкожно 2,5% р-р аминазина. Тромбоэмболические осложнения. К развитию тромбозов предрасположены лица с варикозно-расширенными венами, нарушением свертывания крови, замедлением кровотока, травмой сосудов во время операции, тучные, а также ослабленные (особенно онкологические) больные, много рожавшие женщины. При образовании тромба и воспалении вены возникает тромбофлебит. Доврачебная помощь заключается в назначении строгого постельного режима во избежание отрыва тромба глубокой вены и эмболии его током крови в вышележащие отделы кровеносной системы, даже до легочной артерии со всеми вытекающими отсюда осложнениями вплоть до молниеносной смерти от закупорки основного ствола легочной артерии. Для профилактики тромбообразования большое значение имеет активность больного в послеоперационном периоде (уменьшение застоя), борьба с обезвоживанием, ношение эластичных бинтов (чулков) при наличии варикозно-расширенных вен. Местное лечение тромбофлебита сводится к наложению масляно-бальзамических повязок (гепариновая мазь), приданию конечности возвышенного положения (шина Белера, валик). По назначению врача прием антикоагулянтов, под контролем показателей свертывающей системы крови. Послеоперационный уход за детьми
Анатомо-физиологические особенности детского организма определяют необходимость специального послеоперационного ухода. Медицинская сестра должна знать возрастные нормативы основных физиологических показателей, характер питания детей, различных возрастных групп, а также четко представлять себе патологию и принцип хирургического вмешательства. Среди факторов, влияющих на течение послеоперационного периода у детей и определяющих необходимость особого ухода за ними, важнейшее значение имеет психическая незрелость больного и своеобразная реакция организма на операционную травму.
Общие принципы послеоперационного ухода за детьми
После того, как ребенок доставлен из операционной в палату, его укладывают в чистую постель. Самое удобное положение в первое время - на спине без подушки. Маленькие дети не понимая серьёзности состояния, бывает излишне активны, часто меняет положение в постели, поэтому приходиться прибегать к фиксации больного путем привязывания к кровати конечностей с помощью манжеток. У очень беспокойных детей дополнительно фиксируют туловище. Фиксация не должна быть грубой. Слишком тугое перетягивание конечностей манжетами вызывает боль и венозный застой и может явиться причиной нарушения питания стопы или кисти вплоть до некроза. В пространство между манжеткой и кожей свободно должны проходить пальцы. Длительность фиксации зависит от возраста ребенка и вида анестезии. В период пробуждения от наркоза часто возникает рвота, поэтому важна профилактика аспирации рвотными массами во избежание аспирационной пневмонии и асфиксии. Как только сестра замечает позывы к рвоте, она немедленно поворачивает голову ребенка набок, а после рвоты тщательно протирает полость рта ребенка чистой пеленкой. В период пробуждения и последующие часы ребенок испытывает сильную жажду и настойчиво просит пить. При этом сестра строго руководствуется указаниям врача и не допускает лишнего приема воды, которая может вызвать повторную рвоту. В ближайшем послеоперационном периоде у детей большое значение имеет борьба с болью. Если ребенок беспокоен и жалуется на боль в области послеоперационной раны или другом месте, сестра немедленно сообщает об этом врачу. Обычно в таких случаях назначают успокаивающие болеутоляющие препараты. Дозирует лекарственные препараты только врач. Послеоперационные швы обычно закрывают ассептической наклейкой. В процессе ухода за больным сестра обеспечивает чистоту повязки в области швов. В послеоперационном периоде чаще всего наблюдаются следующие осложнения: §Гипертермия развивается главным образом у грудных детей и выражается в повышении температуры тела до 39°С и выше, сопровождающемся нередко судорожным синдромом. Применяют пузыри со льдом на область магистральных сосудов (бедренные артерии), ребенка обнажают, кожу протирают спиртом. По назначению врача вводят жаропонижающие препараты перорально или парентерально
§Дыхательная недостаточность выражается в одышке, синюшней окраске губ или общей синюшности, поверхностном дыхании. Может наступить внезапная остановка дыхания. Осложнение развивается внезапно и постепенно. Особенно важна роль сестры в профилактике дыхательной недостаточности (предупреждение аспирации рвотными массами, регулярное отсасывание слизи из носоглотки). В угрожающих жизни состояниях, сестра оказывает доврачебную помощь, обеспечивая ребенка кислородом (оксигенотерапия, ИВЛ).
§Кровотечение может быть наружным или внутренним и проявляется прямыми или косвенными признаками. Прямые признаки- это кровотечение из послеоперационной раны, рвота кровью, примесь ее в моче или кале. К косвенным признакам относятся бледность кожных покровов и видимых слизистых оболочек, холодный пот, тахикардия, снижение артериального давления. В любом случае сестра сообщает обо всех замеченных ею признаках кровотечения.
§Олигурия, анурия- уменьшение или прекращение выделения мочи. Резкое сокращение количества мочи свидетельствуют либо о выраженном уменьшении ОЦК, либо о поражении почек. В любом случае медсестра должна информировать врача о замеченных ею изменениях диуреза у больного.
Особенности питания
Впервые дни после операции на желудке и кишечнике назначают диету № 0. Пища состоит из жидких и желеобразных блюд. Разрешают: чай с сахаром, фруктовые и ягодные кисели, желе, отвар шиповника с сахаром, соки свежих ягод и фруктов, разведенные сладкой водой, слабый бульон, рисовый отвар. Пищу дают частыми приемами в малом количестве в течение дня. Диету назначают не более чем на 2-3 дня.
Особенности питания после аппендэктомии
·1-е сутки - голод
·2-е сутки - минеральная вода без газов, отвар шиповника, компот из сухофруктов
В течение следующих трех суток: ·Все блюда жидкие и пюреобразные
·Частое дробное питание маленькими порциями
·Чай с сахаром, отвар шиповника, компот
·Нежирный куриный бульон
·Желе, фруктовые и ягодные кисели
·Перед едой за 20-30 минут стакан теплой кипяченой воды, и 1 стакан через 1,5 часа после
Послеоперационная диета предполагает отказ от: жирной, мучной, соленой пищи и копченостей.
Особенности питания после холецистэктомии
Примерный дневной рацион Первый завтрак Стакан отвара шиповника, нежирного творога с небольшим количеством сметаны, морковное пюре. Второй завтрак Стакан чая с черносмородиновым вареньем или лимоном с белым сухариком. Картофельный суп с кореньями моркови; отварная нежирная рыба, отварная курица или паровая говяжья котлета; стакан компота из сухофруктов. Паровой белковый омлет, картофельное пюре, манная, рисовая, или хорошо протертая гречневая каша с молоком. Перед сном Стакан теплого киселя с белым вчерашним хлебом или с сухариками. Стакан теплого компота из сухофруктов. Паровой омлет или яйцо всмятку, паровая котлета, с морковным, картофельным или свекольным пюре. Стакан чая. Второй завтрак Компот, молоко, или однодневная простокваша, белый хлеб, ломтик отварной рыбы. Тарелка овощного супа, картофельное пюре с мясным паштетом или рыбой, чай с молоком. Чай с лимоном и печеньем. Отварная свекла, с небольшим количеством нежирной сметаны, ломтик хлеба, кисель. Перед сном Паровой белковый омлет. Ночью во время пробуждения Стакан фруктового сока, разбавленного водой. Таким образом, дробное рациональное питание, лечебная гимнастика по назначению врача, регулярные прогулки на свежем воздухе, а также хорошее настроение и оптимистический настрой-залог успешного предупреждения нежелательных осложнений после операции
Особенности питания после геморроидэктомии
После геморроидэктомии, также как и после любой другой операции на органах пищеварения, назначается диета. В послеоперационном периоде 1-2-й день - голод. На 2-3-й день - жидкие и желеобразные блюда; 200мл обезжиренного мясного или куриного бульона, некрепкий чай подслащенный, настой шиповника, фруктовое желе. На 3-4-й день - добавляют яйцо всмятку, белковый паровой омлет, сливки нежирные. На 5-6-е сутки в диету включают молочные протертые каши, картофельное пюре, суп-крем из овощей. Питание должно быть дробным до 5-6 раз в сутки, мелкими порциями. Пища в отварном и протертом виде. Из овощей рекомендуется: свекла, морковь, кабачок, тыква, цветная капуста. Все овощи употреблять в отварном виде. Из фруктов: бананы, яблоки баз кожуры (лучше в запеченном виде), сливы, абрикосы (можно заменить черносливом и курагой). Исключить: ·Острое
·Алкоголь
Профилактика осложнений послеоперационных ран
Рана после операции практически стерильна. Уход за такой раной сводиться к соблюдению чистоты повязки и созданию покоя. Несколько раз в сутки нужно проводить контроль за ее состоянием, следя за удобством, сохранностью повязки, ее чистотой и промоканием. Если рана зашита наглухо, повязка должна быть сухой. При незначительном промокании следует сменить верхние слои повязки, используя для этого стерильный материал, ни в коем случае не обнажая рану. В области послеоперационной раны не должно быть покраснения, припухлости, инфильтрации, каких-либо выделений. О появлении признаков воспаления медицинская сестра обязана сообщить врачу.
Особенности ухода за больными с дренажами, выпускниками
Все дренажи должны быть стерильными и использоваться только один раз. Хранятся они на стерильном столе или в стерильном растворе антисептика. Перед использованием промываются стерильным 0,9% раствором натрия хлорида. Трубчатые дренажи вводит в рану или полость врач. Дренажи могут выводиться через рану, но чаще они выводятся через отдельные дополнительные проколы рядом с послеоперационной раной и фиксируются швами к коже. Кожу вокруг дренажа ежедневно обрабатывают 1 % раствором бриллиантовой зелени и проводят смену марлевых салфеток «штанишек». Медицинская сестра наблюдает за количеством и характером отделяемого по дренажу. При наличии геморрагического содержимого обязательно вызывается врач, измеряется артериальное давление и подсчитывается пульс. Дренажная трубка от пациента может удлиняться с помощью стеклянных и резиновых трубок. Сосуд, в который она опускается должен быть стерильным, и наполнен на 1/4 часть раствором антисептика. Для профилактики проникновения инфекции по дренажной трубке проводится смена сосуда ежедневно. Пациента укладывают на функциональную кровать так, чтобы дренаж был виден и уход за ним не был затруднен, придают положение, способствующее свободному оттоку отделяемого. При использовании активного дренирования с помощью электроотсоса надо наблюдать за его работой, поддерживая в системе давление в пределах 20-40 мм рт.ст., за заполняемостью сосуда. При сомнении в проходимости дренажа срочно вызывается врач. Промывание раны или полости по дренажу проводится по назначению врача с помощью шприца, который должен герметично соединяться с дренажной трубкой. По назначению врача отделяемый экссудат может быть направлен на исследование в бактериологическую лабораторию в специальной пробирке. Удаление трубчатых дренажей проводит врач. Если дренаж при манипуляциях выпадает из раны или полости, то медицинская сестра срочно сообщает об этом врачу. Используемый дренаж обратно не вводится.
Перевязка пациента с дренажами в плевральной полости
Показания: уход за дренажом в послеоперационной ране. Оснащение: 4пинцета, ножницы Купера, перевязочный материал (шарики, салфетки), 0,9% раствор натрия хлорида, 70% спирт, 1% раствор йодоната, 1% раствор бриллиантового зеленого, бинт, клеол, сменные дренажи, резиновые перчатки, емкость с дез. раствором. Последовательность действий: .Успокоить пациента, объяснить ход предстоящей процедуры.
.Надеть резиновые перчатки.
.Снять старую повязку, закрепляющую перевязочный материал (следить, чтобы вместе с перевязочным материалом не был извлечен дренаж из раны).
.Сменить пинцет.
.Обработать кожу вокруг дренажа марлевым шариком, смоченным в 0,9% растворе натрия хлорида.
.Высушить кожу вокруг дренажа и обработать 70% спиртом.
.Смазать края раны 1% раствором йодоната, промокательными движениями. При непереносимости йодоната используют 1% раствор бриллиантового зеленого.
.Сменить пинцет.
.Уложить на раневую поверхность вокруг дренажа стерильными салфетками.
Дайте определение понятию предоперационная подготовка. Перечислите составляющие этапы предоперационного периода. Перечислите основные отличия при подготовке больного к плановой и экстренной операциям. Охарактеризуйте проводимые мероприятия предоперационной подготовки для больного при плановой операции.
Предоперационный период – это период с момента поступления пациента в стационар до начала операции. Условно он делится на диагностический и период подготовки .Основные задачи диагностического периода:
Тщательное посистемное обследование больного с целью постановки основногодиагноза и выявления сопутствующих заболеваний ;
Определить состояние и степень недостаточности функции организма и систем;
Определить показания и противопоказания к операции;
Определить вид и объём оперативного вмешательства;
Выбрать метод обезболивания ;
Предоперационная подготовки - система мероприятий направленных на профилактику осложнений во время и после операции.
Основные задачи периода предоперационной подготовки :
Провести коррекцию выявленных осложнений, нарушенных функций органов и систем больного (например, лечение анемии, повышенного АД и др.);
Создание «запаса прочности» в организме, повышение иммунологических сил организма;
Провести санацию очагов эндогенной инфекции;
Осуществить подготовку операционного поля;
Провести премедикацию;
Транспортировка больного в операционный зал.
Продолжительность предоперационного периода различна и зависит от тяжести состояния пациента, характера заболевания, срочности операции.
Мероприятия при плановой подготовке
подготовка психики создание вокруг больного обстановки, которая вселяет уверенность в успешный исход операции. Для правильной подготовки психики больного к операции большое значение имеет выполнение средним медицинским персоналом правил деонтологии. Ограждение нервной системы и психики больного от раздражающих и травмирующих факторов во многом определяет течение послеоперационного периода.
2.Специфические мероприятия : к ним относятся мероприятия, направленные на подготовку тех органов, на которых предстоит операция. То есть проводится целый ряд исследований, связанных с операцией на данном органе. Например, при операции на сердце проводится зондирование сердца, при операции на легких – бронхоскопия, при операциях на желудке – анализ желудочного сока и рентгеноскопия, фиброгастроскопия. Подготовка сердечно – сосудистой системы:
· При поступлении – осмотр;
· Проведение общего анализа крови
· Биохимическое исследование крови и по возможности нормализация показателей
· Измерение частоты пульса и АД
· Снятие ЭКГ
· С учетом кровопотери – заготовка крови, ее препаратов
· Инструментальные и лабораторные методы исследования (УЗИ сердца).
¾ Подготовка дыхательной системы:
· Отказ от курения
· Ликвидация воспалительных заболеваний верхних дыхательных путей.
· Проведение дыхательных проб
· Обучение больного правильному дыханию и откашливанию, что важно для профилактики пневмонии в послеоперационном периоде
· Флюорография грудной клетки или рентгенография.
¾ Подготовка ЖКТ
· Санация полости рта
· Промывание желудка
· Отсасывание содержимого желудка
· Питание накануне операции
¾ Подготовка мочеполовой системы :
· Нормализация функции почек;
· Проводят исследования почек: анализы мочи, определение остаточного азота (креатинин, мочевина и др.), УЗИ, урография и др. При выявлении патологии в почках или в мочевом пузыре проводится соответствующая терапия;
· Для женщин перед операцией обязательно гинекологическое обследование, а при необходимости и лечение. Плановые операции во время менструации не проводят, так как в эти дни наблюдается повышенная кровоточивость.
¾ Иммунитет и обменные процессы:
· Повышение иммунобиологических ресурсов организма больного;
· Нормализация белкового обмена;
· Нормализация водно-электролитного и кислотно-щелочного равновесия.
¾ Кожные покровы:
· Выявление заболеваний кожи, способных вызывать в послеоперационном периоде тяжелые осложнения, вплоть до сепсиса (фурункулез, пиодермия, инфицированные ссадины, царапины и др.). Подготовка кожных покровов требует ликвидации этих заболеваний. Накануне операции больной принимает гигиеническую ванну, душ, меняет нательное белье;
· Операционное поле готовят непосредственно перед операцией (за 1 – 2 часа), так как за более продолжительное время возможные при бритье порезы и царапины могут воспалиться.
Перед операцией вечером больному делают очистительную клизму, больной принимает гигиеническую ванну или душ и меняет нательное и постельное белье, проводят вечернюю премедикацию . Моральное состояние больных, поступающих для операции, существенно отличается от состояния больных, которым проводится только консервативное лечение, поскольку операция является большой физической и психической травмой. Одно «ожидание» операции вселяет страх и беспокойство, серьезно подрывает силы больного.
Накануне операции больного осматривает анестезиолог, который определяет состав и сроки премедикации, последняя проводится, как правило, за 30 – 40 минут до операции, после того как больной помочился, снял зубные протезы (если они имеются), а также другие личные вещи.
Больного, накрытого простыней, доставляют на каталке головой вперед к операционному блоку, в тамбуре которого его перекладывают на каталку операционной. В предоперационной на голову больному надевают чистую шапочку, на ноги – чистые бахилы. Перед тем как привезти больного в операционный зал, медсестра должна проверить, убрано ли там окровавленное белье, перевязочный материал, инструменты от предыдущей операции.
История болезни, рентгеновские снимки больного доставляются одновременно с больным.
Предоперационная подготовка больного
Готовя больного к операции, необходимо устранить у него артериальную гипертензию и стабилизировать АД, с тем чтобы оно не колебалось во время анестезии и интубации. Следует достичь нормального АД или хотя бы снизить диастолическое АД до уровня ниже 100 мм рт. ст. Ночью перед операцией желательно ввести внутривенно раствор Рингера с лактатом.Если предполагается большая кровопотеря, желательно приготовить кровь больного для переливания во избежание заражения вирусом через донорскую кровь. Переливание аутокрови показано при цистэктомии, удалении тазовых и ретроперитонеальных лимфатических узлов, при нефрэктомии и нефроуретерэктомии, экстирпации полового члена, открытой или трансуретральной простатэктомии, уретропластике. Реинфузия собранной во время операции крови показана при большой кровопотере.
Гипокалиемия, наблюдаемая у пожилых больных, обычно связана со снижением общего содержания калия. При уровне калия в крови выше 3 ммоль/л может быть достаточно перорального приема препаратов калия, хотя восполнение будет медленным и приведет к отсрочке операции. При более низком уровне калия возможно внутривенное введение препаратов, при этом скорость инфузии не должна превышать 10 ммоль/ч. Отсрочка операции до восстановления нормального уровня калия - наиболее мудрое решение.
Амбулаторная хирургия
Амбулаторное выполнение оперативных вмешательств становится обычным в связи с их экономической целесообразностью. Хирургические вмешательства на паховой области, мошонке, половом члене, многие эндоскопические операции можно выполнить без последующей госпитализации и с минимальной вероятностью осложнений, связанных как с анестезией, так и с самой операцией. Особенно хорошо переносят такие операции дети, что позволяет не отрывать их от родителей.За день до операции анестезиолог должен поговорить с больным и родителями, если операция проводится ребенку; желательно, чтобы ребенка осмотрел кто-нибудь из врачей. Больной должен явиться не позднее чем за 1 ч до операции. За это время ему вводят седативные препараты и анальгетики, если операцию планируется провести под местным обезболиванием. Перед операцией желательно встретиться с членами семьи больного и войти в операционную до того, как больной уснет, чтобы еще раз успокоить его. После операции больной какое-то время находится в специальной восстановительной палате, затем его переводят в обычную палату для полного восстановления перед выпиской.
Телефонная связь с сестринским постом позволяет быстро отреагировать, если в дальнейшем возникает какая-либо проблема.
Инструменты
С помощью операционной сестры целесообразно создать карту на каждый тип операций, которые вы обычно выполняете, с указанием в ней положения больного на операционном столе, списка необходимых инструментов и шовного материала. Список инструментов приводится при описании многих операций. Пользуясь приведенным здесь перечнем инструментов, создайте свой собственный, который более соответствует вашим навыкам и технике. Вы можете пользоваться этими картами в операционной, пока больному проводят анестезию. Держите карту под рукой. Проверьте по ней, все ли инструменты на месте.Для инструментов необходима специальная тележка. Приобретите вращающуюся тележку с 5-6 ящичками (такую обычно используют механики для хранения своих инструментов). Ящички можно раскрасить разным цветом, чтобы не перепутать. Разложите в них катетеры, бужи, стенты, специальные инструменты и держите тележку укомплектованной в операционной во время хирургических вмешательств. Желательно иметь отдельную тележку для шовного материала, особенно при проведении операций у грудных детей и детей младшего возраста, для которых необходимы специальный шовный материал и иглы.
Рис.1. Можно сделать еще 2 полезных инструмента - турникет Руммеля (А) и пару 25-30-сантиметровых интраренальных зеркал (Б).
Для коагуляционной пиелолитотомии с приготовлением геля перед операцией проверяют все компоненты набора (табл. 1.2).
Таблица 1.2. Приготовление специального геля для коагуляционной пиелолитотомии
1. Криопреципитат из банка крови, 2 пакета по 15 мл (готовят заранее, так как для оттаивания требуется 30 мин)
2. 10% раствор CaCl2, 1 ампула
3. Метиленовый синий
4. Ангиокатетер 18F, излишек срезают и присоединяют запорный кран
5. Шприц емкостью 35 мл
6. Система для внутривенных вливаний без запорного крана. Присоединяют к ангиокатетеру
7. Шприц емкостью 60 мл для орошений
8. Зонд 8F для кормления младенцев
9. Лоток емкостью 200 мл
10. Изотонический раствор для орошений
Набирают криопреципитат в 60-миллилитровый шприц, добавляют 6 мл раствора CaCl2, окрашенного метиленовым синим, и смешивают в лотке. Набирают полученный гель в 35-миллилитровый шприц и инстиллируют в лоханку через ангиокатетер. После удаления сгустка промывают мочеточник изотоническим раствором с помощью зонда 8F для кормления младенцев (или тонкой хлорвиниловой трубки).
Необходимо также иметь зеркала и ретракторы. Например, для промежностной простатэктомии требуются специальный набор задних и боковых зеркал, а также простатические тракторы с лопастями, которые разводят для подтягивания железы. Кольцевые ранорасширители необходимы при операциях у детей, а также при вмешательствах
Таблица 1.3. Предоперационный контрольный список
Оценка операционного риска
Питание [альбумин сыворотки менее 435 мкмоль/л (3 г/дл)] Иммунный статус (общее количество лимфоцитов менее 1109/л, аллергия)
Лекарственная терапия (аспирин, кортикостероиды, иммуносупрессоры, антибиотики, химиопрепараты)
Функция легких (рентгеновский снимок грудной клетки, определение газов крови, проведение дыхательных проб, предоперационная подготовка легких)
Заживление раны (недостаточность белка и витамина С, дегидратация и гиповолемия, анемия, облучение)
Ожирение Подготовка больного
Информированное согласие и расписка
Заготовка крови
Подготовка кожи
Подготовка кишечника
Премедикация
Переливание крови
Вливание жидкостей
Лекарственные препараты
Антибиотики
На уретре. Ретрактор Бальфура c гибкими зеркалами необходим для операций у взрослых, однако в большинстве случаев удобен универсальный ранорасширитель со съемными зеркалами типа Omni-Tract.
Предоперационный контрольный список
Чтобы не забыть какие-либо назначения, проверьте себя перед операцией по контрольному списку (табл. 1.3).Подготовка операционного поля
Бритье увеличивает бактериальную обсемененность кожи, поэтому оно должно проводиться как можно ближе ко времени операции. Бритва с углубленным лезвием вызывает наименьшее повреждение кожи. Используют бритву только в местах предстоящих разрезов, для других участков используют ножницы. После бритья кожу необходимо помыть, чтобы облегчить доступ местных антисептиков к бактериям, заселяющим поверхность кожи. Йодофоры, например повидон-йод (бетадин), представляющий собой комплексное поверхностно-активное соединение, медленно выделяют йод.Необходимо промыть этим раствором операционное поле в течение 5-10 мин, затем нанести концентрированный йодофор. Попадание этих растворов на чувствительную кожу гениталий, а также затекание их под тело больного могут вызвать ожог. Пока хирург моет руки, обработкой операционного поля может заниматься медсестра. Обрабатывать операционное поле следует быстро, особенно у детей, используя теплые растворы.
Детей, когда они еще не укрыты на операционном столе, желательно согревать инфракрасной лампой. При проведении длительных операций растворы для внутривенного введения нагревают до температуры тела. С целью уменьшения потери тепла больным во время операции используют небольших размеров пластины для заземления.
Загрязнение операционного поля
Бактерии заселяют поверхностные, шелушащиеся слои эпителия кожи и волосяные фолликулы. Руки хирурга и медицинского персонала несут меньшую опасность загрязнения, чем волосы, падающие в рану с их головы, или заносимые в нее с пола лобковые волосы. Форма хирургов и персонала операционной (шапочки, халаты, закрывающие шею, бахилы) уменьшает возможность загрязнения пола и операционного поля. Не забудьте вымыть голову после стрижки. Выработайте привычку ежедневно чистить кожу под ногтями с мылом и с помощью ногтя другой руки. В этом случае на мытье рук со щеткой перед операцией необходимо не более 5 мин, поскольку механическая чистка ногтей уже произведена. Нет необходимости мыть руки под постоянной струей воды, при этом не только неоправданно расходуется вода, но и затрудняется разговор с ассистентом. Сполосните и сотрите тальк с перчаток, а лучше пользуйтесь перчатками, не посыпанными тальком (Hunt et al., 1994).Эпиляция
Для удаления волос с поверхности кожи, которая будет использована для формирования уретры, можно воспользоваться 12-вольтным генератором постоянного тока. Пользуясь лупой с 3-кратным увеличением, вводят прямую иглу в фолликул по ходу волоса. Осторожно подтягивая волос пинцетом, касаются активным электродом иглы. После нескольких коагуляций вытягивают волос вместе с иглой.Обкладывание операционного поля
Приклеивающиеся простыни служат антибактериальным и тепловым барьером. Место разреза обкладывают сухими стерильными пеленками и фиксируют их цапками. Желательно, чтобы пеленки оставались сухими. Нерассасывающиеся пластиковые клейкие простыни уменьшает возможность загрязнения операционного поля, однако, если они сделаны не из пористого материала, пропускающего испарения, под ними усиленно размножаются бактерии. Можно сформировать из простыни карман и держать в нем инструменты во время операции.Предоперационная профилактика
Послеоперационных осложнений
Питание
Перед операцией налаживают оптимальное питание больного. При необходимости прибегают к питанию через зонд или к парентеральному питанию.При проведении больших операций, например цистэктомии, ослабленным больным устанавливают силастиковый назогастральный зонд 14F или накладывают гастростому. Укрепляют трубку к брюшной стенке кисетным швом и не удаляют ее до формирования стомы. В некоторых случаях для питания можно наложить еюностому. C помощью диетолога подбирают готовые смеси для энтерального питания с учетом особенностей пищеварения и всасывания, потребностей больного в питательных веществах и их переносимости, аллергических реакций и возрастных особенностей. Начинают питание с изотонических растворов. Не следует повышать одновременно концентрацию и объем вводимого питательного раствора. Болюсное введение растворов допустимо только у больных с гастростомой, при кормлении через еюностому питательные растворы вводят медленно и постоянно. При появлении непереносимости возвращаются к прежним концентрации и объему и начинают увеличивать их очень медленно. Вопрос о возможности перехода на пероральное питание у таких больных является довольно сложным.
Подготовка кишечника
Метод сбалансированного лаважа. Определяют массу тела больного и электролитный состав сыворотки крови. Назначают прием только жидкостей. Накануне операции в 12 ч или в 16 ч больной начинает принимать по 240 мл сбалансированного раствора электролитов с полиэтиленгликолем (GoLYTELY), предназначенного для подготовки кишечника, - через каждые 10 мин в течение 4 ч (общий объем - до 6 л). При появлении тошноты вводят внутримышечно 10 мг прохлорперази-на малеата. В качестве альтернативы можно назначить в 12 ч внутривенную инфузию метоклопрамида; это усилит перистальтику и повысит тонус кардиального сфинктера, предотвратит появление рвоты. (В отличие от метоклопрамида прохлорперазина малеат дает центральный противорвотный эффект, в то время как его периферическое действие проявляется в угнетении активности кишечника.)Вновь определяют массу тела больного и электролитный состав сыворотки. В 13, 14 и 23 ч больной принимает неомицин по 1 г внутрь, а за 1 ч до начала операции ему вводят внутривенно 500 мг метронидазола. Эритромицин, который назначают по 1 г внутрь в 13, 14 и 23 ч, можно заменить метронидазолом. Если до операции был назначен метронидазол, его применяют и после нее - дважды с интервалом 8 ч. За 4 ч до операции вступает в силу правило «ничего внутрь».
У детей с нейрогенной дисфункцией мочевого пузыря бывает нарушена функция кишечника. Им показаны 3-дневная жидкая диета и клизмы (в дополнение к сбалансированному кишечному раствору, который вводят через назогастральный зонд).
При подготовке пероральным введением маннитола за 3-4 дня до операции переходят на прием только жидкостей. Накануне операции больной выпивает 1 л воды с растворенными в ней 100 г маннитола. Потерю жидкости в результате приема маннитола возмещают внутривенным введением раствора Рингера с лактатом или 5% раствора глюкозы на физиологическом растворе хлорида натрия со скоростью 100-125 мл/ч.
Канюлирование вены
В 90% случаев анестезиолог канюлирует подкожную вену. Катетеризация бедренной вены связана с риском инфекционных осложнений. Чрескожная катетеризация подключичной вены, выполняемая рентгенохирургом, не требует общего обезболивания, но иногда может осложниться развитием пневмоторакса и повреждением артерии. Техника катетеризации сосудов описана на с. 101.Премедикация
Уже при первом обращении больного желательно решить вопрос о необходимости проведения премедикации. Наркотические препараты вводят за 45-60 мин до операции. Атропин можно набирать в один с ними шприц. Важно иметь наготове кислород, отсос, аппараты и лекарства, необходимые для реанимации, и принадлежности для интубации трахеи. Оптимальный метод для мониторинга - пульсовая оксиметрия. Сейчас, когда большинство операций осуществляется без госпитализации больных, стараются не делать уколов, а атропин анестезиолог вводит внутривенно во время вводного наркоза.Вопрос об оптимальном наркотическом средстве остается открытым. Морфин оказывает транквилизирующее действие, но может вызвать тошноту и рвоту. Пентазоцин может быть хорошей альтернативой морфину. У детей возможно назначение пероральных препаратов, так как уколы болезненны, а ректальное применение препаратов ненадежно. В табл. 1.4 перечислены препараты и дозы, наиболее часто назначаемые для премедикации.
Таблица 1.4. Дозы препаратов (в мг/кг) для премедикации

Взято из: Luck S.R. Preoperative evaluation and preparation // Swenson"s Pediatric Surgery / Ed. J.Y. Roffensperger. - 5th ed. - Norwalk: Appleton and Lange, 1990. - P. 7.
Профилактика инфекции
Выполнение следующих общепринятых правил позволяет снизить частоту инфекционных осложнений.1. Для предупреждения перекрестного инфицирования больных следует оперировать по возможности амбулаторно.
2. Выявленные до операции очаги инфекции подлежат санации.
3. Больные принимают гигиеническую ванну непосредственно перед вмешательством. Перед операцией на половых органах желателен туалет гексахлорофеном. Если предстоит операция на влагалище, накануне вечером рекомендуется спринцевание раствором одного из йодофоров.
4. Кишечник к операции следует готовить тщательно.
5. Больным, которым предстоит большая операция, проводят антибактериальную профилактику.
Периоперационное применение антибиотиков
Чистым больным профилактика антибиотиками, по-видимому, необязательна: вероятность инфекционных осложнений слишком мала. При отсутствии бактериурии и тканевой инфекции антибактериальные препараты можно применять только во время самой операции, когда есть возможность загрязнения раны, и в раннем послеоперационном периоде - для подавления занесенной инфекции. Исключение составляют больные, которым имплантируют протезы. За 1 ч до операции им внутримышечно вводят антибиотик широкого спектра действия, а после операции делают еще 2 инъекции в той же дозе с интервалом 8 ч. При установке постоянного катетера дополнительно внутривенно вводят ампициллин для подавления энтерококковой инфекции. После удаления катетера на несколько дней можно назначить триметоприм (сульфаметоксазол).Антибактериальные препараты у «чистых» больных в случае загрязнения раны необходимы в основном только во время операции и в последующие 3-4 ч. Инфицированным больным антибиотики вводят с лечебной, а не с профилактической целью, подбирая препараты с учетом предполагаемого вида инфекционного агента. При инфицировании брюшной полости эффективен клиндамицин в сочетании с гентамицином.
Особые случаи необходимости антибактериальной профилактики
При установке баллонного катетера или при цистоскопии внутривенно назначают цефалоспорин (цефалексин) в дозе 25 мг/кг. При наличии вентрикулоперитонеального шунта непосредственно перед операцией, не связанной с мочевым трактом, и в течение 2 дней после нее внутривенно вводят ванкомицин. Если операция проводится на мочевых путях, добавляют гентамицин. При операциях с вскрытием кишечника последний подготавливают по описанной выше методике, за 30 мин до вмешательства назначают антибиотик 2-го поколения цефокситин, повторно вводят его во время операции и продолжают введение в течение 3-5 дней. В качестве альтернативы можно однократно ввести цефотетан.Операции у больных с заболеваниями клапанов сердца могут осложниться бактериальным эндокардитом. Им необходима профилактика антибиотиками. Вводят ампициллин (2 г) и гентамицин (1,5 мг/кг) внутримышечно или внутривенно за 30 мин до операции, через 6 ч назначают внутрь 1,5 г амоксициллина или продолжают парентеральное введение указанных выше препаратов. При аллергии к пенициллину его можно заменить ванкомицином, который вводят в дозе 1 г в течение 60 мин.
В табл. 1.5 перечислены условия применения антибиотиков в пери-операционном периоде.
Таблица 1.5. Режим применения антибиотиков перед операцией
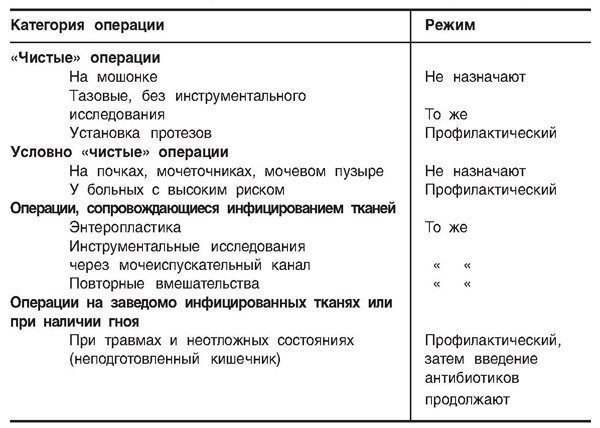
Повторение этапов операции
Повторите мысленно перед сном накануне операции все ее этапы. Это поможет вам выполнить ее быстрее и точнее. Прочтите ее описание в книге или в журнальной статье. Еще важнее утром в день операции представить себе ее ход во всех деталях.Готовность операционной
Придите в операционную до того, как анестезиолог усыпит больного. Этим вы не только вселите уверенность в больного, но и проследите за всеми этапами проведения анестезии и подготовки больного, за которые несете полную ответственность. Знайте весь персонал операционной по именам, от этого работа будет протекать более гладко. При необходимости покажите анестезиологу, как установить правильное положение операционного стола. Закрепите рентгеновские снимки и сканограммы на негатоскопе, не оперируйте без них. Проверьте рентгеновские снимки. Убедитесь, что вы будете оперировать на пораженной стороне. Рентгеновские снимки могут помочь вам определить место разреза и правильно ориентироваться в операционном поле, особенно при удалении камней. После операции обязательно зайдите к больному в палату, проконтролируйте его состояние и выполнение назначений, даже если вы работаете с ординатором, который может сделать это сам.Меры предосторожности во время операции
Установите температуру воздуха в операционной 70-72 °F (21-22,2 °С) для взрослых, 72-74 °F (22,2-23,3 °С) для детей и 74-76 °F (23,3-25,5 °С) для младенцев.В атласе показано положение больного на операционном столе при каждой операции, а также описаны меры предосторожности, которые следует соблюдать при укладке больного. Обязательно подкладывайте резиновую губку под костные выступы во избежание повреждения нервных стволов, особенно локтевого и малоберцового нервов. Когда больной лежит на боку, подложите ему подушечку под мышку для защиты плечевого сплетения. Особенно реальна возможность повреждения нервов при положении больного для камнесечения. Укладывая его, старайтесь уменьшить напряжение мышц, связок, суставов. Для небольших операций у детей используйте фиксирующую косынку.
больных заключается в комплексе мероприятий. В отдельных случаях они сводятся до минимума (при экстренных и неотложных операциях), а при плановых операциях должны быть проведены более тщательно.
При экстренных операциях по поводу острого аппендицита, ущемленной грыжи, непроникающих ранений мягких тканей достаточно инъекции раствора морфина или промедола, бритья операционного поля и освобождения желудка от содержимого. У больных с тяжелыми травмами необходимо сразу же начинать противошоковые мероприятия (обезболивание, блокады, переливание крови и противошоковых жидкостей). Перед операцией по поводу перитонита, кишечной непроходимости
следует проводить экстренные меры по борьбе с обезвоживанием, дезинтоксикационную терапию, коррекцию солевого и электролитного баланса. Эти мероприятия должны начинаться с момента поступления больного и не быть причиной задержки операции.
При подготовке больного к плановой операции должен быть
уточнен диагноз, выявлены сопутствующие заболевания, могущие осложнить, а иногда и сделать операцию невозможной.
Необходимо установить очаги эндогенной инфекции и по возможности санировать их. В предоперационном периоде обследуют функцию легких и сердца, особенно у пожилых больных. Ослабленным больным необходимы предоперационное переливание белковых препаратов и крови, а также борьба с обезвоживанием. Большое внимание должно быть уделено подготовке нервной системы больного перед операцией. Обязанности медсестры. Медикаментозную подготовку к
хирургической операции непосредственно проводит медсестра по
назначению врача. Медсестра осуществляет также физическую
подготовку больного, направленную на предупреждение послеоперационных осложнений, готовит к операции кожные покровы, полость рта, желудочно-кишечный тракт больного. Медработник хирургического отделения должен помнить, что недобросовестное выполнение даже самых малозначительных, на первый взгляд, мероприятий ухода за хирургическим больным, может привести к трагическим последствиям.
В ожидании операции человек, естественно, волнуется, его беспокойство оправдано. Ожидание боли, а в некоторых случаях предчувствие собственной беспомощности в послеоперационном периоде тревожат и угнетают больного. Медицинская сестра, общаясь с больным, ни в коем случае не должна подменять врача
и пытаться объяснить ему сущность предстоящей операции. Но она должна поддержать в больном уверенность в том, что
благодаря высокой квалификации хирургов и анестезиологов, при помощи лекарств и других специальных приемов операция и послеоперационный период будут безболезненными. Важно
убедить больного в успехе лечения. Это трудная задача,
требующая в каждом случае индивидуального подхода к больному человеку. Независимо от своего собственного настроения необходимо постоянно поддерживать бодрость духа у больного, которому предстоит операция.
Очень важно укрепить доверие больного к тем специалистам, кто руководит его лечением и непосредственно проводит его. Это касается и тех специалистов, которые будут лечить больного в первые дни после операции в палате интенсивной терапии. Абсолютно недопустимо, чтобы медицинская сестра критически отзывалась в присутствии больных о работе кого-либо из медицинского персонала, даже если для подобной критики есть основания.
Важным элементом деятельности медсестры является проведение дыхательной гимнастики, особенно при подготовке к операции больных пожилого возраста. Медицинская сестра должна не
только напоминать о необходимости проведения дыхательной гимнастики в строгом соответствии с назначением врача, она обязана разъяснять больным, что послеоперационный период значительно легче протекает у тех, кто четко выполнял все назначения врача до операции. Правильное выполнение режима дыхания (откашливание и удаление отделяемого дыхательных путей) играет огромную роль в профилактике послеоперационных легочных осложнений.
Медицинская сестра должна контролировать курильщиков. Надо убедить их в необходимости бросить курить, так как курение нарушает кашлевой рефлекс и способствует задержке мокроты в легких, что после операции влечет за собой легочные осложнения.
В полости рта человека содержится множество микроорганизмов,
среди которых есть и болезнетворные. Особенно много их при кариесе зубов, воспалениях десен и хроническом тонзиллите (воспалении миндалин). У здорового человека происходит естественная очистка рта. После операции положение иное. У больных снижается выделение слюны, им трудно, а часто и невозможно чистить зубы. Ограничение или прекращение питья и приема пищи через рот создают дополнительные условия для развития инфекции, которая всегда может резко активизироваться
и вызвать как местное воспаление оболочки полости рта, зева, околоушной железы, так и общие опасные для жизни осложнения (сепсис).
У больных с заболеваниями зубов и десен в предоперационном периоде необходимо произвести санацию полости рта. При отсутствии явных поражений органов полости рта предоперационная подготовка сводится к соблюдению правил
гигиены: чистке зубов щеткой 2 раза в сутки (утром и перед сном)
и обязательному полосканию рта после каждого приема пищи.
Если больной продолжительное время не чистил зубы, не следует рекомендовать ему в предоперационном периоде начинать чистку зубов, так как это вызовет раздражение и воспаление десен, что заставит отложить операцию. Такой больной может протирать
зубы и язык марлевой стерильной салфеткой, смоченной раствором питьевой соды (1/2-1 чайная ложка на стакан теплой воды). После этого следует прополоскать рот теплой водой.
Подготовка желудочно-кишечного тракта. Перед любой операцией
у больного должен быть очищен желудочно-кишечный тракт. Вздутие желудка и кишечника, заполненных газами и содержимым, после операции ухудшает кровоснабжение этих органов, что способствует развитию в кишечнике инфекции с проникновением ее за пределы кишечной стенки, а вследствие
повышенного давления может нарушить швы на органах брюшной полости после операции. Кроме того, вздутие желудка и
кишечника резко ухудшает функцию сердечно-сосудистой и легочной систем, что в свою очередь ухудшает кровоснабжение органов брюшной полости. Содержимое полых органов живота при операциях на этих органах может попадать в свободную брюшную полость, вызывая воспаление брюшины (перитонит). Наличие содержимого в желудке, которое обязательно встречается при закупорке опухолью выходного отдела желудка или при язвенном сужении, опасно тем, что во время вводного наркоза оно может попасть в рот больного, а оттуда – в легкие и вызвать удушье.
У больных без нарушения эвакуации из желудка подготовка верхних отделов пищеварительного тракта к операции ограничивается полным голоданием в день операции. При
нарушениях эвакуации из желудка перед операцией производится откачивание содержимого желудка. Для этого используют толстый
желудочный зонд и шприц для промывания полостей.
При скоплении остатков пищи густой консистенции и слизи проводится промывание желудка, – вместо шприца на конец зонда надевают большую стеклянную воронку.
Большое количество желудочного содержимого накапливается у больных с кишечной непроходимостью.
Для очистки нижних отделов кишечника, как правило,
применяется очистительная клизма. Однократная клизма или даже две клизмы (на ночь и утром) не могут эффективно очистить кишечник у больного с хронической задержкой стула, поэтому
одна из главных задач предоперационного периода – добиться у больного ежедневного самостоятельного стула. Это особенно необходимо больным со склонностью к накоплению газов (метеоризму) и страдающим хроническими запорами. Нормализацию опорожнения кишечника может обеспечить правильная диета.
Подготовка кожных покровов. В порах и складках кожи скапливаются микроорганизмы, попадание которых в рану должно быть исключено. Это и составляет смысл подготовки к операции кожных покровов больного. Более того, загрязненная кожа после операции может стать местом развития гнойно-воспалительных заболеваний, т. е. источником инфекции для всего организма. Накануне операции больного моют и меняют белье. Особенно тщательно надо промывать места скопления пота и грязи (подмышечные впадины, промежность, шею, стопы, пупок и все кожные складки, очень глубокие у тучных больных).
Волосы на голове больного должны быть аккуратно подстрижены,
у мужчин борода и усы – сбриты. Ногти на руках и ногах обязательно должны быть коротко острижены. Лак с ногтей надо обязательно смыть.
Более эффективной санитарной обработкой тела больного перед операцией, несомненно, является душ, который легче переносится многими больными.
Лежачих больных сначала обтирают в кровати теплой мыльной водой, после этого – спиртом, одеколоном и т. п. На кровати должна быть подложена клеенка. При обтирании водой пользуются губкой. Медицинская сестра обязана осмотреть все тело больного и при обнаружении гнойничковых или других воспалительных поражений кожи обязательно сообщить об этом врачу.
Подготовка операционного поля. Операционное поле – это площадь кожи, которая будет подвергаться хирургическому вмешательству (рассечению) во время операции. Правильная подготовка операционною поля значительно снижает количество микроорганизмов, попадающих в операционную рану.
Обязанности медицинской сестры в подготовке операционного
поля сводятся к бритью волосяного покрова этого участка в день операции до приема больным лекарств и проведения инъекций. (Бритье волос операционного поля не производят накануне операции вечером, потому что возникшие при этом мелкие царапины могут к утру воспалиться, что сделает невозможным проведение операции.)
Перед разрезом кожи в день операции на операционном столе операционное поле будет, по крайней мере, трижды обработано 5-
10 % спиртовой йодной настойкой, что значительно уменьшает вероятность развития инфекции не только после микротравм поверхностных слоев кожи бритвой, но и после ее рассечения на всю глубину.
Перед употреблением бритву нужно продезинфицировать в течение 5-10 мин в 3 % растворе карболовой кислоты или 2 % растворе хлорамина.
Брить надо, слегка натягивая кожу в противоположном ходу
бритвы направлении. Прямое перемещение режущего края бритвы строго под прямым углом к направлению бритья целесообразно проводить по отношению к волосам «против шерсти». Предпочтительно сухое бритье, однако, при густой растительности волосы намыливают. Выбритое операционное поле обмывают кипяченой водой и протирают спиртом. Границы бритья должны превышать область кожи, которая будет обнажена после обкладывания операционного поля стерильными простынями.
Перед большинством крупных операций готовится вся анатомическая область хирургического вмешательства: при операции на голове бреют всю голову, при операции на животе – весь живот, включая лобок и т. д. Надо знать, какие участки кожи
бреют перед типичными операциями. В некоторых случаях следует узнать у хирурга ход предполагаемого разреза кожи, а иногда и расположение возможного дополнительного разреза, чтобы
заранее подготовить оба операционных поля. Транспортировка больного в операционную. Сутки перед операцией больной должен провести в обстановке полного
психического и физического покоя. Утром больной может встать с
постели, почистить зубы, вымыть лицо и руки, побриться и посетить туалет. Утром же время бреют волосы операционного
поля. Возвратившись в палату больной должен лечь в постель и не проявлять активности ни в разговорах, ни в движениях. Позже,
около 8 ч утра обычно проводят инъекции: больному вводят лекарства, готовящие его к проведению наркоза (успокаивающие, наркотики и т. д.). Эта подготовка называется премедикацией.
После этого больной должен соблюдать абсолютный покой и постельный режим. В палате должно быть тихо. Если больной не спит, следует напомнить о необходимости хотя бы подремать с закрытыми глазами.
До транспортировки в операционный зал больной должен помочиться. При подготовке некоторых больных к операции полезно выработать у них навык мочиться лежа в постели, что
потом облегчит вынужденную необходимость мочиться лежа после операции, а многих избавит от введения резиновой трубки в
мочевой пузырь – мероприятия неприятного и серьезного в смысле возможных инфекционных поражений мочевыводящей системы. Научить больного мочиться лежа должна медицинская сестра.
Иногда больной может помочиться сидя на постели, после этого он ложится на каталку.
До транспортировки больного медсестра должна убедиться в том,
что он правильно одет. Если операция на груди, рубашки у него
не должно быть. При операциях на животе на мужчинах не должно быть нижнего белья. Хотя нижнее белье можно снять и в предоперационной.
Длинные волосы у женщин должны быть заплетены, аккуратно уложены на голове и завязаны марлевой косынкой. Часы, кольца
и другие украшения должны быть сняты. Съемные зубные протезы оставляют в палате.
Недопустимо перевозить больного без подушки, с головой на весу. Надо помнить, что перед операцией больной переживает сильное эмоциональное напряжение, поэтому он должен постоянно чувствовать заботу и предупредительность медицинского
персонала. До транспортировки больного на операцию следует убедиться в готовности операционного и анестезиологического персонала принять его. Все инструменты на столах должны быть закрыты, следы предыдущих операций убраны, произведена влажная уборка операционной.
На операции больных доставляют на каталке в лежачем положении. Транспортировка больного лежа объясняется необходимостью уберечь его от опасных реакций органов кровообращения на изменение положения тела, которые возможны после премедикации. Перевозят больного плавно, с
умеренной скоростью, без ударов каталкой о предметы в коридоре
и двери.
Доставив больного к операционному столу, медсестра помогает ему перейти на него, и укладывает на столе в соответствии с указаниями анестезиолога или хирурга, накрывает больного стерильной простыней. Тяжелобольного переносит
анестезиологическая бригада и операционная медицинская сестра. Вместе с больным в операционный зал должны быть доставлены и переданы анестезиологу история болезни, пробирка с кровью или сывороткой (с фамилией и инициалами больного) для определения индивидуальной совместимости при переливании крови, а в некоторых случаях и необходимые больному во время операции лекарства, которыми он пользовался прежде.
Если больной с пониженным слухом, надо передать анестезиологической бригаде слуховой аппарат, так как он будет нужен для контакта с больным.
Подготовка к экстренной операции. При состояниях, угрожающих жизни больного (ранение, опасная для жизни потеря крови и
т. п.), подготовку не проводят, больного экстренно доставляют в операционный зал, даже не снимая с него одежды. В таких случаях операция начинается одновременно с проведением
наркоза и оживлением (реанимацией) без какой-либо подготовки.
Перед другими экстренными операциями подготовка к ним все- таки проводится, хотя и в значительно сокращенном объеме. После принятия решения о необходимости операции предоперационная подготовка осуществляется параллельно с
продолжением обследования больного хирургом и анестезиологом. Так, подготовка полости рта ограничивается полосканием или протиранием. Подготовка желудочно-кишечного тракта может включать откачивание желудочного содержимого и даже
оставление желудочного носового зонда (например, при кишечной непроходимости) на время операции. Клизму ставят редко, разрешается только сифонная клизма при попытках
консервативного лечения кишечной непроходимости. При всех других острых хирургических заболеваниях органов брюшной полости клизма противопоказана.
Гигиеническая водная процедура проводится в сокращенном виде
– душ или обмывание больного. Однако подготовка операционного поля осуществляется в полном объеме. Если приходится готовить пациентов, поступивших с производства или с улицы, у которых сильно загрязнены кожные покровы, подготовку кожи больного начинают с механической очистки операционного поля, которое в этих случаях должно быть минимум в 2 раза больше, чем предполагаемый разрез. Кожу очищают стерильным марлевым тампоном, смоченным одной из следующих жидкостей: этиловым эфиром, 0,5 % раствором нашатырного спирта, чистым этиловым спиртом. После очистки кожи бреют волосы и производят дальнейшую подготовку операционного поля.
Во всех случаях медицинская сестра должна получить четкие указания от врача о том, в каком объеме и к какому сроку она должна выполнить свои обязанности.
В снижении риска операции, наряду с анестезиологическим пособием, интенсивной инфузионной терапией, совершенствованием техники оперативного вмешательства, исключительная роль отводится предоперационной подготовке. Эффективность предоперационной подготовки в повышении устойчивости организма к операционной травме не вызывает сомнений.
Более того, при адекватной предоперационной подготовке послеоперационный период протекает более гладко, уменьшается количество осложнений, ускоряется процесс реконвалесценции, сокращаются трудопотери.
Цели современной предоперационной подготовки:
обеспечить переносимость операции;
уменьшить вероятность развития интра- и послеоперационных осложнений;
создать (заложить) условия для ранней реабилитации пациента.
Обеспечить переносимость операции - это, естественно, первостепенная задача предоперационной подготовки, т.е. должен быть создан определенный резерв прочности, чтобы пациент перенес оперативное вмешательство. Кстати, эта цель является единственной и конечной при выполнении традиционной (рутинной) подготовки.
Предоперационная подготовка, с одной стороны, позволяет повысить устойчивость организма, а с другой - результаты ее дают возможность определить, можно ли выполнить оперативное вмешательство тому или иному пациенту.
Так, если после интенсивной подготовки параметры системного кровообращения не стабилизируются на необходимом, хотя бы минимальном, уровне, значит, больной иноперабельный и его не следует подвергать оперативному вмешательству. Единственным исключением из этого правила может быть ситуация, когда у пациента имеется продолжающееся наружное или внутреннее кровотечение, требующее хирургического вмешательства. В таких случаях, несмотря на очень низкие показатели артериального и венозного давления, расстройство внешнего дыхания, больные экстренно оперируются, невзирая на возможный смертельный исход на операционном столе, поскольку это единственный шанс спасти их жизнь.
Уменьшить вероятность развития послеоперационных осложнений - задача не менее важная, чем обеспечить переносимость операции. В самом деле, смерть пациента на операционном столе - явление крайне редкое, основной процент летальности приходится на послеоперационный период и связан с развитием послеоперационных осложнений. Более того, послеоперационные осложнения далеко не всегда бывают смертельными, но у подавляющего большинства больных они усугубляют течение послеоперационного периода, увеличивают сроки трудопотерь, а иногда приводят к стойкой утрате здоровья и трудоспособности.
Следовательно, подготовка больных к операции обязательно должна предусматривать профилактику послеоперационных осложнений. Создать условия для раннего выздоровления пациентов после операции можно лишь тогда, когда в организме больного после операционной травмы сохраняются достаточные физиологические (функциональные) резервы.
Клинические наблюдения свидетельствуют о том, что чем тяжелее и продолжительнее операционная травма, тем труднее выздоровление. Однако конечный результат операции (ближайший и отдаленный), вероятность развития послеоперационных осложнений, скорость реконвалесценции зависят прежде всего от степени и продолжительности интра- и послеоперационной стресс-реакции. Поэтому снижение отрицательного влияния операции на регулирующие системы организма, функцию органов и параметры гомеостаза несомненно может обеспечить раннюю реабилитацию оперированных пациентов.
Мероприятия, которые могут уменьшить негативное воздействие операционной травмы и повысить резистентность организма к операционному стрессу:
Психологическая подготовка.
Коррекция основных показателей гомеостаза.
Интенсивная инфузионная терапия.
Повышение устойчивости (резистентности, сопротивляемости) организма пациента к операционной травме:
– стимуляция механизмов резистентности;
– антистрессорная защита.
Перечисленные мероприятия в зависимости от обстоятельств реализуются в процессе предоперационной подготовки в полном или сокращенном объеме.
Виды предоперационной подготовки:
Предварительная подготовка - обязательно выполняется при всех плановых оперативных вмешательствах.
Непосредственная подготовка дополняет предварительную подготовку при плановых оперативных вмешательствах или является самостоятельной при выполнении экстренных или срочных операций.
Предварительная подготовка пациентов к операции в зависимости от объективных условий проводится в течение 3–8 дней, включая как стационарный, так и поликлинический этапы.
Необходимо иметь в виду, что при оперативном лечении пациентов хирург последовательно должен решить ряд конкретных задач:
спасти больного от смерти;
продлить жизнь;
избавить от страданий;
излечить от болезни;
восстановить трудоспособность;
сократить сроки временных трудопотерь.
Компоненты предварительной подготовки:
посистемное обследование в целях выявления сопутствующих заболеваний и степени расстройств гомеостаза;
коррекция выявленных нарушенных функций и показателей гомеостаза;
лечение (санация) хронических очагов инфекции (кариозные зубы, тонзиллиты, стоматиты, риниты и т.д.);
стимуляция механизмов устойчивости организма к операционной травме.
Непосредственная подготовка пациентов к операции проводится перед операцией в течение нескольких (2–6) часов.
Компоненты непосредственной подготовки:
психологическая подготовка пациента;
стабилизация основных параметров гомеостаза (АД, ЦВД, ОЦК, содержание в крови гемоглобина и т.д.);
подготовка дыхательных путей, по показаниям проводится санация;
подготовка желудочно-кишечного тракта - опорожнение желудка, кишечника (при необходимости), назначение антацидов, блокаторов Н2-рецепторов гистамина;
подготовка операционного поля - бритье, обработка раствором антисептика;
опорожнение мочевого пузыря; при обширных длительных операциях постановка постоянного катетера в мочевой пузырь для измерения почасового и суточного диуреза;
премедикация - назначение лекарственных препаратов, обеспечивающих профилактику тяжелого психического стресса на операцию и облегчающих ведение наркоза (анальгетики, транквилизаторы, антигистаминные средства, холинолитики и др.).
Из приведенного следует, что компоненты непосредственной подготовки в значительной степени переплетаются с компонентами предварительной подготовки, и в то же время они имеют существенные отличия.
Наибольшие трудности возникают при подготовке к операции больных с острыми хирургическими заболеваниями и повреждениями.
Особенности подготовки больных при экстренных оперативных вмешательствах:
больным с экстренной патологией не проводится весь комплекс предварительной предоперационной подготовки, а срок непосредственной подготовки ограничивается 2–4 ч;
больные, поступающие в стационар по экстренным показаниям (травмы, острые хирургические заболевания), весьма часто бывают в тяжелом или крайне тяжелом состоянии, и без интенсивной коррекции основных показателей гомеостаза они не могут перенести оперативного вмешательства. В этих случаях непосредственная подготовка наряду с вышеизложенными компонентами должна предусматривать, по показаниям, выполнение следующих мероприятий:
– коррекция водно-электролитных нарушений;
– восстановление условий для оксигенации крови и транспорта кислорода;
– первичная (предварительная) детоксикация.
Водно-электролитные нарушения у пациентов с острой патологией возникают при потере жидкости и электролитов вследствие рвоты, поноса, высокой лихорадки, плазмопотери (ожоги, синдром длительного раздавливания и др.). Выполнение оперативных вмешательств больным с выраженным эксикозом (обезвоживанием) неминуемо приводит к развитию операционного шока, несмотря на анестезиологическое пособие. Поэтому под контролем гематокритного числа, центрального венозного давления, почасового диуреза, измеряемого с помощью постоянного катетера, восполняются ОЦК и уровень основных электролитов (хлориды, натрий, калий, кальций, магний).
Нарушение транспорта кислорода в экстренной хирургии чаще связано с острой кровопотерей (циркуляторная гипоксия). Эти больные нередко поступают в стационар в состоянии геморрагического шока или коллапса, вот почему оперативное вмешательство на таком фоне неминуемо приводит к тяжелой дезорганизации гомеостаза.
И, тем не менее, при наличии признаков продолжающегося кровотечения возникают абсолютные показания к операции. Естественно, что восполнить адекватно имеющуюся кровопотерю до операции в этих условиях практически невозможно. В подобных случаях до операции необходимо существенно уменьшить гиповолемию, а затем в процессе операции восстановить объем циркулирующих эритроцитов. Это осуществляется следующим образом: канюлируется одна из периферических вен или подключичная вена и в течение вводного наркоза внутривенно форсированно вводится 1,5–2 л электролитов, раствора глюкозы; переливается альбумин (100–200 мл) или одногруппная свежая или свежезамороженная плазма (400–600 мл). Потом в ходе операции, после проведения всех проб на совместимость, восполняется объем крови путем переливания эритроцитарной массы.
Второй, наиболее частой причиной нарушения транспорта кислорода, является артериальная гипотензия. Это состояние корригируется восстановлением ОЦК, при необходимости - введением вазопрессоров и кортикостероидов.
Эндотоксикоз ликвидировать путем экстренной предоперационной подготовки невозможно. Поэтому первичная детоксикация предусматривает уменьшение отрицательного влияния токсемии во время оперативного вмешательства. Наиболее простым, доступным и достаточно эффективным способом первичной детоксикации в предоперационном периоде является гиперволемическая гемодилюция, которая выполняется следующим образом: вводятся коллоидные препараты (альбумин, протеин, плазма, декстраны), а затем 2–3 л растворов кристаллоидов.
Выполнение приведенных мероприятий обеспечивает элементарные условия для проведения операции у больных с острой патологией.
Новые статьи
- Бефстроганов из индейки, пошаговый рецепт с фото Бефстроганов из индейки со сметаной в мультиварке
- Вкусный плов из булгура с баклажанами
- Фарш из индейки с сыром. Котлеты из индейки. Приготовление домашних котлет из индейки
- Как приготовить мягкую, сочную печень: куриную, говяжью, свиную
- Заливной пирог с рыбой на кефире Пирог с треской на кефире
- Салат из вареной свеклы и соленых огурцов с чесноком
- Паста – намазка для бутербродов с икрой минтая
- Диетическое овощное рагу Рецепт диетического рагу из овощей
- Что значит во сне продавать картошку
- К чему приснился призрак или привидение
Популярные статьи
- К чему снится чистить. Сонник Чистить. К чему снится Чистить во сне
- Толкование и значение сна Драгоценности
- Значение карт при гадании: что выпало
- Восьмерка Мечей: значение карты Таро
- Описание аркана IV Император по Даниеле Крис: «Магическая книга Таро
- Газовая плита толкование сонника
- Итальянская кухня - традиционные простые рецепты национальных блюд с фото в домашних условиях
- Утка кусочками тушеная с яблоками в сковороде, рецепт с пошаговым фото
- Легкий торт со сметанным кремом
- Тушеная утка с яблоками и не только
